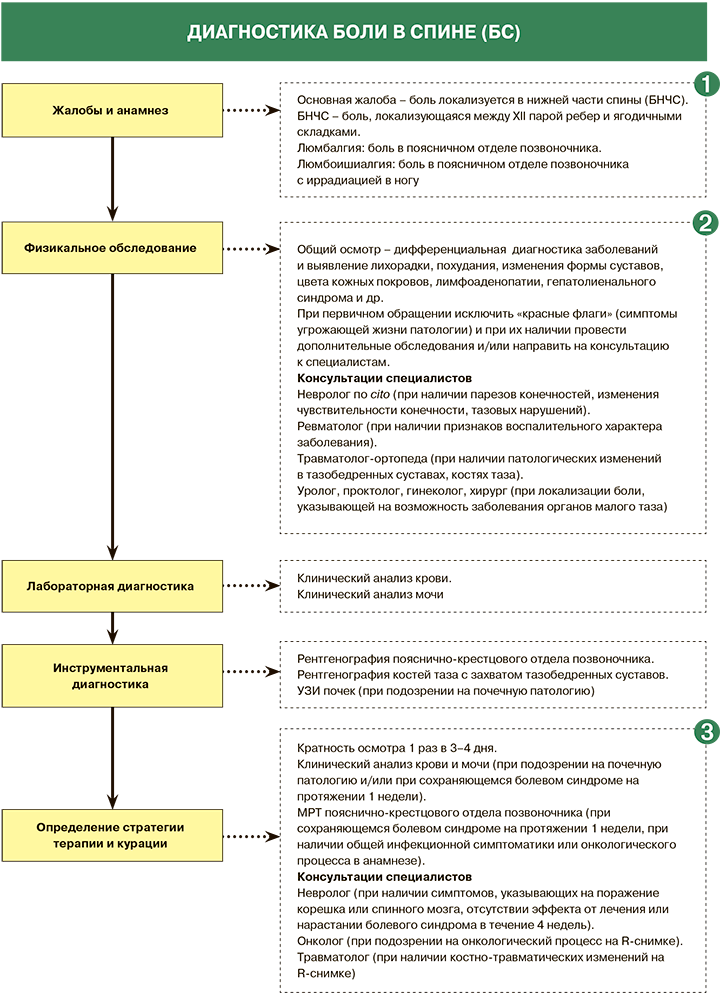
Диагностика
Комментарии
1.
Основная жалоба – боль локализуется в нижней части спины (БНЧС).
БНЧС – боль, локализующаяся между XII парой ребер и ягодичными складками, – люмбалгия.
Боль в поясничном отделе позвоночника с иррадиацией в ногу – люмбоишиалгия.
Для диагностики заболевания обязательными симптомами являются:
- боль в поясничном отделе позвоночника (люмбалгия);
- боль в поясничном отделе позвоночника с иррадиацией в ногу (люмбоишилгия);
- произвольные движения в поясничном отделе совершаются в неполном объеме из-за усиления боли;
- боли, возникающие после физической нагрузки, неловкого движения или переохлаждения и длительного нахождения в вынужденном положении;
- боли носят стягивающий, ноющий характер, усиливаются при движении, определенных позах, ходьбе и уменьшаются после отдыха, растирания, разминания и растяжения мышцы.
2.
Основные цели физикального обследования – воспроизвести симптомы, локализовать поражение и определить, если возможно, причину боли с помощью физикальных функциональных проб.
При первичном обращении пациента с БНЧС необходимо исключить «красные флаги» (симптомы угрожающей жизни патологии) и при их наличии провести дополнительные обследования и/или направить на консультацию к специалистам.
Консультации специалистов
Невролог по cito (при наличии парезов конечностей, изменения чувствительности конечности, тазовых нарушений).
Ревматолог (при наличии признаков воспалительного характера заболевания).
Травматолог-ортопеда (при наличии патологических изменений в тазобедренных суставах, костях таза).
Уролог, проктолог, гинеколог, хирург (при локализации боли, указывающей на возможность заболевания органов малого таза).
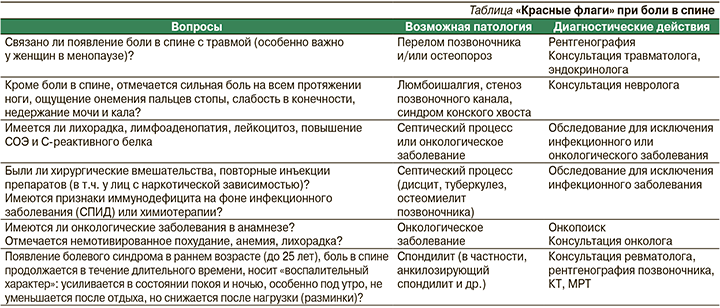
Основные вопросы, которые нужно задавать при опросе и осмотре пациента с болью в спине для исключения угрожаю-щей жизни патологии, требующей дополнительного обследования и консультации узкого специалиста (см. таблицу).
3.
Кратность осмотра – 1 раз в 3–4 дня.
Обязательные лабораторно-инструментальные исследования:
- клинический анализ крови, клинический анализ мочи (при подозрении на почечную патологию и/или при сохраняющемся болевом синдроме на протяжении 1 недели);
- МРТ пояснично-крестцового отдела позвоночника (при сохраняющемся болевом синдроме на протяжении 1 недели, при наличии общей инфекционной симптоматики или онкологического процесса в анамнезе).
Консультации специалистов
Невролог (при наличии симптомов, указывающих на поражение корешка или спинного мозга, отсутствии эффекта от лечения или нарастании болевого синдрома в течение 4 недель).
Онколог (при подозрении на онкологический процесс на R-снимке).
Травматолог (при наличии костно-травматических изменений на R-снимке).
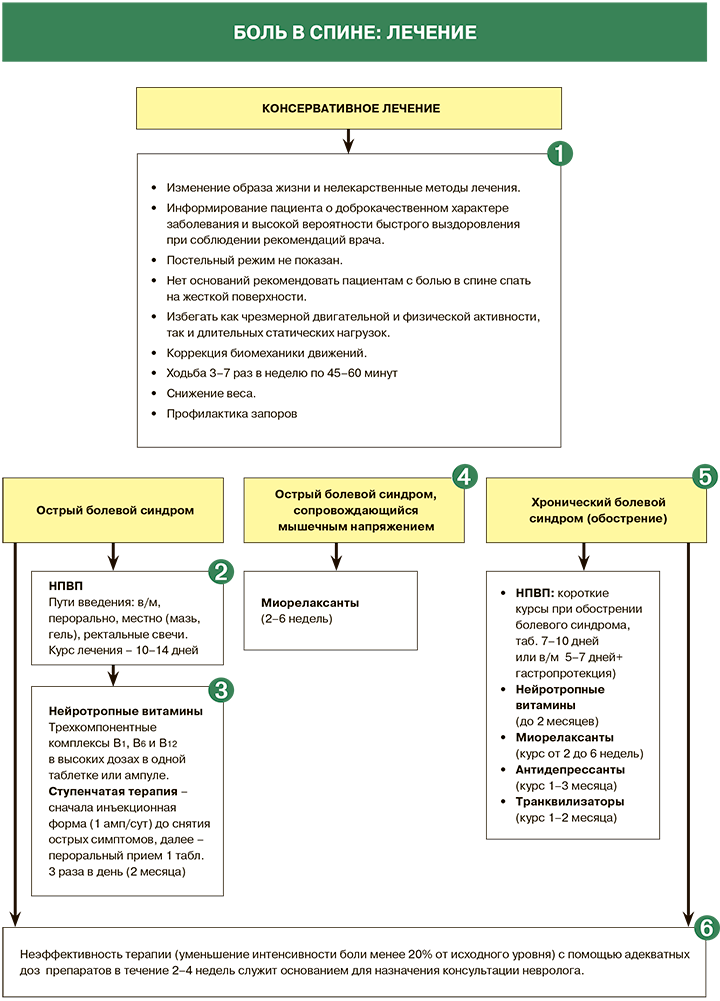
Лечение
Комментарии
1.
Общие принципы лечения болей в спине: информирование пациента об основных причинах боли в спине, о роли активного образа жизни и дозированной физической нагрузки, избегании длительного постельного режима.
Постельный режим не показан; в тех случаях, когда пациенты вследствие интенсивной боли вынуждены лежать, продолжительность постельного режима не должна превышать 2 дней.
Нет оснований рекомендовать пациентам с болью в спине спать на жесткой поверхности.
Избегать как чрезмерной двигательной и физической активности, так и длительных статических нагрузок.
Ходьба 3–7 раз в неделю по 45–60 минут.
Снижение веса.
Профилактика запоров.
Консультации специалистов
Консультация врача физиотерапевта, рефлексотерапевта (вытяжение, массаж, иглорефлексотерапия – к назначению этих методов следует подходить индивидуально с 5–7-го дня от начала острого болевого синдрома и при хронической боли).
Привлечение других специалистов (кинезотерапевта, мануального терапевта, психолога и др.) осуществляет невролог.
2.
Общая терапия болевого синдрома в спине предусматривает применение средств, влияющих на патогенетические основные механизмы: воспаление, болезненный мышечный гипертонус, нарушение трофики нервной ткани и др.
Нестероидные противовоспалительные препараты (НПВП).
Пути введения: в/м, перорально, местно (мазь, гель), в виде ректальных свечей.
- Диклофенак 50–150 мг/сут.
- Теноксикам 20 мг/сут.
- Лорноксикам 8–16 мг/сут.
- Мелоксикам 7,5–15 мг/сут.
- Ибупрофен 600–800 мг/сут.
- Кетопрофен 600–900 мг/сут.
- Целекоксиб 200–400 мг/сут.
- Парацетамол: таб. 200 мг, 500 мг, до 3000 мг/сут.
Курс лечения: НПВП не следует применять длительно, желательно ограничиться 10–14 днями лечения, что существенно снижает риск развития осложнений со стороны желудочно-кишечного тракта, сердечно-сосудистой и других систем.
Рекомендуется использование НПВП в комбинации с блокаторами протонной помпы, например омепразол 20 мг 1–2 раза в сутки.
НПВП не комбинируют друг с другом.
Основные положения по использованию НПВП при болях в спине:
- НПВП назначаются сразу же после установки диагноза перорально в средней или максимальной терапевтической дозе.
- Инъекционные формы НПВП могут использоваться в течение первых 2–5 дней, согласно инструкции, при наличии выраженной боли или при невозможности перорального приема.
- Длительность курса НПВП определяется временем, необходимым для максимально полного купирования боли и восстановления функции опорно-двигательного аппарата.
- Критерием хорошей эффективности является уменьшение боли не менее чем на 50% от исходного уровня и не позднее 5–7 дней после назначения препарата в полной терапевтической дозе.
- Неэффективность терапии (уменьшение интенсивности боли менее 20% от исходного уровня) с помощью адекватных доз НПВП в течение 2–4 недель служит основанием для назначения консультации невролога.
- При назначении НПВП всегда следует учитывать риск развития нежелательных явлений. Не следует комбинировать два и более различных препарата этой группы, а также использовать дозы, превышающие рекомендованные.
- Во всех случаях для предупреждения нежелательных реакций НПВП должны назначаться ингибиторы протонной помпы (например, омепразол, рабепразол).
- Локальные формы НПВП (мази, гели и др.) следует использовать лишь при умеренной/слабой боли, а также при наличии противопоказаний для системных НПВП.
Противопоказания для назначения системных НПВП:
- Высокий риск кардиоваскулярных осложнений;
- Язва или эрозии желудочно-кишечного тракта (по результатам эндоскопического исследования);
- Хроническая болезнь почек при СКФ <30 мл/мин;
- Воспалительные заболевания кишки (язвенный колит, болезнь Крона);
- Аллергия на НПВП;
- Беременность.
Во всех случаях пользоваться утвержденной инструкции по применению конкретного препарата.
3.
Комбинирование НПВП с нейротропными витаминами
Нейротропные витамины стимулируют процессы, улучшающие функцию нервной системы и уменьшающие болевой синдром. В частности, витамин В1 улучшает энергообеспечение нейронов, витамин В6 контролирует синтез транспортных белков в осевых цилиндрах, витамин В12 активирует синтез липопротеинов, служащих структурным элементов миелиновых волокон. Комплекс витаминов В1, В6, В12 тормозит прохождение болевых импульсов не только на уровне заднего рога, но и в таламусе.
Витамины группы В потенцируют действие НПВП. Наиболее эффективны трехкомпонентные комплексы, содержащие В1 (тиамин), В6 (пиридоксин) и В12 (цианокобаламин) в высоких дозах в одной таблетке или ампуле. Используется ступенчатая терапия – сначала инъекционная форма (1 амп/сут) до снятия острых симптомов, далее – пероральный прием 1 табл. 3 раза в день.
4.
Миорелаксанты
При наличии признаков выраженного мышечного спазма и неэффективности монотерапии НПВП рекомендованы миорелаксанты. Назначаются короткими курсами (на 7–14 дней).
- Тизанидин: табл. 2 мг, 4 мг, 6 мг, до 12 мг/сут;
- Толперизон: табл. 50 мг, 150 мг, до 450 мг/сут; амп. 1 мл (100 мг) в/м;
- Баклофен: табл. 10 мг, 25 мг, до 30 мг/сут.
5.
Хронический болевой синдром, обострение
- НПВП (короткие курсы при обострении болевого синдрома – таб. 7–10 дней или в/м 5–7 дней+гастропротекция):
- Диклофенак 50–150 мг/сут;
- Теноксикам 20 мг/сут;
- Лорноксикам 8–16 мг/сут;
- Мелоксикам 7,5–15 мг/сут;
- Ибупрофен 600–800 мг/сут;
- Кетопрофен 600–900 мг/сут;
- Целекоксиб 200–400 мг/сут;
- Парацетамол: табл. 200 мг, 500 мг, до 3000 мг/сут.
- Миорелаксанты (курс от 2 до 6 недель в зависимости от выраженности мышечно-тонического или миофасциального синдрома):
- Тизанидин: табл. 2 мг, 4 мг, 6 мг, до 12 мг/сут;
- Толперизон: табл. 50 мг, 150 мг, до 450 мг/сут; амп. 1 мл (100 мг) в/м;
- Баклофен: табл. 10 мг, 25 мг, до 30 мг/сут.
- Антидепрессанты и средства нормотимического действия (курс – 1–3 месяца):
- Амитриптилин: табл. 10 мг, 25 мг, до 75 мг/сут;
- Венлафаксин: табл. 37,5 мг, 75 мг, до 75 мг/сут;
- Дулоксетин: капс. 30 мг, 60 мг, до 60 мг/сут.
- Транквилизаторы (алпразолам при высоком уровне тревоги, курс – 1–2 месяца; диазепам при обострении боли и неэффективности миорелаксантов, для центрального действия, курс – 1–2 недели):
- Алпразолам: табл. 250 мкг, 500 мкг, 1 мг, до 1 мг/сут;
- Диазепам: табл. 5 мг, до 10 мг/сут.
6.
Неэффективность терапии (уменьшение интенсивности боли менее 20% от исходного уровня) с помощью адекватных доз препаратов в течение 2–4 недель служит основанием для назначения консультации невролога.
По материалам изданий:
- «Хроническая боль в спине: клинические рекомендации». Общероссийская общественная организация «Ассоциация врачей общей практики (семейных врачей) Российской Федерации». Москва‒Санкт-Петербург‒Ростов-на-Дону, 2014.
- «Консенсус по ведению пациентов с болью в спине для терапевтов и врачей общей практики поликлиник». РОО «Амбулаторный врач», Российское научное медицинское общество терапевтов, Ассоциация ревматологов России, Российское общество по изучению боли, Общероссийская общественная организация «Общество врачей России». Москва, 2017.
- «Алгоритмы ведения пациентов». Департамент здравоохранения Москвы. Москва, 2018.
Адаптировано и переработано:
- Акарачкова Елена Сергеевна, д.м.н., врач-невролог, президент Международного общества «Стресс под контролем», Москва, Россия; nevrorus@mail.ru
- Артеменко Ада Равильевна, д.м.н., невролог, ведущий науч. сотр. НИО неврологии, Первый Московский государственный университет им. И.М. Сеченова (Сеченовский Университет), Москва, Россия
- Беляев Антон Андреевич, невролог, младший науч. сотр., отделение неотложной сосудистой хирургии, НИИ скорой помощи им. Н.В. Склифосовского, Москва, Россия
- Блинов Дмитрий Владиславович, к.м.н., невролог, доцент Института превентивной и социальной медицины; доцент Московского медико-социального институт им. Ф.П. Гааза; невролог, Клинический госпиталь «Лапино», ГК «Мать и Дитя», Москва, Россия
- Кадырова Лидия Ринадовна, к.м.н., невролог, заслуженный врач Республики Татарстан, доцент кафедры неврологии и мануальной терапии ФГБОУ ДПО РМАПО МЗ РФ, член Российской ассоциации по остеопорозу, член Республиканского научного общества неврологов, Казань, Россия
- Керимова Керима Сабухи кызы, невролог, врач спортивной медицины, ООО МедиСПА, Москва, Россия
- Климов Леонид Владимирович, к.м.н., невролог, врач высшей категории, зав. отделением Научно-практического центра детской психоневрологии ДЗ г. Москвы, Москва, Россия
- Котова Ольга Владимировна, к.м.н., врач-невролог, психиатр, НМИЦ кардиологии, Москва, вице-президент Международного общества «Стресс под контролем», Москва, Россия
- Лебедева Джинна Ивановна, к.м.н., доцент, Тюменский государственный медицинский университет; Областной лечебно-реабилитационный центр, Тюмень, Россия
- Орлова Александра Сергеевна к.м.н., доцент кафедры патологии человека, Первый Московский государственный университет им. И.М. Сеченова (Сеченовский Университет), Москва, Россия
- Радченко Ирина Александровна, к.м.н., невролог, зам. глав. врача клиники «ДжиЭльМед», Москва, Россия
- Рябоконь Ирина Владимировна, к.м.н., невролог, КДЦ «Арбатский ФГБУ НМХЦ им. Н.И. Пирогова», Москва, Россия
- Ткачев Александр Михайлович, врач-невролог, ООО ЛДЦ МИБС, Волгоград/Санкт-Петербург, Россия
- Травникова Елена Валерьевна, реабилитолог, Российская академия народного хозяйства и государственной службы при Президенте РФ, Москва, Россия
- Царева Елена Вячеславовна, невролог, сомнолог, МЦ «Унисон», Москва, Россия
- Яковлев Олег Николаевич, психоневролог, психоаналитик, зав. отделением психосоматики клиники «Медиан», рук. амбулатории, г. Трир, Германия (Chtfartz Privatpraxis Trier, Attending physician Median Rhea-Zentrum Bernkastel-Kues, Fachartzt Universitatsklinik Saarland, Homburg)



