Введение
Ревматоидный артрит (РА) – хроническое аутоиммунное заболевание, проявляющееся прогрессирующей деструкцией суставов, системным воспалением внутренних органов и широким спектром коморбидных заболеваний, связанных с хроническим воспалением, а нередко и с побочными лекарственными эффектами [1, 2]. Эта патология суставов нередко приводит к ранней инвалидности и сокращению продолжительности жизни пациентов. Патогенез РА определяется сложным взаимодействием факторов внешней среды и генетической предрасположенности, ведущих к глобальным нарушениям в системе врожденного и приобретенного иммунитета, которые выявляются задолго до развития клинических симптомов болезни [2, 3]. Эволюция РА включает несколько последовательно (или дискретно) развивающихся стадий: «преклинические», которые трансформируются в «симптоматические», завершающиеся формированием клинико-лабораторного симптомокомплекса, характерного для раннего, а затем развернутого РА [4, 5].
РА, поражающий около 1% взрослого населения преимущественно старшего возраста, имеет особенности клиники при его дебюте у лиц пожилого и старческого возраста [6]. Дебют заболевания может быть острым, подострым и хроническим. Острое начало встречается чаще у лиц молодого возраста и характеризуется достаточно быстрым (в течение нескольких дней, а иногда и часов) развитием ярких артритов с присоединением лихорадки, боли в мышцах, развитием выраженной общей скованности и тяжелого состояния [7]. При подостром начале болезни признаки воспаления постепенно нарастают в течение 1–2 недель. Боль в суставах может быть умеренной, без явного нарушения функции суставов, возможен субфебрилитет. Этот вариант начала болезни чаще возникает у лиц среднего возраста, особенно у женщин [8].
В пожилом возрасте, по данным некоторых авторов, начало РА часто характеризуется низкой степенью активности воспалительного процесса, что при ретроспективной оценке классифицируется как «хроническое» течение заболевания [6, 8]. В таких случаях признаки суставного синдрома развиваются постепенно в течение нескольких месяцев. Примерно у 2/3 больных пожилого возраста РА начинается с симметричного олигоартрита, у 1/3 – с симметричного полиартрита. Поражение крупных суставов в дебюте заболевания отмечается в 30% случаев [8]. По данным других авторов [6], начало РА у пожилых лиц имеет более острое, практически без продромального периода начало болезни. Отмечается преимущественное поражение крупных, а не мелких суставов кистей и стоп.
Отмечена разница и в половом соотношении: мужчины и женщины заболевают с одинаковой частотой, в то время как в более молодом возрасте преобладают лица женского пола (мужчины/женщины 1/3–4) [6].
С учетом эволюции РА и его гетерогенности (наличие субтипов, ассоциированных с различными антигенами гистосовместимости) дебют РА может быть самым разнообразным и также разнообразной может быть оценка исследователем и лечащим врачом клинических и анамнестических данных.
Рентгенологическое исследование обладает малой чувствительностью в отношении выявления типичных для РА эрозивных поражений на ранних стадиях развития болезни, в связи с чем возможно несоответствие рентгенологической картины и функционального состояния пациента [6]. По данным литературы, органные поражения при РА у пожилых встречаются намного реже, чем у лиц более молодого возраста [6, 8].
Начало РА в пожилом возрасте требует проведения дифференциального диагноза с остеоартрозом, при котором может развиваться синовит и ограничение подвижности суставов, с кристаллическими артропатиями, в т.ч. с подагрой, исключения ревматической полимиалгии, а также проведения онкопоиска [7, 8]. Серонегативные варианты РА необходимо дифференцировать с серонегативными артропатиями с выраженным отеком [9].
Клинический случай
Пациентка Т. 67 лет. При поступлении в терапевтическое отделение жалобы на ноющие боли в лучезапястных суставах, коленных суставах, больше в левом, в 1-м пальце правой кисти, периодические в тазобедренных суставах, хруст в коленных суставах при движении, утренняя скованность до 1,5 часа, слабость, утомляемость, повышение температуры по вечерам до 37,5°С.
Из анамнеза известно, что периодические невыраженные боли в коленных суставах нагрузочного характера беспокоят пациентку в течение 15 лет. Лечилась самостоятельно и амбулаторно нестероидными противоспалительными средствами (НПВС) перорально и наружно курсами по требованию с улучшением, обследования суставного синдрома не проводилось. Ухудшение в июле 2016 г. без видимой причины: появились сильные боли в коленных суставах, их припухлость, более выраженная слева, ограничение движений в коленных суставах. Лечилась самостоятельно без улучшения, затем обратилась к врачу, была обследована по суставному синдрому (рентгенография коленных и тазобедренных суставов, ультразвуковое исследование коленных суставов, анализ крови на С-реактивный белок – СРБ, ревматоидный фактор – РФ).
Консультирована ревматологом 20.07.2016, диагноз: двусторонний гонартроз 2-й ст., периартриты, реактивный синовит слева. Двусторонний коксартроз 1-й ст. Проведена локальная терапия: бетаметазон 1,0 мл в левый коленный сустав однократно. Стационарное лечение в терапевтическом отделении в августе 2016 г., получала НПВС, миорелаксанты, локальную терапию: бетаметазон в правый коленный сустав. Через 2 месяца вновь ухудшение, обратилась к ревматологу 13.10.2016 с рецидивом синовита правого коленного сустава, в правый коленный сустав введен 1 мл бетаметазона, 14.12.2016 – в левый коленный сустав. В связи с кратковременным эффектом противовоспалительной терапии рекомендован анализ крови на антитела к циклическому цитруллинированному пептиду – АЦЦП (от 23.11.2016 – отрицательный), диагноз прежний. В декабре 2016 г. в отсутствие синовитов в оба коленных сустава вводились препараты гиалуроновой кислоты. В январе 2017 г. вновь появились боли и припухлость коленных суставов, более выраженные слева; 30.01.2017 в левый коленный сустав введено 1,0 дипроспана. Ревматолог рекомендовал при рецидиве синовита дообследование в условиях стационара для исключения серонегативной артропатии.
Из сопутствующей патологии у пациентки наблюдалась дивертикулярная болезнь толстого кишечника и сахарный диабет 2 типа в течение 2 лет.
Стационарное лечение и дообследование в терапевтическом отделении под наблюдением ревматолога больная прошла в марте 2017 г. При более детальном опросе выяснилось, что пациентку беспокоят летучие боли в межфаланговых суставах кистей и плечевых суставах, повышение температуры по вечерам до субфебрильных цифр. Рентгенография суставов стоп в 2017 г. – признаки артроза мелких суставов стоп 1-й ст., кистей – признаки артроза межфаланговых суставов 1-й ст. РФ от 9.03.2017 – 27,3 ЕД/л, выставлен диагноз «серопозитивный РА».
В качестве базисной терапии назначен метотрексат 10 мг в неделю в таблетках, переносимость удовлетворительная. Получала также фолиевую кислоту в дни, свободные от приема метотрексата, НПВС – по потребности.
Через 5 месяцев самостоятельно прекратила прием метотрексата, спустя месяц после этого стали беспокоить периодические боли в разных суставах с кратковременным подъемом температуры до субфебрильных цифр, слабость, принимала жаропонижающие на ночь. Вновь была госпитализирована в сентябре 2017 г., возобновлена базисная терапия метотрексатом (10 мг в/м 1 раз в неделю). В сентябре 2017 г. прошла денситометрию, выявлен системный остеопороз, начала прием алендровой кислоты 70 мг в неделю с препаратами кальция.
Два месяца назад самостоятельно прекратила прием метотрексата из-за выраженного кожного зуда и редицивирующего герпеса губ. Один месяц назад стали беспокоить периодические боли в разных суставах, больше в левом коленном суставе с кратковременным подъемом температуры до субфебрильных цифр, слабость, НПВС – без эффекта. Обратилась к ревматологу, направлена в терапевтическое отделение в плановом порядке для коррекции базисной терапии.
Диагноз при поступлении: ревматоидный артрит, серопозитивный, АЦЦП отрицательный, развернутая клиническая стадия, активность 2, рентгенологическая стадия 1, неэрозивный. ФК 3. Вторичный гонартроз 2–3-й ст. слева, 2-й ст. справа, синовит, периартрит слева. Двусторонний коксартроз 1-й ст. Артроз суставов стоп 1-й ст. Остеоартроз межфаланговых суставов кистей 1-й ст., функциональная недостаточность суставов 2-й ст. Остеопороз смешанного генеза (посменопаузальный, на фоне РА). Дивертикулярная болезнь толстого кишечника. Сахарный диабет 2 типа, целевой уровень гликозилированного гемоглобина <7,5%.
При объективном осмотре состояние относительно удовлетворительное. Кожные покровы чистые физиологической окраски. Периферические лимфоузлы не увеличены. Рост=159 см, масса тела=74 кг. Индекс массы тела 29 кг/м2, пульс=96 ударов в минуту, ритмичный удовлетворительного качества. Артериальное давление – 120/80 мм рт.ст. Сердце: тоны умеренно приглушены, ритмичные, границы сердца в пределах нормы. Периферических отеков нет. Частота дыхания – 17 в 1 минуту, ровное. Дыхание в легких везикулярное, без хрипов, перкуторный звук легочной. Язык влажный, чистый. Живот при пальпации мягкий, безболезненный. Печень, селезенка, почки не пальпируются.
Опорно-двигательный аппарат: ходит с тростью, прихрамывает. Болезненность при пальпации периартикулярных точек левого коленного сустава, лучезапястных суставов. Пролиферативные изменения коленных суставов. Функция в них ограничена слева до 2-й степени (сгибание 80°, разгибание 170°), справа до 1-й ст. (сгибание 60°, разгибание 175°). Движения в тазобедренных суставах ограничены до 1-й ст. Сила правой кисти – 3б, левой – 4б, симптом сжатия кистей сомнительный. Ограничение движений в межфаланговых суставах 1-го пальца правой кисти. ДАS 28=4,81 (умеренная активность РА).
В общем анализе крови отмечено повышение СОЭ до 35 мм/ч, умеренный лейкоцитоз – 12,2×109/л без сдвига влево; уровень – СРБ 50 мг/л, РФ – 48 ЕД/л. Глюкоза венозной крови – 5,9 ммоль/л. Биохимические показатели (трансаминазы, креатинин, мочевая кислота, холестерин) в пределах нормы.
На рентгенограммах кистей околосуставной остеопороз, единичные кистовидные просветления – картина РА 1-й стадии (рис. 1). Существенной отрицательной динамики по сравнению со снимками годичной давности не наблюдалось.
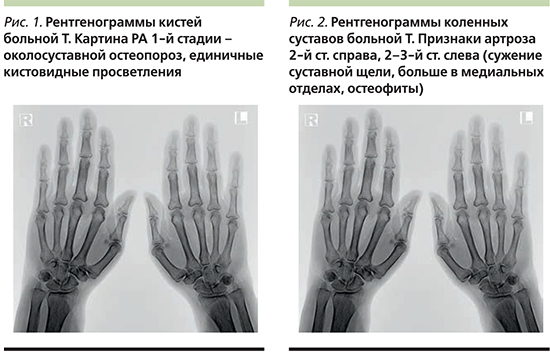
На рентгенограммах коленных суставов признаки артроза 2-й ст. справа, 2–3-й ст. слева (сужение суставной щели, больше в медиальных отделах, остеофиты) (рис. 2).
Лечение включало применение НПВС – лорноксикам 8 мг в/в капельно на 200 мл физиологического раствора № 5, затем лорноксикам в таблетках 8 мг 2 раза в сутки, ингибитор протонной помпы омепразол 20 мг/сут до завтрака для профилактики гастропатии. Из сахароснижающих препаратов пациентка получала бигуанид метформин 1 г утром, 1,5 г вечером, производное сульфонилмочевины глибенкламид 60 мг утром. В качестве базисной терапии, учитывая непереносимость метотрексата, был назначен лефлуномид 100 мг/сут первые 3 дня, затем по 20 мг/сут.
На 4-й день госпитализации пациентка стала предъявлять жалобы на умеренные боли в животе, не связанные с приемом пищи, снижение аппетита. При уточнении анамнеза выяснилось, что легкие боли в животе появились 2 недели назад, больная принимала периодически дротаверин с хорошим эффектом. Учитывая сопутствующую патологию – дивертикулярную болезнь толстого кишечника, пациентке назначен спазмолитик дротаверин 40 мг в/м 2 раза в сутки 3 дня, затем мебеверин 200 мг 2 раза в сутки.
Проводилась локальная терапия глюкокортикостероидами (ГКС): бетаметазон 1,0 мл в левый коленный сустав и периартикулярно № 2 с интервалом в 1 неделю. Также больная получала физиолечение: ультрафонофорез с гидрокортизоновой мазью на левый коленный сустав № 7, ПеМП (переменное магнитное поле) на кисти № 7. Пациентка отмечала положительный эффект от лечения.
На фоне терапии состояние заметно улучшилось, боли в лучезапястных суставах стихли, в коленных суставах стали значительно меньше – только при длительной ходьбе, припухлости нет. Боли в животе не беспокоят. СОЭ снизилось до 26 мм/ч, СРБ – до 5 мг/л, уровни трансаминаз не увеличены. Локальный статус: пальпация коленных суставов безболезненная, увеличился объем движений в тазобедренных суставах, суставах кистей, коленных суставах (справа сгибание 50°, разгибание 178°, слева сгибание 60°, разгибание 175°). Сила кистей 4–5б, симптом сжатия кистей отрицательный. Показатель активности РА ДАS 28 снизился до – 2,68. В связи с улучшением самочувствия больная выписана домой.
Рекомендации пациентке:
- Наблюдение терапевта, ревматолога, эндокринолога.
- Диета без сахара, богатая кальцием.
- ЛФК для суставов без осевой нагрузки.
- Лефлюномид 10 мг в сутки длительно (базисная терапия).
- Контроль уровня трансаминаз, креатинина, общего анализа крови через 2 недели, затем 1 раз в 2 месяца в течение полугода, затем 1 раз в 3 месяца.
- Лечение остеопороза: препараты кальция с витамином D3 по 1 таб-летке 2 раза с сутки, алендроновая кислота 70 мг в неделю длительно. Контроль денситометрии через 1 год.
- Глибенкламид 60 мг утром, метформин по 1000 мг утром, 1500 мг вечером. Самоконтроль гликемии глюкометром.
- Дюспаталин 0,2 2 раза в сутки 10 дней, затем по потребности.
- Явка к ревматологу через 3 месяца, при ухудшении – раньше.
Обсуждение
Данный случай заслуживает внимания в связи с нетипичным дебютом РА в пожилом возрасте, наличием серьезной сопутствующей патологии, низкой приверженностью пациентки лечению.
Полиморбидность – наиболее актуальная проблема современной клинической гериатрической практики.
В среднем при клиническом обследовании больных пожилого и старческого возраста диагностируется не менее 4–5 болезней, проявлений патологических процессов [9]. Взаимовлияние заболеваний изменяет их классическую клиническую картину, характер течения, увеличивает число осложнений и их тяжесть, ухудшает качество жизни и прогноз [9, 10].
В настоящее время возможности патогенетической терапии РА значительно расширились благодаря внедрению нового поколения лекарственных средств, цитостатических препаратов и генно-инженерных биологических препаратов. Однако, по данным проспективных наблюдений [11], существенного увеличения продолжительности жизни пациентов не произошло. Определенный вклад в эту ситуацию вносит наличие у большинства пациентов с РА коморбидных заболеваний. На 1-м месте по значимости среди коморбидных состояний находится патология сердечно-сосудистой системы, на втором – хронические заболевания желудочно-кишечного тракта. Патология эндокринной системы встречается гораздо реже – у 14–19% пациентов с РА [10], но также способствует ухудшению качества жизни больных, создает трудности для подбора адекватной терапии РА. Так, сахарный диабет существенно ограничивает применение ГКС, эрозивное поражение желудка или двенадцатиперстной кишки – противопоказание к назначению НПВС у больных РА. Хронические воспалительные заболевания мочевыводящих путей с частыми обострениями, тяжелые заболевания печени, почек служат препятствием для проведения активной иммуносупрессивной терапии ГКС и цитостатическими препаратами.
Возраст больных часто играет определяющую роль в выборе базисной терапии РА. Аминохинолиновые препараты увеличивают у пожилых пациентов риск развития ретинопатии, дегенеративных изменений макулярной области, однако стоит помнить, что данные явления купируются после отмены препарата. D-пеницилламин вызывает более частое возникновение дерматозов и вкусовых расстройств. Возрастных различий по индексу токсичности не выявлено для метотрексата и азатиоприна. Тем не менее пожилым пациентам приходится прекращать прием этих препаратов из-за развития побочных эффектов (плохая переносимость, развитие нефропатии и гепатопатии, оппортунистических инфекций) [6, 10].
Имеются данные по лечению пожилых больных РА лефлуномидом, которые свидетельствуют о выраженном эффекте препарата на суставной синдром с замедлением деструктивных изменений в суставах через год регулярного приема препарата и относительно невысоким риском серьезных побочных эффектов [6]. Лефлуномид – препарат, созданный специально для лечения РА. Побочные эффекты, включающие диарею, увеличение активности печеночных ферментов, алопецию и сыпь, встречаются достаточно редко [6].
В нашем исследовании у пожилой пациентки РА дебютировал с рецидивирующего олигоартрита коленных суставов, имитируя синовиты при остеоартрозе. Однако наличие общевоспалительных признаков (слабость, субфебрилитет), выраженный, но кратковременный эффект от локального применения ГКС позволили предположить ранний РА. Появление положительного РФ, летучих болей в кистях позволило обосновать клинический диагноз и назначение базисной терапии метотрексатом.
К сожалению, у пациентки наблюдалась плохая приверженность данной терапии из-за плохой субъективной переносимости, развития побочных эффектов (зуд кожи, рецидивирующий герпес губ). Самостоятельная отмена препарата вызывала повышение активности заболевания. Была использована базисная терапия 2-го ряда – лефлуномид 20 мг/сут, который пациентка перенесла удовлетворительно.
Заключение
Таким образом, своевременная диагностика и терапия РА у пожилых пациентов представляют значительные трудности даже при наличии современных методов исследования у врача-ревматолога. Наличие коморбидной патологии может ограничивать применение некоторых фармпрепаратов и вызывать побочные эффекты. При подборе базисной терапии следует учитывать не только наличие сопутствующих заболеваний, но и возраст, особенности течения РА. Нельзя забывать о правильном информировании пациента о необходимости постоянного приема базисных препаратов, раннем сообщении о появлении побочных эффектов, своевременном контроле у врача. Вышеперечисленное служат залогом успешной диагностики и лечения РА в пожилом возрасте.



