Кашель является сложнорефлекторным защитным актом, направленным на очищение дыхательных путей от инородных частиц или мокроты, заключающимся в толчкообразном форсированном выдохе при мгновенном открытии замкнутой голосовой щели за счет предварительного резкого нарастания внутригрудного давления.
Кашель – одна из наиболее частых причин обращения за медицинской помощью на амбулаторно-поликлиническом этапе. В РФ ежегодно регистрируется около 40 млн случаев острых респираторных инфекций и примерно половина пациентов обращаются за медицинской помощью именно с жалобами на кашель. С учетом хронической патологии дыхательной системы становится очевидным, что этот симптом занимает одно из ведущих мест в клинической практике на этапе оказания пациенту первичной медико-санитарной помощи.
Несмотря на видимую простоту этого симптома, знакомого врачу со времен изучения пропедевтики, вопросы диагностики и лечения кашля у детей [1–5] и взрослых [6–17] по-прежнему продолжают широко обсуждаться в специализированной литературе.
Кашель возникает при раздражении рецепторов блуждающего нерва в кашлевых рефлексогенных зонах, важнейшие из которых расположены в слизистой оболочке гортани, голосовых связок, бифуркации трахеи и в местах деления крупных бронхов – т.н. бронхиальных шпорах. В мелких бронхах такие рецепторы отсутствуют (это т.н. немая зона), поэтому при их избирательном поражении патологический процесс может длительно протекать без кашля, проявляясь только одышкой.
Кашель бывает произвольным и рефлекторным (непроизвольным).
В возникновении произвольного кашля ведущую роль играет кора головного мозга, которая контролирует кашлевой рефлекс. Непроизвольный кашель в большинстве случаев обусловлен раздражением специальных рецепторов дыхательных путей или плевры и чаще всего является симптомом, свидетельствующим о поражении органов дыхания.
Кашель чаще возникает при воспалительном, механическом, химическом и термическом раздражении кашлевых рецепторов.
Возникающие при воспалении отек и гиперемия, экссудативные процессы раздражают слизистую оболочку дыхательных путей, подобные раздражители могут исходить как из собственно дыхательных путей (например, при ларингите, трахеите, бронхите, бронхиолите), так и из альвеол (при пневмонии или абсцессе легкого).
К механическим раздражителям относятся выдыхаемые с воздухом мельчайшие частицы или нарушения проходимости дыхательных путей вследствие их сдавления извне (аневризма аорты, новообразования в легких, опухоли средостения) или изнутри (инородные тела, новообразования в бронхах) или повышения тонуса, например бронхоспазм при приступе бронхиальной астмы (БА).
В качестве химических раздражителей могут выступать различные газы с сильным запахом, включая табачный дым и химические выбросы. Термическим раздражителем служит вдыхание либо очень холодного, либо очень горячего воздуха.
На основании длительности и времени появления различают острый и хронический кашель.
Острый кашель – один из главных симптомов острых респираторных вирусных инфекций (ОРВИ) и обычно сопровождается проявлениями катарально-респираторного синдрома: заложенностью носа, выделениями из носа, чувством першения в горле [18–20]. У большинства больных ОРВИ кашель исчезает в течение 2–3 недель. Причиной острого кашля (до 3 недель) могут быть также коклюш (у невакцинированных детей и некоторых взрослых нераспознанный коклюш может становиться причиной кашля, характеризующегося выраженностью и мучительным характером), пневмония, плеврит (кашель рефлекторного происхождения), а также ингаляционное воздействие токсических веществ или аспирация инородного тела (чаще у детей).
Если кашель сохраняется ≥3 недель, говорят о хроническом кашле. Ряд авторов выделяют подострый (постинфекционный) кашель – от 3 до 8 недель; а о хроническом кашле предлагают говорить при его продолжительности >8 недель.
Достаточно частой причиной подострого кашля является развитие трахеобронхиальной дискинезии в результате перенесенной вирусной или атипичной (микоплазменной, хламидийной) инфекции. Возможной его причиной для взрослых пациентов может быть коклюш.
Наиболее частая причина хронического кашля – хронический бронхит, для которого продуктивный кашель является основным диагностическим критерием, особенно у курящих и лиц, подвергающихся воздействию различных раздражающих веществ (дым, пыль и др.) [21]. Кашель может быть одним из проявлений хронических обструктивных заболеваний легких (в т.ч. БА), нагноительных (бронхоэктатическая болезнь и абсцесс) и опухолевых заболеваний дыхательной системы (доброкачественные опухоли бронхов, бронхогенный рак, метастатические опухоли и др.), легочного туберкулеза и интерстициальных болезней легких. Следует иметь в виду, что на определенном этапе течения вышеуказанных заболеваний кашель может быть основной или даже единственной проблемой пациента [22, 23].
По интенсивности выделяют покашливание, легкий и сильный кашель. По продолжительности кашлевого акта: эпизодический (кратковременный или приступообразный) и постоянный кашель.
В зависимости от наличия вырабатываемой в бронхах мокроты кашель бывает сухим и влажным.
Сухой кашель – ирритативный (раздражающий), не сопровождающийся отделением мокроты. В его основе – поражение верхних дыхательных путей (ОРВИ) либо сдавление главных бронхов увеличенными лимфатическими узлами, попадание инородных тел, интерстициальные заболевания легких. Сухой кашель наблюдается в тех случаях, когда мокрота не вырабатывается, а раздражителем кашлевых рецепторов служат разнообразные патологические процессы или инородные тела, локализованные в дыхательных путях, окружности крупных бронхов и в плевре. Сухой кашель часто мучителен для пациентов, сопровождается чувством саднения за грудиной, нарушает сон; при этом резкие потоки воздуха, проникающие в бронхи, еще сильнее раздражают мерцательный эпителий, усиливая кашель. Нередко такой вид кашля наблюдается у пациентов с хронической сердечной недостаточностью (ХСН), гастроэзофагеальной рефлюксной болезнью (ГЭРБ), при применении некоторых лекарственных препаратов. Особенности сухого кашля в зависимости от причины указаны в табл. 1.
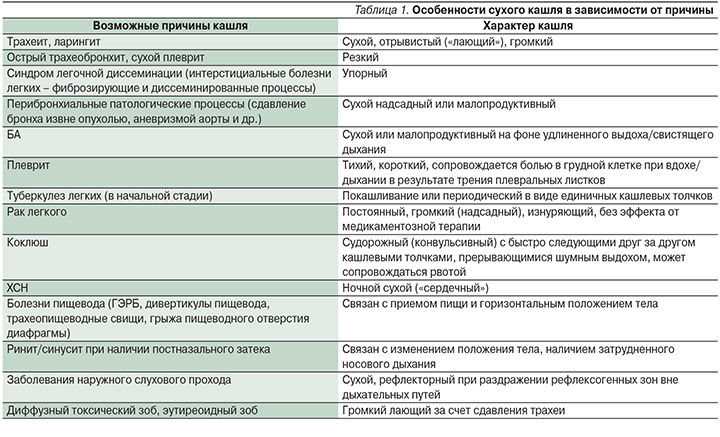
Влажный кашель с выделением (экспекторацией) мокроты сопровождается повышением секреции мокроты в бронхах. По характеру отделения мокроты различают продуктивный кашель (когда больной отделяет мокроту) и непродуктивный (когда мокрота фактически не отделяется, например при приступе БА, или ее отделение затруднено).
Продуктивный кашель чаще всего обусловлен поражением нижних отделов дыхательных путей (хронический бронхит, бронхоэктатическая болезнь, БА, пневмония, абсцесс и опухоль легкого).
Необходимо выяснить количество отделяемой мокроты, одномоментно и в течение суток, положение больного при этом. Появление кашля преимущественно в утренние часы после пробуждения у пациентов с бронхоэктатической болезнью связано с раздражением рефлексогенной зоны при продвижении мокроты по бронхиальному дереву. При бронхитах и пневмониях кашель может быть в течение всего дня. При туберкулезе, раке легкого кашель возникает преимущественно вечером и в ночные часы.
К основным свойствам мокроты (sputum) относятся количество, консистенция, характер, цвет, запах и наличие примесей:
1. Количество:
- до 200 мл (возможно при любом бронхолегочном заболевании);
- более 200 мл (при наличии полости в легком или бронхоэктазов);
- отхождение мокроты полным ртом (при прорыве абсцесса в бронх).
2. Консистенция (зависит от количества слизи):
- густая, вязкая (БА);
- жидкая (отек легких).
3. Характер:
- слизистая (вирусные поражения системы дыхания, в дебюте острой пневмонии или бронхита);
- серозная (отек легких);
- гнойная (при прорыве абсцесса в бронх, опорожнении бронхоэктазов);
- слизисто-гнойная (характерна для большинства воспалительных процессов в бронхах и легких);
- серозно-гнойная (гангрена легких, бронхоэктатическая болезнь).
4. Цвет:
- желто-зеленый (гнойные процессы);
- желто-канареечный (эозинофильная пневмония, синдром Леффлера);
- черный (у шахтеров, кочегаров);
- темно-красный/черный типа «смородинового желе» (клебсиеллезная пневмония);
- ржавая (крупозная пневмония);
- малиновый желеобразной консистенции (распадающийся рак легкого).
5. Запах:
- обычно мокрота запаха не имеет;
- зловонный, сладковатый, гнилостный (абсцесс и гангрена легкого, бронхоэктатическая болезнь).
6. Примеси:
- съеденная пища (трахеопищеводный свищ, дивертикул пищевода);
- кусочки серо-черного цвета (следствие распада при гангрене легкого).
Особенности мокроты в зависимости от причин продуктивного кашля представлены в табл. 2.
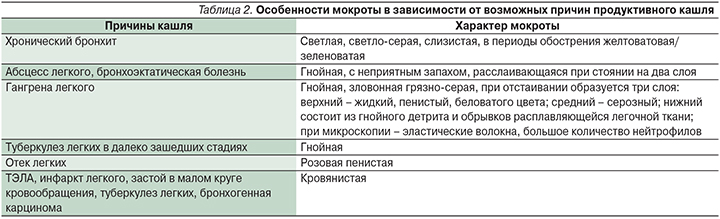
По ряду причин (недостаточно выраженный кашлевой рефлекс, высокая вязкость мокроты, выраженная бронхиальная обструкция и пр.) влажный кашель может оказаться и неэффективным, не выполняющим свою дренажную функцию.
Непродуктивный влажный кашель часто встречается у детей, которые еще не умеют отхаркивать мокроту, стариков, тяжелобольных и т.д. Мукостаз (вязкая, плохо отделяемая мокрота) в комплексе с бронхиальной обструкцией из-за снижения скорости и качества выделения мокроты – основной фактор, способствующий развитию вентиляционных нарушений у большинства пациентов с заболеваниями органов дыхания [24, 25].
Характер кашля на протяжении болезни может меняться: в первые дни болезни он может быть сухим, редким, а позднее становиться влажным, периодическим или постоянным, мучительным.
Кашель может быть симптомом не только болезней органов дыхания (ОРВИ, грипп, острый бронхит и трахеит, ХОБЛ, БА, эмфизема легких, рак, туберкулез, плеврит, абсцесс, интерстициальные болезни легких, пневмокониозы, трахеобронхиальная дискинезия, инородное тело в бронхах и др.) и сопутствующих патологических процессов (воспаление диафрагмы – диафрагмит, патология грудной клетки, ребер), но и ряда других заболеваний:
- сердечно-сосудистой системы (кардиальная/сердечная астма, ХСН, аневризма аорты, тромбоэмболия легочной артерии – ТЭЛА, пороки сердца, перикардит);
- ЛОР-органов (риниты, синуситы, постназальный затек, фарингит, ларингит, аденоиды, рак гортани, длинный небный язычок, серная пробка);
- пищеварительной системы (ГЭРБ, грыжа пищеводного отверстия диафрагмы, поддиафрагмальный абсцесс, дивертикулы пищевода);
- метаболические расстройства (подагра, респираторный оксалоз);
- диффузные болезни соединительной ткани (системная склеродермия, синдром Шегрена);
- лекарственная болезнь: кашель при приеме ингибиторов ангиотензинпревращающего фермента (ИАПФ), «амиодароновое легкое», ингаляции порошковых лекарственных средств и кислорода;
- ятрогенные нарушения (следствие бронхоскопии, ларингоскопии);
- прочие патологические состояния (увеличение щитовидной железы – зоб, состояние после струмэктомии, менингит, психоэмоциональные расстройства, высокогорная болезнь и др.).
Одним из общепринятых принципов дифференциальной диагностики является тезис Роберта Хэгллин, согласно которому «частые болезни встречаются часто, а редкие – редко» [26].
Соответственно, на этапе оказания первичной медико-санитарной помощи в дифференциально-диагностическом поиске на первый план выходит патология органов дыхания. Вместе с тем необходимо особо отметить ряд заболеваний и состояний, при которых также возможно наличие кашля, но которые в силу ряда причин диагностируются реже, чем встречаются.
Так, в последнее время установлено, что причиной кашля может быть «синдром постназального затекания» (nasal drip syndrom), который обозначает клинические ситуации, характеризующиеся воспалительным процессом в верхних дыхательных путях (носоглотка, нос, околоносовые пазухи), при которых отделяемое из носа стекает по задней стенке глотки в трахеобронхиальное дерево. При оториноларингологическом осмотре обычно выявляются наличие слизистого или слизисто-гнойного секрета, увеличенные фолликулы и гиперемия задней стенки. Наиболее частой причиной назального затекания могут быть ринит (аллергический, вазомоторный и постинфекционный) и синусит. При подозрении на наличие этого синдрома необходимы консультация оториноларинголога, аллергологическое обследование, рентгенологическое исследование околоносовых пазух [27, 28].
К основным респираторным проявлениям при ГЭРБ относятся персистирующий непродуктивный кашель, утреннее першение в горле при пробуждении, свистящее дыхание ночью и/или при пробуждении, ларингоспазм, эпизоды апноэ. Гастроэзофагеальный рефлюкс является причиной хронического кашля (покашливания) более чем у 20% пациентов. Симптоматика гастроэзофагеального рефлюкса может усиливаться на фоне назначения некоторых лекарственных препаратов (теофиллины, антагонисты кальция, нитраты, трициклические антидепрессанты).
Кашлевой рефлекс при ГЭРБ реализуется следующими путями: 1) желудочное содержимое может раздражать слизистую оболочку пищевода, воздействуя на чувствительные окончания блуждающего нерва и вызывая кашель; 2) желудочное содержимое, достигая уровня глотки и гортани (при высоком рефлюксе), раздражает чувствительную зону кашлевого рефлекса без аспирации; 3) желудочное содержимое, достигая уровня гортаноглотки, может аспирироваться в дыхательные пути, раздражая кашлевые рецепторы слизистой оболочки трахеобронхиального дерева. Подтверждением диагноза является исчезновение кашля на фоне терапии антисекреторными препаратами и прокинетиками [29, 30].
Надсадный мучительный сухой кашель, сопровождающийся ощущением удушья и пробуждением от ночного сна, характерен для пациентов с ХСН при развитии декомпенсации по левожелудочковому типу. При развернутой клинике левожелудочковой недостаточности (приступы кардиальной астмы, альвеолярный отек легких) установление данного состояния не представляет особых трудностей.
Дифференциальная диагностика бывает затруднительной на ранних стадиях развития застойных явлений в системе малого круга кровообращения, когда в результате венозной гиперемии может происходить отек слизистой оболочки мелких бронхов и бронхиол, приводящий не столько к альвеолярной гиповентиляции, сколько к нарушению легочной диффузии. Это состояние клинически во многом сходно с бронхообструктивным синдромом. В тех случаях, когда левожелудочковая недостаточность является осложнением ишемической болезни сердца, артериальной гипертензии, порока сердца, кардиомиопатии; приступы удушья обычно начинаются в ночное время. Пациент просыпается от надсадного мучительного сухого кашля и ощущения удушья, имеющего на данной стадии сердечной декомпенсации преимущественно экспираторный характер.
В плане дифференциальной диагностики можно отметить, что у больных с легочной патологией кашель, как правило, возникает или усиливается по утрам, а при заболеваниях сердца – к вечеру. Отхождение мокроты приносит облегчение пациенту с патологией легких, чего не отмечается у больных ХСН. При кашле, обусловленном ХСН, определенный положительный эффект дает назначение диуретиков [31].
Сухой кашель может отмечаться у пожилых пациентов с имплантированным электрокардиостимулятором (синдром кардиостимулятора – «pacemaker syndrome»). Кроме кашля они могут предъявлять жалобы на боль в груди, сердцебиение, головную боль, одышку, головокружение, недомогание, утомляемость, усталость, изменения мышления.
Кашель является достаточно частым побочным эффектом (до 20%) ИАПФ (каптоприл, эналаприл, периндоприл и др.) при лечении артериальной гипертензии и ХСН. Механизм возникновения кашля на фоне приема ИАПФ окончательно не ясен, однако предполагается нарушение метаболизма брадикинина.
Выделяют ряд характерных особенностей кашля, вызванного ИАПФ: 1) обычно возникает в первые 2 недели лечения, но может появляться и значительно позже (через 6 месяцев после начала терапии); 2) нередко имеет характер мучительного сухого пароксизмального; 3) может сопровождаться охриплостью и осиплостью голоса, иногда – дискомфортом в горле, ангионевротическим отеком губ и языка; 4) чаще появляется ночью, но может возникать и в течение дня, иногда усиливается в положении лежа, поэтому у больных ХСН его бывает трудно отличить от пароксизмальной ночной одышки и ортопноэ. После отмены ИАПФ кашель обычно прекращается через несколько (1–7) дней, но в редких случаях может сохраняться до нескольких недель [32].
В ряде случаев кашель может возникать при приеме неселективных β-адреноблокаторов (пропранолол), реже кардиоселективных β-адреноблокаторов [33].
Иногда при использовании пациентами ингаляторов (аэрозольных и порошковых), в частности при обструктивных бронхолегочных заболеваниях, возникает кашель, который может сопровождаться т.н. парадоксальным бронхоспазмом. Он возникает вследствие раздражения слизистой оболочки инертными газами или частицами ингалируемого в ротовую полость порошка. Устранению или снижению выраженности кашля при использовании аэрозольных ингаляторов может способствовать использование специальной насадки – спейсера [24, 25].
Невротический кашель может быть проявлением невротического соматоформного расстройства. Такой кашель характеризуется непродуктивностью, нередко возникает в стандартных для пациента ситуациях (например, при выступлении перед аудиторией или эмоциональных переживаниях/волнениях). Ожидание и предвидение кашля неизбежно провоцируют его появление. Активный поиск причины кашля у данной категории пациентов нередко усиливает у них невротические и тревожные проявления.
Кашель, являясь физиологическим защитным рефлексом для удаления чужеродных веществ и патологического секрета из респираторного тракта, может приобретать патологический характер. Стойкий упорный кашель у пациентов с хронической бронхолегочной патологией из защитного феномена постепенно трансформируется в один из факторов развития эмфиземы легких, вторичной легочной гипертензии, бронхоэктазов, хронического легочного сердца, а в ряде случаев способствует возникновению неотложных/ургентных состояний – легочного кровотечения и пневмоторакса [34].
Кашель может приводить к развитию и ряда других осложнений:
- обморок при пароксизмальном (приступообразном) кашле (кашлевому обмороку способствуют алкогольная, никотиновая и другие интоксикации);
- беталепсия (от греч. beto – кашель) – припадок с потерей сознания во время приступа кашля (в патогенезе беталепсии признают роль гипоксии и венозного застоя в головном мозге: вначале лицо краснеет, затем появляется цианоз лица и шеи; при этом нет судорог и неудержания мочи, на ЭЭГ отсутствуют признаки эпилептической активности) [22, 23];
- приступ кашля может осложниться нарушением сердечного ритма, кровохарканьем и рвотой;
- сильный и длительный кашель может приводить к разрыву эмфизематозных участков легких (пневмоторакс) и даже перелому ребер при остеопорозе или остеолитических метастазах;
- длительный кашель может сопровождаться появлением мелких кровоизлияний в сосудах склер, охриплостью голоса, болями в мышцах грудной клетки и брюшного пресса, костях, потливостью;
- длительный кашель, повышающий внутрибрюшное давление, способствует формированию диафрагмальной и увеличению паховой грыжи; может быть причиной недержания мочи;
- хронический кашель может приводить к нарушению сна, развитию депрессии, осложняющей взаимоотношения пациента с окружающими, что существенно ухудшает качество жизни.
Таким образом, дифференциально-диагностический поиск при наличии у пациента кашля должен базироваться не только на информации о его характере и особенностях, но и на учете индивидуального состояния пациента, его анамнестических и клинических данных, а также на оценке эффекта от проводимой терапии.
Успешное лечение кашля – важная задача в клинической практике. Чаще всего на этапе оказания первичной медико-санитарной помощи врачам (терапевтам, педиатрам, врачам общей практики) приходится иметь дело с кашлем, обусловленным патологией органов дыхания, причиной развития которого являются ОРВИ и грипп, острый бронхит и трахеит, обострение хронического бронхита и ХОБЛ.
В педиатрической практике предпочтение традиционно отдается препаратам растительного происхождения, что позволяет уменьшать лекарственную нагрузку на организм, снижать вероятность развития побочных эффектов. Однако преимущества этих препаратов важны не только в педиатрической, но и в общетерапевтической практике, особенно у пациентов с коморбидной патологией [33].
В настоящее время появились многокомпонентные отхаркивающие препараты, содержащие несколько растительных активных веществ, что обусловливает их комплексное воздействие на респираторный тракт. Примером такого препарата является комбинированный фитопрепарат сироп Эвкабал® компании ESPARMA GmbH (Германия), продемонстрировавший свою эффективность и безо-пасность в педиатрической [35–47] и терапевтической [4, 48–51] практике.
В состав сиропа Эвкабал® входят жидкие экстракты подорожника и тимьяна. В 100 г препарата содержится 3 г экстракта подорожника и 15 г экстракта тимьяна.
Подорожник большой (Plantago major) – травянистое растение семейства Подорожниковые, содержит полисахариды, иридоидный гликозид аукубин, горькие вещества, каротиноиды, флавоноиды, аскорбиновую кислоту, холин. В научной и народной медицине используется как ранозаживляющее, противовоспалительное, кровоостанавливающее, отхаркивающее, седативное, обезболивающее, бактерицидное и противоаллергическое средство.
Клейкие полисахариды (арабиноза и галактоза) оказывают протективное воздействие на слизистую оболочку верхних дыхательных путей, образуя на ней защитный слой, что формирует механическое препятствие для ирритантов различного происхождения к кашлевым рецепторам [52]. Кроме того, под воздействием арабинозы и галактозы ускоряются репаративные процессы в слизистой оболочке, сопровождающиеся восстановлением функции мукоцилиарного клиренса, что способствует эвакуации патологического содержимого из верхних и нижних дыхательных путей, уменьшает раздражение кашлевых рецепторов и в итоге способствует скорейшему выздоровлению. Входящий в состав экстракта гликозид платагинин способен угнетать кашлевой рефлекс на центральном уровне, что особенно важно при непродуктивном сухом кашле [53]. Противовоспалительный и антиоксидантный эффекты экстракта подорожника связаны с фенилэтаноидами, флавоноидами и иридоидными гликозидами (аукубин, катапол) и обусловлены ингибированием образования оксида азота и свободных радикалов, снижением активации ключевых ферментов воспаления (5-липоксигеназы и циклооксигеназы-2), что приводит к уменьшению образования простагландинов и лейкотриенов [54]. Аукубин обусловливает противомикробный эффект подорожника в отношении Staphylococcus aureus [55] и совместно с хлорогеновыми кислотами и катаполом может усиливать индукцию эндогенного интерферона, что предполагает наличие противовирусной активности препарата [56].
Трава тимьяна (Thymus vulgaris) – эфиромасличное растение семейства, Губоцветные (Яснотковые), содержащее фенольные соединения (тимол, карвакрол). Растение, которое многим известно под названием «чабрец», богато эфирными маслами и флавоноидами, оказывает дезинфицирующее, анальгетическое, отхаркивающее действия, имеет секретолитический, бронхоспазмолитический и антибактериальный эффекты, в т.ч. бактерицидное действие в отношении грамположительной микрофлоры и бактериостатическое действие в отношении грамотрицательных микроорганизмов, определенную активность в отношении патогенных грибов и резистентных микробных штаммов [57]. Чабрец является эффективным отхаркивающим средством прямого действия, т.е. стимулирует секрецию бронхиальных желез, разжижает мокроту.
Входящие в состав тимьяна фенольные соединения дополняют противомикробный эффект аукубина в отношении S. aureus [58]. Кроме того, в экспериментальных исследованиях показана их способность ингибировать процессы перекисного окисления липидов с одновременным блокированием циклооксигеназного пути, снижать синтез простагландинов, что может способствовать усилению противовоспалительного эффекта [59, 60]. Еще один из компонентов тимьяна – лютеолин – единовременно оказывает антиоксидантный эффект и блокирует внутриклеточную передачу активационного сигнала к ядерному фактору транскрипции NFκβ, снижая экспрессию генов, ответственных за продукцию провоспалительных цитокинов (интерлейкин-1β, интерлейкин-6, фактор некроза опухоли-α), хемокинов, молекул адгезии, протеиназ [61].
Таким образом, сироп Эвкабал® оказывает отхаркивающий, муколитический, противомикробный, противовоспалительный и спазмолитический эффекты. Препарат ослабляет раздражение слизистой оболочки дыхательных путей, способствует снижению вязкости мокроты и улучшению условий ее эвакуации, позитивно воздействуя на миграционную активность реснитчатого эпителия дыхательных путей и вызывая умеренную дилатацию бронхов. Сироп Эвкабал® эффективен в качестве симтоматического средства при кашле различного генеза, как сухом, так и продуктивном, при судорожном кашле у взрослых и детей. Показанием к применению сиропа Эвкабал® служат воспалительные заболевания дыхательных путей, сопровождающиеся кашлем: фарингит, ларингит, трахеит, бронхит, пневмония, начальные стадии коклюша, хронические заболевания органов дыхания, а также профессиональный ларингит и бронхит курильщика [35, 38, 45, 62].
Препарат применяется внутрь в неразбавленном виде и назначается взрослым пациентам по 1 столовой ложке 2 раза в день, в педиатрической практике – детям с 6 месяцев до года по 1 чайной ложке 1 раз в день, с 1 года до 6 лет – по 1 чайной ложке 2 раза в день, с 6 до 12 лет – по 1 столовой ложке 2 раза в день.
На фармацевтическом рынке присутствует еще один фитопрепарат компании ESPARMA GmbH (Германия) Эвкабал® бальзам С, который представляет собой эмульсию для ингаляций, растираний, водяных ванн с добавлением препарата. Он содержит в своем составе эфирные масла хвои сосны и эвкалипта. Активное вещество эвкалиптового масла – 1,8-цинеол (эвкалиптол, окись ментана – моноциклический терпен) обладает противовоспалительным действием за счет снижения синтеза фактора некроза-α и интерлейкина-1, индекса инфильтрации нейтрофилов, опосредованно снижает активность подслизистых желез, одновременно улучшая мукоцилиарный клиренс реснитчатого эпителия дыхательных путей. Активные ингредиенты масла сосны – α- и β-пинены – оказывают антиоксидантное, отхаркивающее, а также противовоспалительное действия. Эвкабал® бальзам С обладает благоприятным профилем безопасности, поэтому его можно применять для ванн и растираний при кашле у детей с 2 месяцев, а для ингаляций – с 5 [40, 45, 49, 51].
Фармакологические свойства препаратов Эвкабал® сироп и Эвкабал® бальзам С, их эффективность и безопасность в педиатрической и терапевтической практике [4, 35–51, 62], позволяют рассматривать их в качестве симптоматических средств против кашля у взрослых и детей и рекомендовать для более широкого применения взрослыми пациентами на этапе оказания первичной медико-санитарной помощи.



