Введение
Хроническая обструктивная болезнь легких (ХОБЛ) становится третьей по значимости причиной смертности среди людей во всем мире после сердечных заболеваний и инсульта [1]. Распространенность ХОБЛ в мире у людей старше 40 лет составляет от 10,1 до 15,8% [2]. При этом распространенность по отдельным странам варьируется от 8,2% в Китае до 26,1% в Австралии. Смертность от ХОБЛ с 1990 г. увеличилась на 12% [1–3].
Тема хронической бронхолегочной патологии актуальна еще и по причине сохранения достаточно большого числа пациентов с туберкулезной инфекцией [4–6] в мире. Туберкулез (ТБ) остается главной глобальной проблемой здравоохранения, при этом постоянно растет число случаев ТБ с множественной лекарственной устойчивостью [7, 8]. В 2015 г были выявлены и зарегистрированы 6,1 млн новых случаев ТБ. Именно ТБ остается ведущей причиной смерти среди инфекционных заболеваний, особенно в слаборазвитых и развивающихся странах [7, 8].
Одновременно растет число пациентов с сочетанной патологией, в частности ХОБЛ и ТБ [9–12]. Увеличение бремени ХОБЛ в ближайшие десятилетия, как это предсказывает Всемирная организация здравоохранения (ВОЗ), вызывает озабоченность в отношении борьбы, в т.ч. и с туберкулезной инфекцией, как взаимно отягощающим заболеванием [9, 13, 14].
Тесное сочетание ХОБЛ и ТБ сопряжено с возможными общими факторами риска развития обоих заболеваний: курение, вдыхание дыма, промышленные аэрополлютанты, низкий социально-экономический статус [4, 12, 13].
В Швеции завершено исследование, где в течение 16 лет наблюдали более 115 тыс. пациентов. Выявлено, что относительный риск развития активного ТБ был в 3 раза выше у пациентов с ХОБЛ, чем в контроле (отношение шансов [ОШ]=3,0, 95% доверительный интервал [ДИ] – 2,4–4,0; р<0,005) [15, 16]. У пациентов с ХОБЛ+ТБ был в 2 раза увеличен риск смерти от всех причин в течение первого года после диагностики ТБ по сравнению с другими больными ТБ (ОШ=2,2; 95% ДИ – 1,2–4,1; р<0,005). В странах с высокой заболеваемостью ТБ наблюдается ассоциация между ранее перенесенным ТБ и развитием ХОБЛ в молодом возрасте до 40 лет (ОШ=3,05; 95% ДИ – 2,42–3,85; р<0,005) [17].
Стандарты лечения ТБ и ХОБЛ расписаны как в отечественных, так и в рекомендованных ВОЗ нормативных документах, которые постоянно обновляются и улучшаются, включают новые лекарственные препараты. Несмотря на это, уровень смертности от обоих заболеваний остается высоким [5, 18–21]. Сочетание инфекционного и неинфекционного процессов у одного человека, к сожалению, только усугубляет течение заболевания [11, 14]. С учетом наличия общих факторов риска весьма актуально, на наш взгляд, изучение выраженности влияния различных факторов на исход заболевания для разработки дополнительных профилактических и контрольных стратегий, улучшения прогноза, снижения инвалидизации и смертности населения как от ХОБЛ, так и от ТБ.
Цель исследования: изучить влияние различных факторов на результаты лечения впервые выявленного ТБ у пациентов на фоне ХОБЛ.
Методы
Проведено простое сравнительное ретроспективное исследование, в которое были включены 514 пациентов. Критерии включения: впервые выявленный туберкулез, ХОБЛ, возраст от 30 лет и старше, согласие на участие в исследовании. Критерии исключения: возраст моложе 30 лет, хронические формы туберкулеза, ВИЧ-инфекция, отсутствие согласия на участие в исследовании.
Пациентов разделили на 2 группы: 1-я (310 человек) – пациенты с впервые выявленным ТБ без ХОБЛ, 2-я группа – 204 пациента с ТБ+ХОБЛ.
Диагноз ХОБЛ подтвержден на основании клинико-анамнестических данных, результатов инструментальных методов исследования (спирографическое исследование с измерением объема форсированного выдоха за 1-ю секунду [ОФВ1], форсированной жизненной емкости легких [ФЖЕЛ] и подсчетом постбронходилатационного ОФВ1/ФЖЕЛ≤0,7). Диагноз ТБ подтвержден на основании клинических, лабораторных и рентгенологических методов исследования. В отношении пациентов проведены сбор жалоб, анамнеза; оценка факторов с последующей градацией степени выраженности их влияния на исход (продолжительность курения, mMRS-шкала одышки, САТ-тест, визуальная аналоговая шкала – ВАШ, кашель и т.д.).
Статистическая обработка данных проведена с использованием программы Statistica 8.0: рассчитаны показатели описательной статистики; достоверность различий величин показателей в группах определена с помощью критерия χ2; различия считались статистически достоверными при p<0,05, проведен подсчет абсолютного, относительного риска, чувствительности и специфичности различных факторов, а также с помощью дисперсионного анализа определена степень влияния факторов на исход ТБ [22–25].
Публикация подготовлена в рамках поддержанного РФФИ научного проекта 17-16-55012 на тему «Разработка системы мероприятий по профилактике развития туберкулеза у лиц курящих и страдающих хронической обструктивной болезнью легких».

Результаты исследования
В качестве определяющих параметров выбраны исходы ТБ. Для этого проведен анализ исходов ТБ в группах ТБ и ТБ+ХОБЛ с последующим выявлением признаков, оказывающих влияние на исходы. Анализ факторов риска представлен в табл. 1. Все исходы были разделены на 4 варианта: благоприятный – закрытие полостей распада, абациллирование, рассасывание очагов с малыми остаточными изменениями; относительно благоприятный – закрытие полостей распада, абациллирование, излечение с большими остаточными изменениями или оперативное лечение с положительным результатом; неблагоприятный исход – сохранение полостей распада, бактериовыделения; летальный исход в любые сроки лечения (табл. 2).
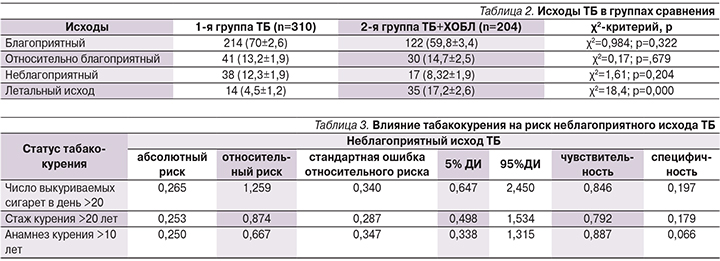
В группе ТБ без ХОБЛ несколько больше было благоприятных исходов (70 и 59,8%), но статистически значимых различий не получено, тогда как летальных исходов статистически значимо было больше в группе ТБ+ХОБЛ (4,5 против 17,2%), следовательно, можно предположить, что наличие ХОБЛ служит фактором неблагоприятного прогноза.
На следующем этапе исследования предпринята попытка выявления факторов, оказывающих влияние на исходы ТБ. По результатам проведенного анализа данных установлено, что табакокурение существенно повышает риск неблагоприятного исхода ТБ в группе ТБ+ХОБЛ. Так, при наличии факта курения абсолютный риск неблагоприятного исхода составил 0,261, относительный риск – 1,307±0,902. Влияние числа выкуриваемых сигарет, стажа и анамнеза курения на риск развития неблагоприятного исхода представлено в табл. 3.
Приведенные данные свидетельствуют о значимом повышении риска неблагоприятного исхода ТБ у пациентов с ХОБЛ, курящих и выкуривающих более 20 сигарет в сутки.
С помощью однофакторного дисперсионноного анализа проведена оценка влияния клинико-анамнестических данных на исход заболевания. Наиболее высокий риск формируется для признаков «число лет курения», «показатели САТ-теста» и категории пациентов А, В, С, Д.
Специфичность показателей, как и значения положительной и отрицательной предиктивной оценки, сильная связь между положительным результатом теста и развитием неблагоприятных исходов позволяют использовать его для выявления лиц с высоким риском. Для уточнения действия рассмотренных выше факторов (достоверность и сила влияния) была проведена процедура однофакторного дисперсионного анализа для качественных (бинарных) признаков (табл. 4).
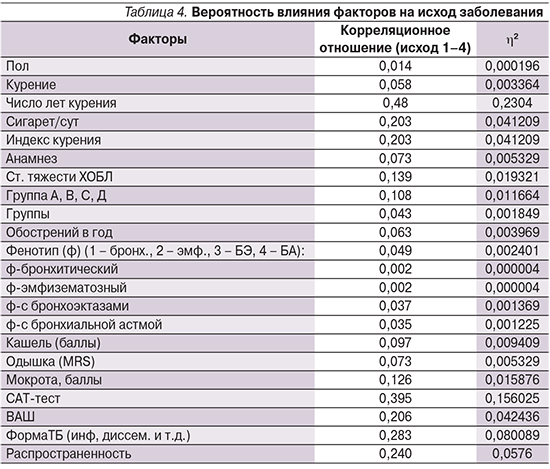
Среди всех существующих факторов, определяющих исход ТБ, выбрана совокупность независимых факторов, которые оказывают сильное суммарное влияние – 51,0%. Для анализа взято 23 фактора, остальные в отдельности оказывали минимальное влияние на исход ТБ. Наиболее значимое влияние на развитие неблагоприятного исхода, по результатам дисперсионного анализа, оказывал фактор «число лет курения» (23% в общей сумме влияния всех факторов), далее – высокие баллы по результатам САТ-теста (15,6%), и ВАШ (4,2%), высокий индекс курения (4,1%), число выкуриваемых сигарет в сутки (4,1%).
На следующем этапе факторы были объединены в группы, и в последующем с помощью многофакторного дисперсионного анализа проведена оценка влияния группы факторов. Было выделено три фактора: число лет курения, одышка и показатели САТ-теста. В соответствии со значениями каждый фактор был разбит на несколько градаций (0–4), для которых впоследствии и была измерена величина результативного признака [22, 23]. Для того чтобы выяснить степень и достоверность влияния факторов, изучают и оценивают ту часть общей вариации, которая вызывается этими факторами. Основным коэффициентом, показывающим степень влияния того или иного организованного фактора, является квадрат корреляционного отношения [22, 23].
Исходы как результирующий признак имели четыре градации: благоприятный, относительно благоприятный, неблагоприятный, летальный (табл. 5). «Число лет курения» переведен в дискретные величины: 0 – до 10 лет курения; 1 – 10–20; 2 – 20–30; 3 – 30–40; 4 – более 50 лет. Одышка по шкале mMRS – 1–4 балла. САТ-тест: до 5 баллов – 0; 5–10 – 1; 10–15 – 2; более 15 баллов – 3. Степень влияния продолжительности каждого признака в отдельности на исход составила для курения 5,7%, для одышки – 0,6%, для САТ-теста – 1,7%.

При использовании многофакторного дисперсионного анализа совокупное влияние триггера (годы курения–одышка–САТ-тест) на исход составило 29,8% по сравнению с одиночным влиянием изучаемых признаков. То есть сочетание данных факторов (триггеров) увеличивает вероятность неблагоприятного исхода. В соответствии с градацией каждого признака для каждого сочетания возможен расчет вероятностного прогноза благоприятного или неблагоприятного исхода заболевания.
Обсуждение
В большей части имеющихся по проблеме сочетания туберкулеза и ХОБЛ работ указывается на негативное влияние ХОБЛ на результаты лечения туберкулеза [4, 14]. При этом отсутствует детализация влияния отдельных составляющих ХОБЛ на течение и исход туберкулеза [9, 10]. Также имеются исследования, направленные на создание математических моделей прогноза течения туберкулеза у впервые выявленных больных [26, 27]. В части созданных моделей указывается сопутствующая патология в качестве фактора, достоверно связанного с неблагоприятным исходом, большее значение в данных исследованиях придается наличию ВИЧ-инфекции, ухудшающей прогноз у впервые выявленных пациентов [28]. Полученная нами в ходе исследования математическая модель позволит определить вариант течения ХОБЛ наибольшим образом приводящий к развитию неблагоприятного исхода и понять, какие варианты течения ХОБЛ не могут отрицательно сказаться на результатах лечения впервые выявленного туберкулеза. Полученных данных недостаточно для оптимизации терапии сочетанной патологии, туберкулез/ХОБЛ, при всех вариантах течения ХОБЛ. Продолжение исследований по проблеме представляется актуальным.
Заключение
Таким образом, сочетание ТБ с ХОБЛ уменьшало количество благоприятных исходов ТБ и увеличивало вероятность летального исхода при впервые выявленном инфекционном заболевании. При этом достоверную связь с исходом ТБ имели такие легко учитываемые при регистрации больного факторы, как курение, интенсивность курения, стаж курения, число баллов по шкале одышке и по CAT-тесту. При проведении статистической обработки данных с помощью многофакторного дисперсионного анализа выявлены сочетания этих факторов с той или иной вероятностью, связанных с различными исходами ТБ. Полученные данные позволяют прогнозировать исход впервые выявленного ТБ у пациентов с ХОБЛ и наибольшее внимание в плане коррекции терапии ХОБЛ уделять пациентам с высоким риском неблагоприятного исхода для повышения эффективности лечения сочетанной патологии для предупреждения инвалидизации или смерти пациентов.



