Постоянный рост числа кесаревых сечений, показатель которых в Российской Федерации в 2020 г. достиг 30,3%, порождает множество отсроченных негативных последствий, одним из которых является несостоятельный рубец на матке. Последующее наступление беременности приводит к истончению области нижнего маточного сегмента и формированию «аневризмы» матки или к расползанию рубца.
Несостоятельный рубец на матке, как правило, диагностируется при планировании беременности и нередко описывается как «ниша», т.е. истончение рубца по внутреннему контуру с образованием обычно треугольного дефекта стенки матки в ее нижней трети или области перешейка.
Беременность в рубце после кесарева сечения относится к редким вариантам внематочной (эктопической) беременности согласно Клиническим рекомендациям (2021) [1]. Ее частота, по данным разных авторов, составляет 1 на 1800–3000 беременностей, или 1 на 2000–2500 оперативных родов [2, 3].
В настоящее время не определен предпочтительный метод лечения пациенток с беременностью в рубце, предложены: введение метотрексата или метотрексата в сочетании с фолиевой кислотой, эмболизация маточных артерий и кюретаж стенок полости матки, гистероскопическая, лапаротомная, лапароскопическая или трансвагинальная резекция [4]. Учитывая широкий спектр хирургических возможностей, выбору оптимальной тактики способствует ранняя диагностика патологии. Диагноз не вызывает сомнений, когда плодное яйцо обнаруживается в нижней части полости матки в проекции «ниши» рубца с истончением исходного резидуального миометрия. Сложности трактовки клинических признаков и эхографических данных возникают при гибели эмбриона на ранних сроках гестации либо при неудачных попытках медикаментозного прерывания беременности в рубце с последующим выскабливанием матки [1, 5].
Единичные публикации, посвященные неразвивающейся беременности в рубце после кесарева сечения, сопровождающий ее непростой диагностический поиск, а также успешное выполнение органосохраняющей операции побудили нас привести описание следующего наблюдения.
Клиническое наблюдение
Пациентка П., 34 года, 14.03.2022 г. доставлена в одну из столичных клиник бригадой скорой медицинской помощи с жалобами на кровяные выделения из половых путей, слабость, головокружение.
Соматический и гинекологический анамнез не отягощены. В 2018 г. своевременные оперативные роды в плановом порядке, без осложнений.
Ультразвуковое исследование (УЗИ) органов малого таза в 2020 г.: Эхо-признаки рубца на матке после кесарева сечения (без особенностей). Анамнез заболевания: в декабре 2021 г. самостоятельно без назначения врача принимала норколут 10 мг/сут с 16-го по 25-й день цикла с целью подготовки к беременности. Менструация началась 01.01.2022 г. в срок, с 13.01.2022 г. – кровяные выделения со сгустками; с 14.01.2022 г. продолжила прием норколута в течение 10 дней. Следующая менструация 28.01.2022 г. скудная, в дальнейшем в течение месяца продолжались мажущие кровяные выделения. Последняя менструация началась 23.02.2022 г., с 25.02.2022 г. появились обильные кровяные выделения со сгустками. С 26.02.2022 г. возобновила прием норколута 10 мг/сут.
01.03.2022 г. произведено УЗИ органов малого таза: тело матки 63×50×69 мм, толщина миометрия в зоне рубца после кесарева сечения 8 мм. В области перешейка по передней стенке матки слева интерстициально-субсерозный миоматозный узел диаметром 66 мм с множеством гипоэхогенных полостей до 1 мм, в капсуле регистрируется кровоток, индекс резистентности 0,53. М-эхо 10 мм. Заключение: Эхо-признаки миомы матки.
С 01.03.2022 г. продолжались мажущие кровяные выделения из половых путей. 13.03.2022 г. кровотечение приобрело характер обильного, пациентка была госпитализирована в районную больницу Московской области. Диагностирована неразвивающаяся беременность 6 недель, произведено инструментальное выскабливание матки. В анализе крови: гемоглобин 76 г/л, внутривенно вводились препараты железа. Учитывая продолжающиеся кровяные выделения, 14.03.2022 г. была переведена в стационар г. Москвы.
При поступлении: состояние средней тяжести. Кожные покровы бледные. АД 95/65 мм рт. ст. Частота сердечных сокращений – 93 в минуту. Язык сухой, обложен белым налетом. Живот мягкий безболезненный. Выделения кровяные умеренные. Гинекологический статус: осмотр зеркалами – слизистая влагалища бледно-розовая, выделения кровяные умеренные. Двуручное исследование – шейка матки сформирована, длиной 2 см. Наружный зев пропускает кончик пальца. Тело матки отклонено кпереди, несколько больше нормы. В перешеечной области определяется безболезненное образование тугоэластической консистенции диаметром до 6 см. Придатки не пальпируются.
Общий анализ крови: гемоглобин 66 г/л, гематокрит 19,7 г/л, тромбоциты 269 тыс., лейкоциты 5,3 тыс., СОЭ 15 мм/ч.
Хорионический гонадотропин – 284 мМЕд/мл.
УЗИ органов малого таза: тело матки 92×76×77 мм, структура миометрия неоднородная. Миоматозный узел 83×73 мм, с центрипетальным ростом, выполняет всю толщу стенки матки – доходит до брюшины передней стенки матки и деформирует полость в нижнем сегменте, с гипоэхогенными включениями (очаги дегенерации), с локусами перинодулярного кровотока, интранодулярный кровоток обеднен. Миометрий в области рубца на матке после кесарева сечения без особенностей. Полость матки щелевидная. Заключение: Эхо-признаки миомы матки.
Магнитно-резонансная томография (МРТ) малого таза: матка в антефлексио, антеверзио. Не смещена. Контуры ее четкие, неровные. Тело матки размерами 64×60×72 мм. Полость матки шириной до 7 мм, с незначительным количеством геморрагического содержимого. По передней стенке матки с переходом на левое ребро, в перешеечной области (выполняя стенку матки, деформируя полость и наружный контур) определяется крупный узел неоднородной структуры размерами 75×60×65 мм, распространяется на переднюю стенку шейки матки, деформирует полость (рис. 1). Структура узла неоднородная, имеет геморрагическое пропитывание, со стороны полости контуры узла неровные, с дефектами на глубину до 2 см и более, выраженным отеком по периферии данных изменений.
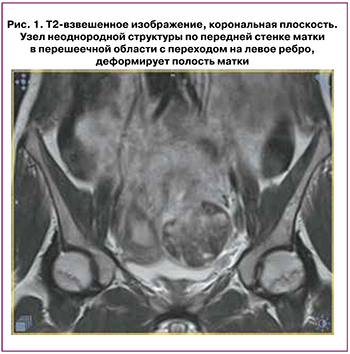
Заключение. Рубец на матке после кесарева сечения. Узловое образование в проекции рубца после кесарева сечения (возможно, узел миомы с признаками повреждения в ходе выскабливания).
Предварительный диагноз. Основное заболевание: миома матки больших размеров перешеечной локализации. Осложнения: аномальное маточное кровотечение. Постгеморрагическая анемия тяжелой степени. Сопутствующие заболевания: рубец на матке после кесарева сечения.
Лечение: внутривенно – эритроцитная взвесь 580,0 мл, внутривенно – препараты железа, инфузионная, антибактериальная, гемостатическая терапия. Выписана на 5-е сутки для подготовки к плановой миомэктомии.
20.04.2022 г. произведены лапаротомия, иссечение аневризмы матки, метропластика. Интраоперационно: тело матки не увеличено, в области перешейка спереди с переходом на левую боковую стенку определяется объемное образование до 7,0 см с деформацией задней стенки шейки матки за счет интерстициального узла (предположительно). По структуре образование имеет вид выбухающей старой организовавшейся гематомы до 7 см с плотной капсулой (участок аневризмы стенки рубца с плотным организованным сгустком) (рис. 2). Образование иссечено в пределах здоровых тканей. Общая кровопотеря 400 мл. Пациентка выписана домой на 4-е сутки.
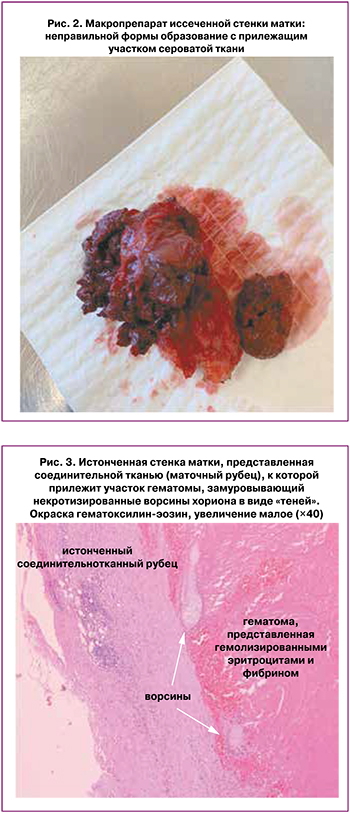
Гистологическое заключение: остатки плодного яйца (неразвивающаяся беременность в ближайшем анамнезе) в области маточной аневризмы (следствие несостоятельности маточного рубца); пристеночная организующаяся гематома стенки матки (рис. 3).
Заключительный диагноз. Основное заболевание: неразвивающаяся беременность в рубце на матке после кесарева сечения. Осложнения: аневризма матки (несостоятельный рубец на матке?). Постгеморрагическая анемия средней тяжести.
Обсуждение
Ежедневное выполнение огромного количества кесаревых сечений во всем мире привело не только к резкому росту врастания плаценты, но и к увеличению частоты беременности в рубце. Данный факт не вызывает удивления, так как еще в 2012 г. Timor-Tritch I. et al. доказали связь между беременностью в рубце и ультразвуковыми и морфологическими признаками врастания плаценты при пролонгировании беременности [6].
Если к 2014 г. зарубежными авторами было описано всего около 800 пациенток с беременностью в рубце, то за последнее время только в отечественных статьях можно найти информацию о более чем 100 таких пациентках. Но только одна публикация посвящена неразвивающейся беременности в рубце; пациентке была выполнена гистерэктомия [3].
Представленное нами наблюдение наглядно иллюстрирует сложность установления правильного диагноза при отсутствии типичной ультразвуковой картины локализации плодного яйца с желточным мешком и эмбрионом или без таковых в области рубца. Тщательный анализ позволяет выделить несколько ключевых моментов.
1. За 2 года до описываемых событий пациентке проводилось УЗИ органов малого таза, протокол которого не содержал данных о наличии опухолевидных образований в миометрии, в особенности в зоне предполагаемого рубца на матке, что теоретически могло противоречить диагнозу миомы матки. В том же исследовании рубец описывается как состоятельный, что подтверждается при последующей эхографии – толщина миометрия 8 мм.
2. Мено/метроррагия в течение 2,5 месяцев, отсутствие плодного яйца в матке, наличие образования диаметром 66 мм в области перешейка передней стенки матки при УЗИ 01.03.2022 г. не помешали диагностировать неразвивающуюся беременность 6 недель и произвести инструментальное выскабливание матки 14.03.2022 г., сопровождавшееся массивной кровопотерей и тяжелой постгеморрагической анемией.
3. Несмотря на тот факт, что в протоколе УЗИ миометрий в области рубца на матке описывался, как «без особенностей», данные МРТ демонстрируют резкое истончение зоны предполагаемого рубца за счет «узла», доходящего до брюшины передней стенки матки в перешеечной области.
4. Окончательный диагноз был установлен на основании патоморфологического исследования, заключение которого совпадает с протоколом МРТ в части истончения рубца передней стенки матки. Гистологически не подтвердилось патологическое прикрепление ворсин к рубцовой ткани. Но истончение рубца в I триместре беременности при относительно небольших размерах матки может происходить только в случае, если зона рубца становится зоной плацентарного ложа.
Заключение
Диагностика неразвивающейся беременности в рубце бывает затруднительной ввиду гибели эмбриона на ранних сроках беременности и формирования обширной гематомы. Оптимальным диагностическим и одновременно лечебным вмешательством становится лапаротомия или лапароскопия и метропластика при стабильной гемодинамике. Любой патологический процесс в матке с локализацией в области рубца требует исключения прежде всего беременности в этой зоне. Пациенткам с рубцом на матке после кесарева сечения обязательны УЗИ в 5–6 недель беременности и дальнейшее тщательное динамическое наблюдение.



