Введение
Ожирение – ключевая проблема XXI в., от которой страдают не только взрослые, но и дети, а также подростки. Ожирение – хроническое заболевание обмена веществ, развивающееся в результате дисбаланса потребления и расхода энергии, проявляющееся избыточным развитием жировой ткани, прогрессирующее при естественном течении, имеющее определенный круг осложнений, повышающее риск развития различных заболеваний с высокой вероятностью рецидива после окончания лечения. Морбидное ожирение (МО) – избыточное отложение жировой ткани при индексе массы тела (ИМТ) ≥40 кг/м2 вне зависимости от осложнений или с ИМТ ≥35 кг/м2 при наличии серьезных осложнений, связанных с ожирением [1].
Согласно эпидемиологическим данным, частота встречаемости ожирения в мире с 1975 г. увеличивается неуклонными темпами. Сегодня от осложнений, связанных с ожирением, погибают больше людей, чем от аномально низкой массы тела. В 2014 г. более 1,9 млрд взрослых (в возрасте от 18 лет и старше) имели избыточный вес, из них более 600 млн страдали ожирением. Распространенность ожирения среди лиц мужского пола достигает 11%, среди женщин – 15% [2, 3]. В Российской Федерации на 2016 г. ожирением страдали 26,2%, избыточную массу тела имели 62,0% населения [2].
Пациенты с МО имеют множественные ассоциированные заболевания со стороны сердечно-сосудистой системы, эндокринной системы и желудочно-кишечного тракта (ЖКТ), а также психологические и поведенческие проблемы, сопровождающиеся различными вариантами нарушения пищевого поведения [3].
В соответствии с современными клиническими рекомендациями эффективность от стандартного подхода к лечению (изменение образа жизни, фармакотерапия) пациентов с МО минимальная [3, 4]. Стандартные консервативные мероприятия позволяют снижать вес лишь незначительно, причем рикошетный набор веса может происходить у 80% пациентов после эффективного лечения [5, 6]. Проведенные мета-анализы демонстрируют, что соблюдение диеты и изменение образа жизни позволяют уменьшать вес лишь на 3–8%, дополнительная лекарственная терапия – на 10–12%, бандажирование желудка – на 16%, гастрошунтирование на – 32% [7, 8]. Сегодня основная роль в лечении МО отводится бариатрической (метаболической) хирургии.
Изначально хирургическое лечение проводилось пациентам с МО и ИМТ >40 кг/м2, при котором увеличивается риск инвалидизации, продолжительность жизни сокращается на 12–15 лет, вероятность смерти возрастает в 12 раз, а консервативные методы лечения, как правило, не эффективны [1]. С течением времени показания к бариатрическому лечению значительно расширились. В соответствии с Европейскими рекомендациями по лечению ожирения от 2014 г. хирургическое лечение может быть актуально для пациентов в возрасте 18–60 лет (с ИМТ >40 кг/м2; с ИМТ 35–40 кг/м2) и ассоциированными заболеваниями (СД 2 типа [СД2] и другие метаболические расстройства, различные заболевания сердечно-сосудистой, дыхательной систем, ЖКТ и опорно-двигательного аппарата). Кроме того, оперативное вмешательство в некоторых случаях служит вариантом лечения пациентов с СД2 с ИМТ >30 кг/м2, поскольку может приводить к значительному улучшению течения, снижению потребности в терапии гипогликемическими препаратами и даже к ремиссии данного заболевания [9, 10].
В настоящее время в РФ проводится недостаточное количество бариатрических операций по сравнению с большинством развитых западных стран, что может быть связано не только с экономическими причинами, но и с недостаточной информированностью населения и медицинской общественности о современных подходах к терапии ожирения.
На базе СПбПГМУ им. И.П. Павлова в течение нескольких лет функционирует Центр бариатрической хирургии, что позволило сформировать своеобразный портрет отечественного пациента с морбидным ожирением, обращающегося за оказанием бариатрической хирургической помощи.
Методы
В исследовании приняли участие 44 пациента – 20 (45,5%) мужчин и 24 (54,5%) женщины среднего возраста (44,3±12,1 года), которым впоследствии было проведено баритрическое хирургическое вмешательство (продольная резекция желудка или гастрошунтирование).
Всем пациентам проводилось подробное клиническое, лабораторное, инструментальное и психометрическое обследования с целью выявления состояний, которые могут потребовать коррекции перед бариатрическим хирургическим вмешательством или послужить противопоказанием к проведению последнего.
Клиническое обследование включило сбор подробного анамнеза и жалоб по всем системам организма. Лабораторное обследование проводилось максимально подробно для исключения патологических состояний, являющихся причиной развития ожирения. Лабораторное обследование представлено клиническим анализом крови, развернутым биохимическим анализом крови с исследованием углеводного обмена (глюкоза крови, гликированный гемоглобин, С-пептид, инсулин) и липидного профиля; исследованием крови на гормоны щитовидной и паращитовидной желез (ТТГ, Т3, Т4, паратгормон) и глюкокортикостероидные гормоны для исключения гиперкортицизма; исследование концентрации пролактина для исключения состояния или синдрома гиперпролактинемии. При наличии жалоб и клинических симптомов гипогонадизма дополнительно определялся уровень тестостерона, лютеинезирующего (ЛГ) и фоликулостимулирующего (ФСГ) гормонов. Также всем пациентам выполнено исследование крови на витамины и микроэлементы, включая определение уровня витамина D, витамина В12, фолиевой кислоты, сывороточного железа. Кроме того, у пациентов исследовались коагулограмма, общий анализом мочи и копрограмма.
Инструментальное обследование включило обязательное проведение ультразвукового исследования брюшной полости, эзофагогастродуоденоскопию, рентгенографию легких, рентгенологическое исследование верхних отделов ЖКТ с барием, мониторинг сонного апноэ сна, биоимпедансометрию организма на аппарате ДИАМАНТ-АИСТ-КМ-АР-01.
Психометрическое тестирование осуществлялось с использованием опросников Бека, Спилбергера–Ханина, DEBQ, EDI и SF-36. Шкала депрессии Бека (Beck Depression Inventory) разработана в 1961 г. коллективом американских специалистов в области психиатрии. Данная методика адаптирована и валидизирована для использования на территории РФ. Методика из 21 вопроса создана на основе клинических наблюдений, позволяющих выявлять ограниченный набор наиболее значимых симптомов депрессии и наиболее часто предъявляемых пациентами жалоб. Шкала Бека используется для диагностики уровня депрессии, по результатам исследования пациенты ранжируются по степени депрессивного расстройства: от отсутствия симптомов до тяжелой степени депрессии [11]. Шкала тревоги Спилбергера–Ханина (State-TraitAnxietyInventory – STAI) разработана Ч.Д. Спилбергером в 1972 г. и адаптирована в Российской Федерации Ю.Л. Ханиным. Опросник состоит из 40 пунктов и направлен на выявление уровня реактивной и личностной тревожности респондента в данный момент. Реактивная (ситуативная) тревожность возникает как эмоциональная реакция на стрессовую ситуацию и характеризуется конкретными переживаемыми эмоциями: напряжением, беспокойством, озабоченностью, нервозностью. Личностная тревожность – устойчивая индивидуальная характеристика, отражающая предрасположенность субъекта к тревоге и его способность рационально реагировать на угрожающие его самооценке и самоуважению триггеры, отвечать на них по определенному сценарию, способному провоцировать девиантное социальное и/или пищевое поведение. Индивидуальная оценка пациентом своего состояния служит основополагающим компонентом самоконтроля и самовосприятия [12].
Голландский опросник DEBQ (Dutch EatingBehavior Questionnaire) составлен голландскими исследователями в 1986 г. Опросник включает 33 вопроса и позволяет выявлять тип девиантного пищевого поведения: экстернальный – склонность переедать вследствие повышенной реакции на внешние стимулы (внешний вид и запах пищи, реклама пищевых продуктов и т.д.); эмоциогенный – гиперфагическая реакция в ответ на выраженные отрицательные или положительные эмоции; ограничительный – намеренное исключение определенных продуктов, использование различных диет, что повышает вероятность развития депрессии, эмоционального срыва и рикошетного набора веса [13].
Опросник SF-36 (The Short Form-36) используется для оценки качества жизни и позволяет оценивать физиологическое и психологическое здоровье обследуемого. Разработан в 1980-х гг. на основе крупного исследования Medical Outcomes Study, проведенного в США. Апробация в РФ и перевод на русский язык осуществлены в Санкт-Петербурге Институтом клинико-фармакологических исследований. Включает 36 пунктов, разделенных на 8 шкал. Шкалы с 1-й по 4-ю отражают состояние физического здоровья: физическое функционирование; «ролевое» функционирование, обусловленное физическим состоянием; интенсивность болевого синдрома; общее состояние здоровья. Шкалы с 5-й по 8-ю отражают основные показатели психического здоровья: жизненную активность; социальное функционирование; «ролевое» функционирование, обусловленное эмоциональным состоянием [14].
Статистическая обработка полученных данных проводилась при помощи программы Statistica 6.0 c применением методов параметрической и непараметрической статистики.
Результаты
Из 44 участников исследования 38 (86%) самостоятельно нашли информацию о бариатрической хирургии в Интернете или услышали о данном варианте лечения от знакомых, и только 4 (14%) пациента были направлены в Бариатрический центр ПСПБГМУ им. акад. И.П. Павлова врачами различных специальностей. При этом большинство пациентов на регулярной основе обращались за медицинской помощью по поводу различных соматических заболеваний, как правило, коморбидных ожирению.
Доминирующими у пациентов с МО служили гастроэнтерологические симптомы, причем самой частой жалобой была изжога. Структура гастроэнтерологических жалоб пациентов представлена в табл. 1.
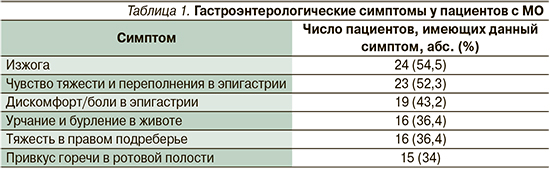
Средняя частота стула у участников исследования составила 9,5±7,1 раз в неделю. Форма стула по бристольской шкале распределилась следующим образом: преобладание 1–2-го типов – 3 (6,8%); 2–3-го – 4 (9%); 3-го – 4 (9%); 3–4-го – 23 (52,3%) пациентов; 4-го – 4 (9%); 5–6-го – 3 (6,8%); 6-го – 1 (2,3%), 7-го типа – 2 (4,5%) пациент. Регулярный стул отмечался у 30 (68%), констипационный синдром у 7 (16%), диарейный синдром у 7 (16%) участников исследования.
Большинство пациентов с МО, обратившихся за оказанием бариатрической помощи, имели хронические проблемы со сном. Синдром обструктивного апноэ сна испытывала большая часть (38 [86,4%]) пациентов. Продолжительность ночного сна у пациентов в среднем составляла 6,8±0,6 часа. Трудности, связанные с засыпанием, испытывали 16 (36,3%), раннее пробуждение беспокоило 15 (34,1%), постоянно храпели в ночное время 39 (88,6%) пациентов.
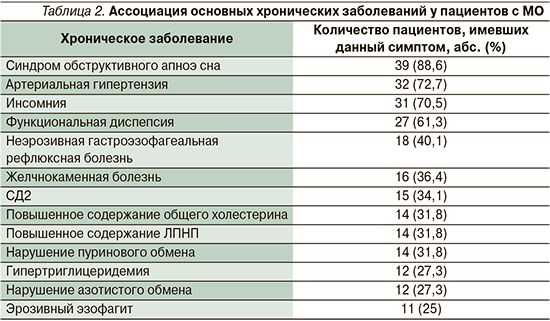
Наиболее частые соматические заболевания у участников исследования: патология сна (синдром обструктивного апноэ сна, инсомния), артериальная гипертензия, функциональная диспепсия, неэрозивная гастроэзофагеальная и желчекаменная болезнь, различные нарушения обмена веществ. Структура сопутствовавших хронических заболеваний представлена в табл. 2 в порядке убывания в зависимости от частоты встречаемости.
Пищевое поведение участников исследования имело ряд характерных особенностей. У большинства пациентов выявлено хроническое нарушение распределения калорий в течение суток. Максимальным по калорийности завтрак был всего лишь у 9 (20,5%) человек, у 5 (11,3%) завтрак занимал второе место, у 28 (63,6%) – третье по калорийности, при этом 2 (4,5%) пациента постоянно не завтракали.
Из «вредных» продуктов, способствующих развитию ожирения, 20 (45,5%) пациентов хронически злоупотребляли продуктами с избыточным содержанием животных жиров, 13 (29,5%) продуктами, содержащими быстроусвояемые углеводы, 10 (22,7%) пациентов хронически употребляли в пищу избыточное количество быстроусвояемых углеводов и животных жиров. У 16 (36,4%) пациентов в ежедневном рационе отсутствовали овощи и фрукты.
Особенностью пациентов с МО было частое присутствие девиаций пищевого поведения. В ходе сбора анамнеза и психометрического тестирования склонность к булимии была выявлена у 19 (43,2%), к эмоциогенному перееданию у 19 (43,2%), эпизоды ночного компульсивного переедания у 7 (15,9%), экстернальный механизм переедания у 23 (52,3%) пациентов При проведении психометрического тестирования опросником Бека средний результат составил 9,1±5,1 баллов, что соответствует легкой депрессии; при заполнении опросника Спилбергера–Ханина по шкале личностной тревожности пациенты в среднем набрали 42,9±7,7 (умеренная личностная тревожность), по шкале реактивной тревожности – 41,0±8,7 балла (умеренная реактивная тревожность).
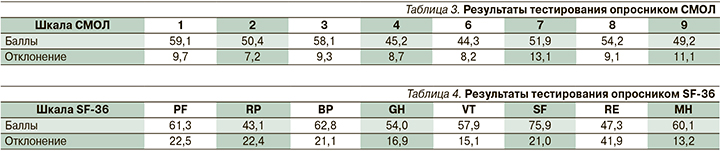
Результаты тестирования опросниками СМОЛ и SF-36 представлены в табл. 3, 4.
Средний вес пациентов составил 144,5±38 кг, рост – 1,64±0,3 м, ИМТ – 53,5±14,9 кг/м2; окружность талии – 133,0±16,8 см; окружность бедер – 131,0±17,2 см; отношение окружности талии к окружности бедер – 1,1±0,2. По результатам биоимпеданосметрии жировая масса составляла 64,7±11,6 кг, или 44,4±11,3% веса, безжировая масса – 79,9±13,7 кг, или 55,6±8,0% веса. При проведении динамометрии мышечная сила правой руки равнялась 36,3±12,0, левой – 33,1±10,3 кг.
Исследования верхних отделов ЖКТ (эзофагогастродуоденоскопия и рентгеноскопия с барием) выявили у 11 (25%) пациентов эрозивный эзофагит, у 18 (40,1%) скользящую грыжу пищеводного отверстия диафрагмы (СГПОД) I степени, у 14 (31,8%) пациентов СГПОД II степени.
В процессе статистической обработки массива данных проведено сравнение подгрупп пациентов – мужчины и женщины, пациенты молодого и среднего возраста, а также были выявлены дополнительные корреляционные связи между переменными.
У пациентов мужского пола по сравнению с пациентами женского пола были достоверно большими окружность талии – 147,3±8,1 против 125,6±12,8 см (р=0,004), отношение окружности талии к окружности бедер – 1,09±0,1 против 0,97±0,07 (р=0,002). Кроме того, у пациентов мужского пола были достоверно выше уровень мочевой кислоты – 497,2±120,3 против 380,1±9,7 мкмоль/л (р=0,001), и уровень С-реактивного белка – 22,3±7,2 против 11,7±1,9 мг/л (р=0,001).
В соответствии с градацией ВОЗ пациенты были разделены на две группы – молодого возраста от 25 до 44 лет (20 [45,5%]) и пациенты среднего возраста от 45 до 60 лет (24 [54,5%]). У пациентов среднего возраста достоверно чаще диагностировался весь спектр хронических соматических заболеваний: артериальная гипертензия, подагра, гиперхолестеринемия, атеросклероз, предиабет и СД [14], однако частота наличия гастроэнтерологических жалоб и гастроэнтерологических заболеваний в группе пациентов молодого и среднего возраста была одинаковой. Пациентов среднего возраста достоверно чаще беспокоили боли в правом подреберье, у них был больше размер воротной вены, определяемый при ультразвуковом исследовании, – 1,3±0,1 против 1,1±0,07 см (р=0,001).
Возраст участников исследования имел положительную корреляционную связь с наличием болевого синдрома в правом подреберье (коэффициент корреляции [КК]=0,57), с размером холедоха (КК=0,49), размером воротной вены (КК=0,5), уровнем гликированного гемоглобина (КК=0,37), отрицательной корреляционной связи с уровнем витамина В12 (КК=-0,44), уровнем сывороточного белка (КК= -0,81). Возраст пациента также имел положительную корреляционную связь с количеством баллов по шкалам опросника СМОЛ: шкала 1 (КК=0,4), шкала 3 (КК=0,4).
Величина ИМТ пациентов положительно коррелировала с размером правой доли печени (КК=0,47), уровнем эритроцитов (КК=0,40), уровнем фибриногена (КК=0,35), однако имела отрицательную корреляционную связь с уровнем сывороточного креатинина (КК=-0,41), количеством баллов опросника СМОЛ, шкала 1 (КК= -0,30), количеством баллов опросника SF-36, шкала PF (физическое функционирование; КК=-0,68).
Наиболее выраженные и достоверно корреляционные связи выявлены у величины окружности талии с другими показателями. Так, величина окружности талии положительно коррелировала с формой стула по Бристольской шкале (КК=0,53), процентом жировой массы (КК=0,81), размером правой доли печени (КК=0,40), наличием атеросклеротических бляшек в сонных артериях (КК=0,31), уровнем мочевой кислоты (КК=0,37), уровнем гликированного гемоглобина (КК=0,40), уровнем фибриногена (КК=0,52), количеством баллов опросника SF-36, шкала PF (физическое функционирование) (КК=-0,51), шкала SF (социальное функционирование; КК=0,6).
Обсуждение
В настоящее время заболеваемость МО неуклонно растет не только в большинстве западных стран, но и в Российской Федерации [3]. В соответствии с современными согласительными документами основным способом лечения таких пациентов остаются бариатрические хирургические вмешательства [15]. Очевидной проблемой отечественной медицины является отсутствие практики направления пациентов с МО в специализированные бариатрические центры, при том что большинство пациентов имеют широкий спектр ассоциированных с ожирением заболеваний и на регулярной основе обращаются к терапевтам, врачам общей практики и специалистам узкого профиля. Данный факт указывает на необходимость проведения образовательных программ, посвященных основам метаболической хирургии, для врачей различных специальностей, сталкивающихся с пациентами с МО. Данный подход важен, поскольку большинство участников исследования являлись трудоспособными гражданами.
C возрастом частота встречаемости ассоциированных с ожирением заболеваний (артериальная гипертензия, гиперхолестеринемия, преддиабет и СД) достоверно увеличивается [16], однако гастроэнтерологические жалобы и гастроэнтерологические заболевания встречаются одинаково часто у пациентов молодого и среднего возраста. Так, более половины пациентов с ожирением испытывали изжогу и жалобы диспепсического характера – тяжесть и дискомфорт в эпигастрии, возникавшие после приема пищи.
В процессе проведения инструментального обследования у 25% пациентов выявлен эрозивный эзофагит, у 40,1% – СГПОД I степени, у 31,8% – СГПОД II степени. В связи с этим проведение образовательных программ, популяризирующих метаболическую хирургию, может быть более востребованным для гастроэнтерологов и врачей-эндоскопистов. В множестве исследований было продемонстрировано, что с нарастанием ИМТ встречаемость личностных расстройств, а также различных девиаций пищевого поведения увеличивается, достигая максимума у пациентов с МО [1].
В нашей работе у большинства пациентов с ожирением основной проблемой питания было негармоничное распределения калорийности принимаемой пищи в течение суток: завтрак занимал третье место по калорийности у 28 (63,6%), при этом у большинства пациентов максимально калорийным был ужин. Известно, что нарушение циркадного ритма приема пищи оказывает негативное влияние на расход и запасание энергии, в т.ч. и за счет эпигеномного влияния света [16, 17].
Девиации пищевого поведения у пациентов с МО были представлены булимическими, эмоциогенными и экстернальными вариантами. Основной психологической проблемой пациентов, обратившихся за оказанием бариатрической хирургической помощи, было наличие умеренной личностной тревожности. В ходе заполнения опросника СМОЛ у пациентов не было выявлено выраженных личностных особенностей, что является нестандартным для пациентов с МО. Отсутствие выраженных личностных девиаций у участников исследования может быть связано с тем, что в него были включены пациенты, как правило, разыскавшие информацию о бариатрическом хирургическом лечении и обратившиеся за медицинской помощью самостоятельно, что может свидетельствовать о их гармоничном личностном профиле.
По результатам оценки качества жизни при помощи опросника SF-36 наиболее значимое его снижение отмечалось по шкалам ролевого ограничения, связанного с физическим состоянием здоровья, а также по шкале ролевого ограничения, связанного с эмоциональным состоянием здоровья, что указывает на значимое влияние МО на повседневную активность пациентов.
У участников исследования мужского пола была достоверно больше окружность талии, а также отношение окружности талии к окружности бедер, т.е. чаще встречалось висцеральное ожирение, что было ассоциировано с повышенным уровнем С-реактивного белка и говорит о наличии более выраженного субклинического воспаления.
Сравнение пациентов молодого и среднего возраста, а также определение корреляционной связи между возрастом и другими показателями выявили ряд тенденций. С увеличением возраста у пациентов достоверно чаще встречались клинические и инструментальные данные, свидетельствовавшие о нарушении работы гепатобилиарной системы: боли в правом подреберье, увеличение размера воротной вены и холедоха, снижение уровня сывороточного белка, что может наблюдаться на фоне прогрессирования неалкогольной жировой болезни печени [18, 19].
Более выраженные корреляционные связи с различными показателями, свидетельствующими о наличии хронических заболеваний, субклинического воспаления, а также снижения качества жизни, отмечены для величины окружности талии, а не ИМТ, что свидетельствует о более неблагоприятном течении именно висцерального ожирения.
Выводы и рекомендации
На основании проведенного исследования могут быть сформулированы следующие выводы и рекомендации по курации пациентов с МО.
A. В РФ отсутствует практика направления пациентов в профильные хирургические центры с целью эффективного лечения МО.
B. Доминирующими у пациентов с МО молодого и среднего возраста являются гастроэнтерологические жалобы, а наиболее частым гастроэнтерологическим заболеванием – гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
C. Частое присутствие у пациентов с МО ГЭРБ и СГПОД требует дальнейшего изучения эффективности и безопасности основных бариатрических хирургических вмешательств, в частности продольной резекции желудка.
D. У большинства пациентов с МО выявляются девиации пищевого поведения по типу булимического расстройства, эмоциогенного и импульсивного переедания, а также имеются нарушения суточного ритма приема пищи.
E. Пациенты с МО имеют личностные особенности, преимущественно наличие личностной и реактивной тревожности умеренного уровня, а также максимальное ограничение качества жизни, связанного с ролевым ограничением, обусловленным физическим и эмоциональным состоянием.
F. Наличие личностных особенностей, а также девиаций пищевого поведения потенциально может оказывать негативное влияние на отдаленные результаты бариатрических хирургических вмешательств, что делает необходимым более детальное изучение течения послеоперационного периода у таких пациентов.



