Введение
Проблема туберкулеза до сих пор сохраняет высокую актуальность во многих странах, в т.ч. и в России. Соблюдение гигиенических норм, улучшение уровня жизни, использование БЦЖ вакцины, эффективные лекарственные средства позволили значительно снизить уровень заболеваемости. Но возросшее число случаев ВИЧ-инфекции, развитие полирезистентности к лекарствам и иммуносупрессивная терапия при различных тяжелых заболеваниях привели к ухудшению эпидемиологической обстановки. В текущий период развиваются молекулярно-генетические методы выявления туберкулеза, определение лекарственной устойчивости микобактерий туберкулезного комплекса [1], совершенствуется терапия коинфекции туберкулеза с ВИЧ с помощью применения клофазимина [2]. Для дерматологов актуальной проблемой стала возможность активации латентно протекающего туберкулеза при лечении псориаза биологическими агентами [3; 4].
Эпидемиология
По данным Всемирной организации здравоохранения, в 2016 г. в мире туберкулезом заболели 10,4 млн и умерли 1,3 млн человек. Частота заболевания составляет 0,5 больных на 100 тыс. населения, 5–6% случаев составляет внелегочный туберкулез. Туберкулез кожи является сложным для постановки диагноза вариантом заболевания, на его долю приходится 1–2% всех случаев туберкулеза. В Китае, где туберкулез остается важной проблемой общественного здравоохранения, изучены молекулярные характеристики штаммов Micobacterium tuberculosis, выделенных от пациентов с туберкулезом кожи [5].
Особенности иммунного ответа при туберкулезе кожи
Туберкулез кожи – это относительно редкое, но стабильно встречающееся хроническое инфекционное заболевание, вызываемое Mycobacterium tuberculosis, характеризующееся разнообразием клинических форм и представляющее собой тканевую реакцию повышенной чувствительности макроорганизма к возбудителю. Иммунный ответ при туберкулезе развивается в основном по Th1-типу. При попадании микобактерии в легкие альвеолярные макрофаги активируются. В случае выживания микобактерии начинается вторая стадия, макрофаги индуцируют продукцию интерлейкина-6 (ИЛ-6), -12, -1α и -1β, приводящую к активации моноцитов, лимфоцитов, нейтрофилов и дендритических клеток. CD4+, CD 8+ и натуральные киллеры стимулируются интерлейкинами (ИЛ-12 и -18). Происходит выработка активных форм азота, кислорода и фактора некроза опухоли-α (ФНО-α). Интенсивность продукции интерферона (ИФН-γ) рассматривается как важный маркер эффективности иммунного ответа против микобактерии туберкулеза. Контроль макроорганизма роста популяции микобактерий осуществляется формированием гранулем при стимуляции ФНО-α. Происходит выработка макрофагами ИЛ-1, -6, активных форм азота, кислорода. Хроническое присутствие интерлейкинов стимулирует макрофаги дифференцироваться в эпителиоидные и гигантские клетки.
Наступает период стабилизации, развитие латентной формы инфекции или излечение. Неблагоприятен вариант повреждения тканей и диссеминации инфекции. Длительная персистенция микобактерий туберкулеза в гранулеме связана с дефектами иммунной системы. Тh17-ответ, стимулированный ИЛ-17 и -23, считается необходимой частью возникновения, формирования и существования гранулем в течение длительного времени [6].
Клинические варианты кожного туберкулеза
Поражения кожи вызываются преимущественно микобактериями человеческого типа, куда реже – бычьего типа, совсем редко – птичьего. Характер поражений за редким исключением не зависит от типа возбудителя [7]. Туберкулез кожи развивается при гематогенной или лимфогенной диссеминации возбудителя из очага в легких или при прямой инокуляции. Для развития экзогенной инфекции необходимо попадание микроба в кожу (туберкулезный шанкр, бородавчатый туберкулез кожи). Эндогенные варианты развиваются вторично при распространении инфекции из очага (орофациальный туберкулез, скрофулодерма) или гематогенно (острый миллиарный туберкулез, туберкулезная гумма, lupus vulgaris), или при лимфогенной диссеминации (lupus vulgaris).
Полибациллярные варианты кожного туберкулеза (бактерии легко обнаруживаются в коже) включают туберкулезный шанкр, скрофулодерму, орофациальный туберкулез, острый миллиарный туберкулез и туберкулезную гумму). К олигобациллярным формам, для которых характерно редкое обнаружение бактерий, относятся бородавчатый туберкулез кожи, туберкулиды и lupus vulgaris.
Дерматологические формы туберкулеза включают разнообразные по клинической картине патологические проявления первичного и вторичного генеза: воспалительные папулы, веррукозные бляшки, нагноительные узлы, хронические язвы, атипичные высыпания. К основным разновидностям вторичного туберкулеза относятся туберкулезная волчанка, бородавчатый туберкулез, папулонекротический туберкулез, индуративная эритема Базена, милиарная диссеминированная волчанка лица и скрофулодерма [8].
J.B. Santos et al. (2014) предлагают следующий вариант классификации кожного туберкулеза [6]:
1. Экзогенный туберкулез кожи (туберкулезный шанкр и бородавчатый туберкулез кожи).
2. Эндогенный туберкулез кожи:
a) «Per continuitatem» или при аутоинокуляции скрофулодерма орифициальный туберкулез, или некоторые варианты lupus vulgaris;
б) при гематогенной диссеминации lupus vulgaris туберкулезная гумма или острый милиарный туберкулез.
3. Туберкулиды:
- папулонекротический туберкулез (ПНТ);
- лишай золотушных.
4. Кожный туберкулез, вторично развившийся после БЦЖ-вакцинации.
S.H. Bae et al. (2017) отмечают рост числа случаев ПНТ в условиях частого применения химиотерапии [9]. Клинически высыпания выглядят как красноватые папулы с центральным западением, симметрично располагающиеся на разгибательных поверхностях конечностей, ягодицах и нижней части туловища. Элементы могут некротизироваться в центральной части, оставляя рубцы с неровной поверхностью. ПНТ чаще развивается при инфицировании M. tuberculosis. В 40–75% случаев наблюдается ассоциация его с экстракутанным туберкулезом.
R. Larcher et al. (2016) представили случай милиарного туберкулеза, имитирующий панариций 1 пальца кисти [10]. Авторы связывают возникновение острого милиарного туберкулеза и туберкулезного абсцесса с лимфогематогенной диссеминацией M. tuberculosis.
Разнообразие клинических вариантов туберкулеза кожи определяет широкий круг заболеваний для дифференциального диагноза (третичный сифилис, дискоидная красная волчанка, псориаз, туберкулоидный тип лепры, саркоидоз, актиномикоз, мицетома, бактериальные абсцессы и другие кожные инфекции). Дифференциальный диагноз ПНТ проводится с острым лихеноидным и вариолиформным питириазом (PLEVA), папулезными и пустулезными сифилидами, перфорирующими коллагенозами, перфорирующей формой кольцевидной гранулемы.
Скрофулодерма (от лат. Scrofulae – увеличенные лимфатические узлы) – это широко распространенная форма туберкулеза кожи, характеризующаяся особой клинической картиной. Синонимом термина является tuberculosis colliquativa cutis (колликвативный туберкулез). В ряде стран (Бразилия, Индия) скрофулодерма продолжает оставаться наиболее частой формой кожного туберкулеза (преимущественно у детей). Имеются две клинические разновидности заболевания: первичная скрофулодерма при самостоятельном формировании подкожных туберкулезных узелков и вторичная – при распространении на кожу патологического процесса, первоначально развившегося в регионарных лимфатических узлах [11].
Скрофулодерма развивается при распространении инфекции из ранее существовавшего очага в лимфатическом узле, костной ткани, суставах или яичках [12]. Часто поражаются шея, подмышечная впадина, промежность, наиболее частым источником инфекции являются шейные лимфатические узлы. Вначале высыпания представлены плотными, безболезненными, подкожными, красновато-коричневыми узлами с последующим изъязвлением и формированием синусов. Возможно спонтанное заживление, а также формирование келоидных рубцов, спаек и участков атрофии. Описаны редкие случаи возникновения скрофулодермы после вакцинации БЦЖ.
Клинически скрофулодерма сначала представляет собой плотный подвижный узел, расположенный глубоко в подкожной клетчатке. Узел постепенно увеличивается в размерах, срастается с окружающими тканями, расширяется и разжижается. Затем он вскрывается с образованием свища. Из образовавшегося отверстия выделяются гной и казеозные массы. Образуется язва неправильной формы. Края язвы нависающие, глубоко подрытые со свищевыми ходами и подкожными карманами, заполненными флуктуирующим инфильтратом. При заживлении образуются уродливые рубцы, покрытые выростами и перемычками. Цвет язв фиолетовый, красно-коричневый [13]. Высыпания могут быть как одиночными, так и множественными. Дифференциальную диагностику скрофулодермы необходимо проводить с абсцедирующей пиодермией, сифилитической гуммой, споротрихозом, язвенной формой актиномикоза [14], венерической лимфогранулемой, метастазами опухолей, гистиоцитозом и гидраденитом [12].
Туберкулиновые кожные тесты при скрофулодерме резко положительные.
Патогистология туберкулеза кожи
Патогистологические результаты при кожном туберкулезе выявляют наличие гранулемы и идентичны другим кожным болезням (кожный лейшманиоз, туберкулоидная лепра, поверхностная гранулематозная пиодермия, кожный саркоидоз, хромомикоз).
P. Khadka et al. (2018) подразделяют патогистологические признаки кожного туберкулеза на три группы [12]:
1. Хорошо сформированная гранулема с отсутствием казеозного некроза (вульгарная волчанка, лишай золотушных).
2. Промежуточный вариант: гранулема с казеозным некрозом (бородавчатый туберкулез кожи, первичный кожный туберкулез, острый милиарный туберкулез, орифициальный туберкулез, папулонекротические туберкулиды).
3. Слабо сформированная гранулема с интенсивным казеозным некрозом (скрофулодерма, метастатические абсцессы и гумма).
Для очагов скрофулодермы характерен массивный центральный некроз с формированием абсцессов и частым нагноением гранулем по периферии очагов.
Представляет интерес классификация стадий течения скрофулодермы [15], согласно которой имеются четыре стадии поражения:
1. Небольшие узлы в глубоких слоях дермы и гиподермы, не спаянные между собой окружающими тканями и кожей, сохраняющие обычную окраску.
2. Распространение и прогрессирование процесса: слияние узлов между собой с подлежащими тканями и кожей, одни превращаются в «холодные абсцессы», другие расплавляются с образованием язв.
3. Изъязвление узлов и формирование свищей. Процесс приобретает серпигинозный характер, наряду с изъязвлением наблюдается образование келоидных, мостообразных и других рубцов.
4. При многолетнем рецидивирующем течении формируются обширные зоны язвенных поражений в сочетании с деформирующим и обезображивающим кожный покров грубым рубцеванием.
Описано сочетание лихеноидного и колликвативного туберкулеза кожи (скрофулодермы) у пациентки с ранее перенесенным туберкулезом легких [16]. Полиморфность кожных проявлений различных форм туберкулеза нередко приводит к сложностям в постановке диагноза и требует от дерматолога глубоких знаний в вопросах дифференциальной диагностики болезни. Решающим методом диагностики и дифференциальной диагностики туберкулеза кожи является гистологическое исследование биоптатов пораженной кожи. При внедрении современных методов (полимеразной цепной реакции [ПЦР] и иммуногистохимических) возможно значительно облегчить и ускорить дифференциальную диагностику туберкулеза кожи [17]. R. Conlledo et al. (2015) с помощью ПЦР подтвердили диагноз редкой формы папулонекротического туберкулеза – розацеоподобного туберкулида Левандовского [18].
Особенности течения туберкулеза кожи у иммуносупрессивных пациентов
Здоровая кожа служит неблагоприятной средой для жизнедеятельности микобактерии вследствие высокой аэрации и особенностей pH, поэтому специфическое воспаление здесь возникает только при значительном нарушении сопротивляемости [7]. Это нарушение может быть вызвано рядом разнообразных факторов (гормональная дисфункция, сосудистые нарушения, патологии нервной системы, витаминный дисбаланс или же расстройства водного и минерального обменов). При этом значительное место в структуре иммунных нарушений занимает ВИЧ-инфекция. В отсутствие лечения она приводит к прогрессирующему угнетению иммунной системы. На фоне иммунодефицита инфекционные заболевания, протекающие у здоровых людей бессимптомно, становятся диссеминированными и нередко угрожают жизни [19].
Клинический пример
Больной К. 35 лет, безработный. При обращении к дерматологу 16.12.2016 предъявлял жалобы на наличие высыпаний на коже шеи, туловища и конечностей в течение нескольких лет. Неоднократно обращался к дерматологу по месту жительства, 5 лет назад был поставлен диагноз «аллергический контактный дерматит после контакта с эмульсией на производстве», 2,5 года назад диагностирована ветряная оспа, через 2 месяца после этого эпизода появились многочисленные высыпания на коже кистей, ягодицах, которые сопровождались зудом в вечернее время. В кожно-венерологическом диспансере вновь установлен диагноз «аллергический контактный дерматит». Лечение проводилось аппликациями Момат, Белогент, Фуцидин, стрептоцидовой мазью, салицилово-цинковой пастой без эффекта. В течение последних полутора лет высыпания сопровождаются рубцеванием.
При осмотре были выявлены распространенные высыпания в области подмышечных впадин, шеи, ягодиц, множественные узелковые элементы багрового и розово-цианотичного цвета от 5×5 до 20×20 мм (при их слиянии) в диаметре, плотноэластической консистенции, при пальпации безболезненные, часть элементов имела центральное изъязвление, покрытое корочками (рис. 1). Под ними содержалось клейкое гнойно-слизистое отделяемое грязно-серого цвета без запаха. После заживления язв формировались рубцы неправильной мостикообразной формы. Проведена дифференциальная диагностика с вегетирующей пиодермией, третичным сифилисом и перфорирующим дерматозом. Установлен предварительный диагноз «глубокая пиодермия?» Назначен доксициклин по 100 мг 2 раза в сутки 10–14 дней, наружно – перекись водорода, фукорцин, крем Фуцидин. Через 2 недели после консультативного приема заведующей кафедрой кожных и венерических болезней, д.м.н. Г.А. Петровой больному назначено гистологическое исследование с двух участков (недавно возникших высыпаний в области левого надплечья и длительно существующего очага в области правой ягодицы).
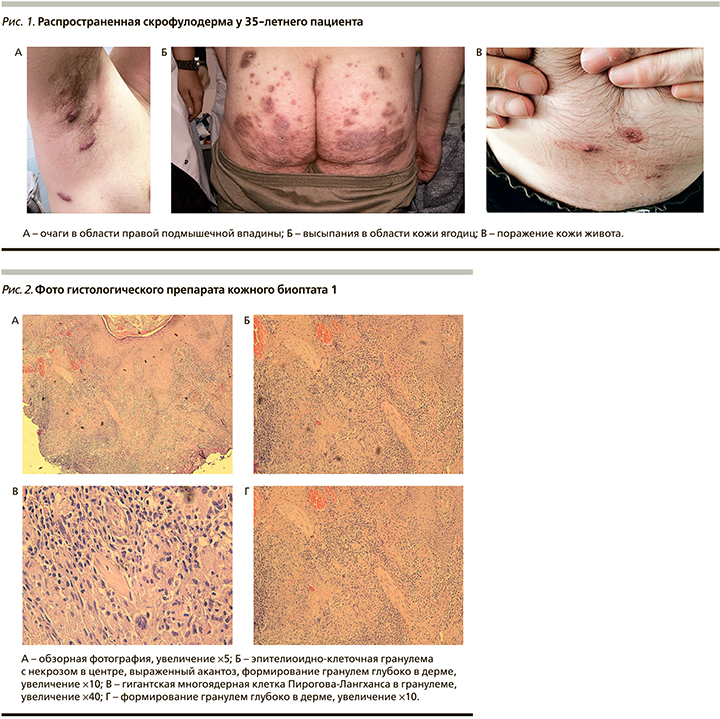
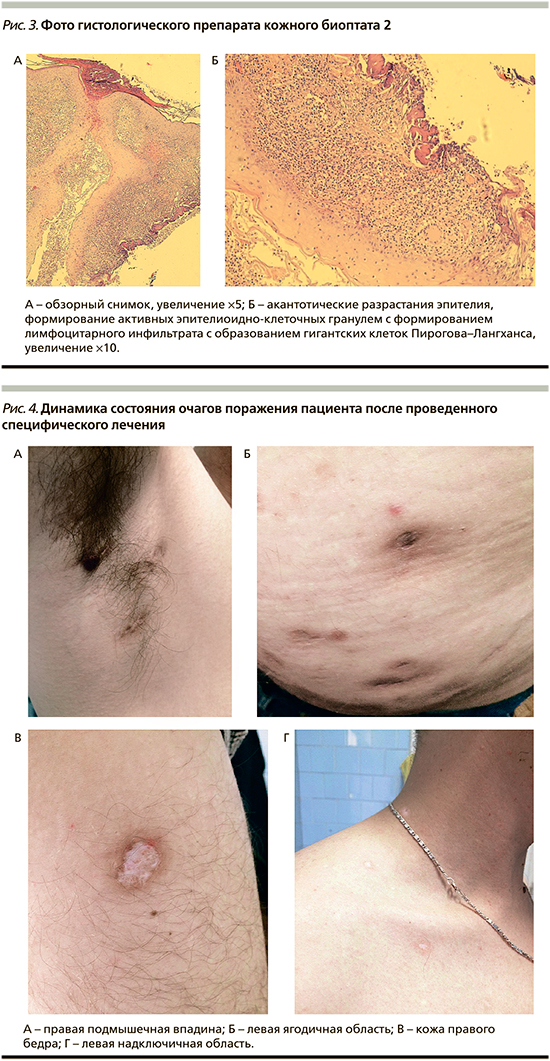
В Нижегородском областном кожно-венерологическом диспансере 16.01.2017 проведено гистологическое исследование биоптатов очагов. Биоптат 1: кусочек кожи размером 0,8×0,5×0,5 см кожи левого надплечья (свежий элемент). Фрагмент кожи с наличием островоспалительной инфильтрации внутри и вокруг волосяного фолликула. Инфильтрат внутри фолликула представлен многочисленными нейтрофильными и эозинофильными гранулоцитами, встречаются клетки, напоминающие акантолитические. Эпителий фолликула отечен, с явлениями спонгиоза, микроабсцессами. Экзоцитоз гранулоцитов, формирование гнойной корки в устье волосяного фолликула. В перифолликулярной зоне – воспалительный инфильтрат из нейтрофилов, лимфоцитов, плазмоцитов, гистиоцитов, многоядерных клеток (рис. 2). Биоптат 2: кусочек кожи размером 0,5×0,5×0,3 см кожи правой ягодичной области (высыпания существуют несколько лет). Фрагмент кожи с ортогиперкератозом, гипергранулезом, неравномерным акантозом. В дерме – участки некроза, микроабсцессы, содержащие нейтрофильные гранулоциты, некротические остатки клеток, окруженные лимфоидными клетками и макрофагоцитами с наличием скоплений гигантских клеток Пирогова–Лангханса и клеток инородных тел (рис. 3). Количество капилляров дермы увеличено, стенки с фибриноидными изменениями, просветы расширены, заполнены эритроцитами. Заключение: гистологическая картина пиогенной и гранулематозной реакций ткани. Больной был направлен на консультацию фтизиатра и проведение бактериологического исследования.
Больной К. поступил в Нижегородский областной противотуберкулезный диспансер 03.02.2017. При проведении компьютерной томографии (КТ) органов грудной клетки от 10.02.2017 выявлены немногочисленные очаги в верхних долях обоих легких диаметром 1,5 мм, но посев как мокроты, так и содержимого язв не принес положительных результатов. Исследование мокроты методом ПЦР-РВ от 06.02.2017 показало наличие ДНК микобактерий туберкулеза. При КТ органов брюшной полости от 29.05. 2017 были выявлены увеличенные мезентериальные лимфоузлы до 15 мм. Была начата комплексная противотуберкулезная терапия по I режиму: изониазид 0,6; рифампицин 0,6; этамбутол 1,6; пиразинамид 2,0 на фоне патогенетических и рассасывающих средств, физиолечения (КВЧ-терапия № 20). Больной получил всего 90 доз. Фтизиатрами установлен диагноз (заключение № 5 от 10.02.2017): «генерализованный туберкулез: диссеминированный туберкулез легких, фаза инфильтрации. МБТ- (ПЦР-РВ плюс, но ДНК копий недостаточно), туберкулезный мезаденит, фаза инфильтрации, МБТ(-). I А гр. д/у, туберкулез кожи, активная фаза».
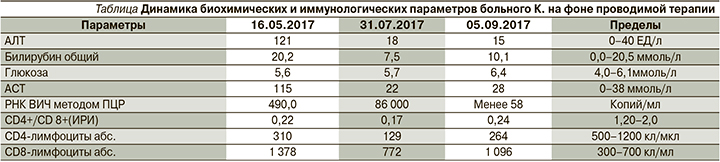
После проведенного лечения при осмотре дерматологом 23.11.2017 отмечено значительное улучшение состояния пациента: язвы уменьшились в диаметре, часть элементов полностью зарубцевалась, формируются мостикообразные рубцы, поствоспалительные инфильтраты стали бледнее (рис. 4).
В легких частичное рассасывание очагов, уменьшение мезентериальных лимфоузлов.
ВИЧ диагностирован 25.01.2017: ВИЧ-инфекция 4В-стадии на фоне антиретровирусной терапии, фаза ремиссии. Пациент К. получал лечение препаратами тенофовир, ламивудин, эфавиренз. При динамическом обследовании в Нижегородском областном центре по профилактике и борьбе со СПИД и инфекционными заболеваниями отмечена положительная динамика лабораторных параметров на фоне терапии (см. таблицу): за 4 месяца уровень аланинаминотрансферазы (АЛТ) уменьшился с 121 до 15 ЕД/л, аспартатаминотрансферазы (АСТ) – с 115 до 28 ммоль/л. Исходный уровень РНК ВИЧ методом ПЦР (490,0 копий/мл) снизился до уровня менее 58. Абсолютный уровень CD4-лимфоцитов продолжал оставаться сниженным (310 и 264 кл/мкл соответственно), уровни CD8-лимфоцитов продолжали превышать контрольные значения (1378 и 1096 кл/мкл).
Обсуждение
Следует обратить внимание на длительный срок постановки диагноза данному пациенту, несмотря на его повторные обращения к дерматологам, что, возможно, было связано с ранее возникшими разнообразными кожными проявлениями при ВИЧ-инфекции. Проявления кожного туберкулеза имели тяжелое течение с формированием обширных участков. На фоне сочетанного ведения данного пациента инфекционистом, фтизиатром и дерматологом отмечена положительная динамика клинических и лабораторных признаков.
Заключение
Таким образом, течение туберкулеза на фоне ВИЧ-инфекции характеризуется крайней тяжестью и атипичностью, часто формируются внелегочные поражения. Увеличение числа случаев ВИЧ-инфекции требует от российских дерматологов настороженности в отношении агрессивно протекающих инфекционных кожных инфекций в плане соответствующей коморбидности.
Информированное согласие. Информированное согласие пациента на публикацию у пациента не подписывалось.



