Обоснование
Эндометриоз (ЭМ) – это хроническое заболевание, при котором за пределами полости матки происходит доброкачественное разрастание ткани, по морфологическим и функциональным свойствам подобное эндометрию [1, 2]. Эта патология остается одной из самых распространенных женских болезней, разнородной по клиническим проявлениям и нередко трудно распознаваемой. Несмотря на существующие методы лечения, частота встречаемости ЭМ неуклонно растет: по данным статистической обработки Росстата, в 1999 г. этим заболеванием страдали 218 из 100 тыс. женщин, однако за период с 1999 по 2009 г. больных стало почти вдвое больше – заболеваемость выросла на 72,9% [3]. ЭМ страдают более 176 млн женщин во всем мире – практически каждая 10-я женщина репродуктивного возраста [4]. Однако актуальность проблемы ЭМ обусловлена не только и не столько высокой частотой его встречаемости к структуре гинекологической заболеваемости, сколько тем значительным ущербом, который ЭМ оказывает на женское репродуктивное здоровье. Бесплодие при ЭМ обусловлено множеством этиопатогенетических факторов, снижающих фертильность как в отдельности, так и в сочетании [2]. Следует помнить также, что беременность не является способом излечения от ЭМ и течение беременности и родов может быть связано с различными рисками и акушерскими осложнениями.
При беременности происходят изменения, затрагивающие практически все органы и системы, и это несомненно будет обладать положительным эффектом на общее состояние, которое в свою очередь может оказать влияние на восприятие симптомов заболевания. Известно, что в первую очередь улучшается психоэмоциональное состояние женщин в связи с наступлением долгожданной беременности. И поэтому до сих пор обсуждается вопрос: является ли этот эффект преимущественно психологическим, или результатом сниженной активности ЭМ [5]? За десятилетний период наблюдения удалось выделить группу из 9 больных женщин с маточной беременностью, которым была выполнена лапароскопия в I триместре беременности по различным причинам. Во всех случаях был диагностирован ЭМ I, III степеней распространенности. Также описана группа из 21 беременной с ЭМ в анамнезе, которые были родоразрешены путем операции кесарева сечения и интраоперационно обнаружены эндометриоидные очаги [6]. Полученные данные свидетельствуют о том, что при беременности не происходит полного регресса эндометриоидных очагов. При проведенном в 2010 г. исследовании получены следующие результаты: отмечено, что размер эндометриоидных кист увеличивается во время беременности в 20% случаев, что может быть объяснено децидуализацией или геморрагическими изменениями эктопического эндометрия. Беременность может также увеличивать риск перфорации тканей, когда ЭМ поражен аппендикс, и описаны случаи массивного кишечного кровотечения во время беременности, вызванного децидуализацией эктопических очагов в терминальном отделе тощей или ободочной кишки [7, 8]. Полученные данные свидетельствуют о том, что при беременности ЭМ может прогрессировать и влиять на ее течение и исходы.
О негативном влиянии ЭМ на беременность можно говорить с уверенностью. По данным исследований Н.В. Мартыновой, у беременных, ранее пролеченных по поводу генитального ЭМ, гестационный процесс был осложнен в 100% наблюдений [9]. Угроза раннего и позднего выкидыша при сроках 6–9 и 18–22 недели беременности отмечена у 50 и 30% пациенток соответственно. Преждевременные роды при сроке 32–36 недель произошли у 25% женщин. Плацентарная недостаточность различной степени тяжести выявлена у всех обследованных беременных, причем компенсированная у 65%, субкомпенсированная у 25%, декомпенсированная у 10%. Нарушение маточно-плацентарного кровотока IА-степени диагностировано у 20% женщин, плодово-плацентарного IВ-степени – у 15%, нарушения II степени – у 10%. Хроническая гипоксия плода отмечена у 35% беременных, задержка роста плода – у 20%, в т.ч. сочетание гипоксии и задержки роста плода у 15% [9–11]. Также беременные, имеющие в анамнезе генитальный ЭМ, входят в группу риска по развитию акушерских осложнений: гестоза, ускоренного созревания плаценты, предлежания плаценты, отслойки плаценты и плотного прикрепления плаценты, аномалии родовой деятельности, преждевременного излития околоплодных вод, внутриутробного инфицирования плода [12–13]. В 2017 г. были опубликованы результаты исследования, охватившего более 14 тыс. пациенток (5375 с ЭМ и 8710 здоровых женщин). После сравнения исходов беременности была предложена гипотеза, согласно которой ЭМ увеличивает риск следующих состояний: самопроизвольного выкидыша на ранних сроках беременности в 1,8 раза, эктопической беременности в 2,7, предлежания плаценты в 2,2, кровотечений при беременности, в родах и послеродовом периоде в 1,7–1,3, преждевременных родов – в 1,3 раза. Также имеются данные о более массивном кровотечении в послеродовом периоде у пациенток с наружным генитальным ЭМ [14, 15]. Стоит обратить внимание на то, что в 1950-х гг. был проведен обзор 75 случаев, которые в 49% привели к материнской смертности. Хотя материнская смертность, ассоциированная со спонтанным гемоперитонеумом во время беременности, значительно снизилась во второй половине прошлого века, отмечено, что смертность плодов остается на уровне 31%. ЭМ на данный момент считается главным фактором риска спонтанного гемоперитонеума во время беременности [16, 17]. Также имеются публикации по поводу спонтанной перфорации кишечника, пораженного эндометриоидным инфильтратом – редкое осложнение, диагностировать которое во II и III триместрах беременности чрезвычайно сложно. В клинической картине ведущее место приобретают симптомы перитонита, которые у беременных протекают атипично, что увеличивает время до постановки правильного диагноза и принятия решения об оперативном лечении [7, 8, 17].
При анализе влияния ЭМ на течение и исход родов у 60% рожениц были отмечены аномалии родовой деятельности. Общая кровопотеря в родах превышала данные контрольной группы на 108±30 мл. Частота родоразрешения путем операции кесарева сечения в группе женщин, имевших в анамнезе генитальный ЭМ, составила 35% [9].
В литературе описано несколько случаев разрыва матки в родах пациенток, имевших в анамнезе оперативное лечение по поводу ЭМ. Первые два случая разрыва матки в родах описаны в 1999 г. I. Van De Putte et al., а в 2000 г. – G. Villa et al. [18, 19]. В ситуации, описанной I. Van De Putte, у женщины через 6 лет после лапароскопического удаления ретровагинального ЭМ размером 3 см, распространявшегося на крестцово-маточные связки, самостоятельно наступила беременность.
В родах произошел разрыв задней стенки матки. Длина разрыва составила 9 см, была выполнена лапаротомия с ушиванием. Послеоперационных осложнений отмечено не было [18]. В случае, представленном Gioia Villa, беременность у пациентки наступила через 9 месяцев после лапароскопической операции по поводу удаления ретровагинального ЭМ размером 3 см, распространившегося на левую крестцово-маточную связку. Беременность наступила в следующем цикле после операции. В родах произошел разрыв задней стенки матки длиной 6 см, с геморрагическим шоком, болью в животе и обширным гемоперитонеумом, по данным ультразвукового исследования (УЗИ), и атонией матки. Была выполнена гистерэктомия в связи с массивным кровотечением [19].
Еще один случай описан в России в 2015 г. М.Е. Шляпниковым и соавт. Пациентка в 2006 и 2011 гг. была прооперирована по поводу наружного генитального ЭМ лапароскопическим доступом, выполнена коагуляция эндометриоидных гетеротопий (согласно предоставленной выписке, топически – задняя стенка матки с переходом на маточно-прямокишечное углубление). В 2015 г. у пациентки наступила беременность в протоколе экстракорпорального оплодотворения (ЭКО). При сроке беременности 23/24 недели поступила в стационар с диагнозом «начало I периода ранних преждевременных родов. ЭКО. Дихориальная диамниотическая двойня. Острый живот».
Была выполнена экстренная лапаротомия, малое кесарево сечение. По задней стенке матки в перешеечном отделе обнаружен грубый нелинейный разрыв длиной 5 см. При попытке ушивания разрыва матки отмечено формирование гематомы по задней стенке и проявления атонии матки. Мануальные приемы и введение утеротоников эффекта не имели. В связи с появлением признаков ДВС (диссеминированное внутрисосудистое свертывание)-синдрома выполнена экстирпация матки. Интраоперационно зафиксирована интранатальная гибель плодов [20].
Особого внимания заслуживает клинический случай, описанный в Париже в 2016 г. У пациентки через 28 месяцев после полного удаления ретровагинального ЭМ с иссечением обеих крестцово-маточных связок путем ЭКО наступила беременность. При сроке беременности 41 неделя женщина вступила в роды. При раскрытии маточного зева 3 см была выполнена эпидуральная анестезия. Через 1,5 часа отмечена патологическая кардиотокография (КТГ) плода, а также астения с тахикардией и боли в области лопатки справа у роженицы. На основании результатов УЗИ каких-либо отклонений выявлено не было. Роды были закончены через естественные родовые пути с эпизиотомией. После родов дискомфорт в области правой лопатки у родильницы сохранялся. Выполнено УЗИ брюшной полости. при котором в кармане Моррисона обнаружен уровень жидкости около 7 см, после чего экстренно выполнена компьютерная томография и подтвержден внутрибрюшной выпот в объеме около 600 мл.
Во время лапароскопии был выявлен разрыв задней стенки матки на уровне перешейка длиной около 4 см. Больной в экстренном порядке выполнена лапаротомия, ушивание разрыва матки. Общая кровопотеря составила 1000 мл, в связи с чем проведено переливание эритроцитарной массы и свежезамороженной плазмы. Мать с ребенком были выписаны в удовлетворительном состоянии [21].
Учитывая неуклонную тенденцию к увеличению частоты встречаемости глубоких инфильтративных форм заболевания, возрастающее число операций, редкую встречаемость подобных осложнений, будет интересно сообщить о собственном наблюдении разрыва матки после лечения наружного генитального ЭМ.
Клинический пример
Пациентка И. 36 лет проходила лечение в НИИ АГиР им. Д.О. Отта. Из анамнеза: менструации с 13 лет по 7 дней через 28–42 дня, обильные, с болями, нерегулярные. Беременностей не было. В 2010 г. в городской больнице Санкт-Петербурга выполнена экстренная лапаротомия, резекция левого яичника по поводу разрыва кисты левого яичника. Результаты гистологического исследования: эндометриоидная киста левого яичника. В послеоперационном периоде пациентка получала дидрогестерон 2 цикла, в течение 1 года – комбинированный оральный контрацептив (КОК) Ригевидон (этинилэстрадиол+левоноргестрел). По данным УЗИ, на фоне приема КОК от 2012 г.: размеры матки – 42×28×43 мм; эндометрий – 3 мм; правый яичник – 35×22 мм, содержит округлое образование повышенной эхогенности 16 мм; левый яичник – 30×20 мм, содержит гипоэхогенное включение 17×7 мм. Через 6 месяцев в связи с двусторонними кистами яичников, имеющими тенденцию к росту, госпитализирована в НИИ АГиР для хирургического лечения в отделение оперативной гинекологии с жалобами на альгодисменорею, мажущие выделения до и после менструации, диспареунию. На основании лапароскопии обнаружен в брюшной полости и в малом тазу выраженный спаечный процесс: сигмовидная кишка в спайках с брюшиной бокового канала малого таза, с левым яичником и левой маточной трубой. Позадиматочное пространство частично облитерировано за счет позадишеечного эндометриоидного инфильтрата, расположенного ближе к левому ребру матки. Матка размером 5,0×5,5×6,0 см, слева в спайках с сигмовидной кишкой и левыми придатками, правой маточной трубой. Правый яичник размером 6,0×4,5 см с двукамерной эндометриоидной кистой с размером камер 1,5×1,5 и 2,0×2,5 см с «шоколадным» содержимым. Левый яичник превращен в кисту с «шоколадным» содержимым диаметром 4 см. В ходе операции выполнены адгезиолизис, сальпингоовариолизис с двух сторон, двусторонняя цистэктомия, уретеролизис и иссечение позадишеечного эндометриоидного инфильтрата, коагуляция и иссечение очагов ЭМ.
В послеоперационном периоде сформулирован диагноз «наружный генитальный эндометриоз IV степени. Двусторонние эндометриоидные кисты яичников. Позадишеечный эндометриоидный инфильтрат. Спаечная болезнь органов малого таза IV ст.». В дальнейшем пациентка получала лечение агонистами гонадотропин-рилизинг-гормона в течение 6 месяцев. В 2013 г. с помощью вспомогательных репродуктивных технологий (ЭКО) у пациентки наступила беременность. Но при сроке беременности 21 неделя произошел самопроизвольный поздний выкидыш. В 2014 г. самостоятельно наступила беременность. На протяжении всей беременности наблюдалась в НИИ АГиР им. Д.О. Отта, 8 раз находилась на стационарном лечении в связи с угрозой прерывания беременности, проводилась сохраняющаяся терапия, антибактериальная терапия и в связи с развитием истмико-цервикальной недостаточности был установлен акушерский пессарий. Был составлен план родоразрешения через естественные родовые пути. При сроке беременности 39 недель была госпитализирована в родильное отделение с жалобами на напряжение матки и появление болей по ходу правого фланга живота спастического характера. При осмотре обращали на себя внимание резко раздутые петли кишечника (больше справа), болезненные при пальпации. При вагинальном осмотре шейка матки длиной 1,5 см, наружный зев диаметром 3 см, внутренний зев – 2 см.
Предлежит головка плода, прижата ко входу в малый таз. Выполнена амниоскопия: оболочники прозрачные, околоплодные воды светлые. С целью нормализации тонуса толстого кишечника был применен метоклопрамид, а для регуляции сократительной деятельности матки – блокаторы кальциевых каналов. В 7.00 на фоне проводимой терапии отмечено улучшение самочувствия и появление регулярных схваток. Через час на фоне регулярных схваток отмечено ухудшение самочувствия, усиление болей в правых отделах живота с переходом на верхние его отделы живота и иррадиацией в надчревную область справа. При пальпации живота – положительный симптом Щеткина–Блюмберга. По данным КТГ: состояние плода компенсировано. Экстренно выполнено УЗИ: в матке один живой плод в головном предлежании, плацента по задней стенке. Лоханки почек не расширены. В брюшной полости свободная жидкость под печенью до 3,5 см, в боковых отделах живота – до 4,5 см. В клиническом анализе крови: лейкоциты – 17,5×109/л. С учетом наличия признаков внутрибрюшного кровотечения принято решение выполнить экстренную лапаротомию, кесарево сечение в нижнем сегменте матки. Во время операции в брюшной полости обнаружена жидкая кровь со сгустками до 500 мл (рис. 1).
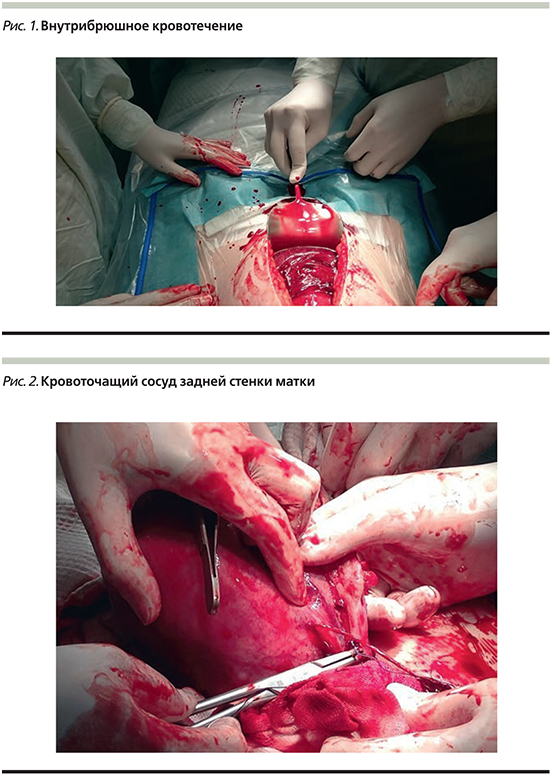
После вскрытия матки на 4-й минуте от начала операции за головку извлечен живой доношенный мальчик с оценкой по шкале Апгар 7/8 баллов. На края разреза матки наложены зажимы, после чего произведена ревизия матки. После выведения матки в рану обнаружено: по задней стенке определяется неполный разрыв и пульсирующий сосуд в месте иссечения позадишеечного эндометриоидного инфильтрата (рис. 2).
Наложены гемостатические викриловые швы, установлена гемостатическая матрица. Матка ушита непрерывным двухрядным мышечно-мышечным швом. Придатки с обеих сторон в спайках с петлями толстого кишечника, стенкой матки, очагами ЭМ. Общая кровопотеря составила 1000 мл. Выполнено переливание 2 доз свежезамороженной плазмы. Заключительный диагноз: «роды I срочные. Неполный разрыв матки. Отягощенный гинекологический анамнез. Лапаротомия. Кесарево сечение в нижнем сегменте матки. Ушивание неполного разрыва матки».
Течение послеродового периода без осложнений, женщина выписана с ребенком на 8-е сутки.
Обсуждение
Из описанных наблюдений (собственного и опубликованных ранее в литературе) можно сделать предварительные выводы. Не имеет принципиального значения длительность после перенесенных оперативных вмешательств по поводу глубокого инфильтративного эндометриоза, как видно из представленных примеров этот период составил от 9 месяцев до 6 лет. Следует отметить, что само удаление ректовагинального инфильтрата может рассматриваться как фактор риска разрыва матки. Практически ни в одном случае при удалении эндометриоидного инфильтрата не описана травма стенки матки, но везде отмечена резекция крестцово-маточных связок, что может косвенно указывать на глубину поражения. Разрыв матки происходит при наличии маточной активности, но, как правило, уже до этого пациентки имеют различные осложнения гестационного процесса. Следует отметить, что течение беременности у больных эндометриозом ассоциировано с высоким риском развития акушерских осложнений, что и было убедительно продемонстрировано на представленном нами клиническом случае – пациентка 8 раз находилась в стационаре при различных сроках гестации и получала сохраняющую терапию в связи с угрозой прерывания беременности При разрыве матки типичными клиническими проявлениями являются болевой синдром и признаки внутрибрюшного кровотечения. Несомненно, пациентки требуют постоянного мониторинга состояния плода в родах. Следует помнить, что кровопотеря при данном осложнении может быть массивной, сопровождаться развитием геморрагического шока и ДВС-синдрома, потребовать переливания компонентов крови и использования аппаратов реинфузии аутокрови, к чему надо быть готовым практикующим врачам.
Единственно верной тактикой при диагностированном разрыве матки является родоразрешение путем операции кесарева сечения в экстренном порядке и попытка ушивания разрыва, которая в большинстве случаев эффективна. Показаниями к расширению объема операции до гистерэктомии является массивная кровопотеря с развитием ДВС-синдрома. Как правило, послеоперационный период у данной группы больных протекает без осложнений.
Заключение
Как сам ЭМ, так и связанные с ним хирургические вмешательства могут вызывать серьезные акушерские осложнения во время беременности и в процессе родов, что наглядно демонстрирует данный пример (самопроизвольное прерывание беременности, угроза выкидыша и преждевременных родов, развитие спаечной болезни, разрыв матки в родах в зоне иссечения эндометриоидного инфильтрата). В связи с этим беременность и роды пациенток с генитальным ЭМ, особенно при глубоких инфильтративных формах, должны рассматриваться как состояние высокого риска по развитию тяжелых осложнений, что требует тщательного наблюдения во время беременности и особого внимания при выборе метода родоразрешения.



