Обоснование
Остеома представляет собой медленно растущую опухоль из костной ткани. Это наиболее часто встречающееся доброкачественное новообразование носа и околоносовых пазух (ОНП), которое выявляется у 3% населения, в основном у пациентов мужского пола от 20 до 50 лет (средний возраст около 40 лет) [1]. Остеома ОНП часто сочетается с анатомическими вариациями внутриносовых структур (пневматизированный петушиный гребень, инфраорбитальная клетка и др.), что имеет большое значение в планировании хирургического лечения [1].
По локализации, согласно литературным данным, доминирует лобная пазуха (около 80% наблюдений); далее следует решетчатый лабиринт (15%) [2], реже – верхнечелюстная (2–6,3%) и клиновидная (1,5–4,9%) пазухи, а также полость носа (около 0,6%) [3]. Течение заболевания, особенно на начальных стадиях, обычно бессимптомное. Примерно у 10% пациентов с остеомой ОНП клинические симптомы отсутствуют [1, 19].
С точки зрения патологической анатомии различают остеомы: 1) плотные или компактные (эбурнеизированные) остеомы, в которых нет ни костного мозга, ни гаверсовых каналов; 2) остеомы спонгиозной структуры, или губчатые; 3) медуллярные остеомы, встречающиеся редко [4].
Клинические проявления остеомы в первую очередь зависят от ее локализации и размера. В большинстве случаев ведущим симптомом является головная боль в области лобной пазухи, а также заложенность носа, аносмия. Увеличение опухоли может приводить к обтурации соустьев пораженной пазухи, возникновению синусита, мукоцеле, деформации лица. Распространение остеомы на орбиту может сопровождаться проптозом, периорбитальной болью, хемозом, диплопией, слезотечением в случае сдавления носослезного канала или возникновением периорбитальной эмфиземы. Реже могут возникать снижение зрения при компрессии зрительного нерва, абсцесс мозга, при интракраниальном распространении остеомы – менингит [5].
При компьютерной томографии (КТ) остеома визуализируется в пазухе как плотная, белого цвета, компактная масса, чаще всего округлая либо с неправильными закругленными краями [2]. Точно определить анатомическую локализацию образования позволяет однофотонная эмиссионная КТ благодаря накоплению 99mTc-метилендифосфоната. Отмечаются также преимущества магнитно-резонансной томографии при интракраниальном росте новообразования [6].
Единственным методом лечения остеом носа и ОНП является хирургическое удаление [7]. Остеомы небольших размеров, выявленные впервые, в отсутствие симптоматики требуют наблюдения в динамике [2]. Некоторые авторы полагают, что остеомы необходимо удалять вне зависимости от их размера, т.к. в этом случае операции сопровождаются минимальной травматизацией тканей [8]. Существует мнение, что хирургическое лечение при остеоме показано в случае обтурации более чем 50% просвета пазухи [15, 16, 18]. Пр мнению Y. Cokkeser (2013), что согласуется с Европейской позицией по опухолям полости носа и ОНП (2010), необходимость операции определяется тремя принципами: первый – остеома ассоциирована с симптомами, для которых отсутствуют другие возможные причины, второй – большая или растущая остеома, третий – наличие или неизбежное развитие осложнений [9, 18].
Способ хирургического лечения зависит от размеров и локализации опухоли. Существует три хирургических доступа: эндоназальный, наружный и комбинированный. Недостатком эндоназального доступа является его ограниченность при крупных размерах опухоли и/или труднодоступной ее локализации. Однако постоянное совершенствование эндоскопической хирургии снижает число ограничений и противопоказаний к данному типу вмешательства [18–20].
С. Georgalas et al. (2011) предложили следующие положения эндоскопической хирургии [10, 18]:
1) ограничения эндоскопического доступа при латеральной локализации опухоли на нижней стенке лобной пазухи и распространение на ее переднюю стенку и носослезный канал;
2) относительное противопоказание (из-за длительности операции) – большие опухоли с локализацией на задней/верхней стенке лобной пазухи;
3) не является противопоказанием интраорбитальное и интракраниальное распространение опухоли.
С другой стороны, одним из основных недостатков эндоскопического подхода является более длительное время операции, необходимое для удаления опухоли, а также возможная агрессия по отношению к внутриносовым структурам, не вовлеченным в патологический процесс (например, носовые раковины, ОНП, перегородка носа) [18–20].
Что касается показаний к наружному подходу при остеомах лобной пазухи, то единого мнения по этому вопросу не существует. Считается, что открытый доступ предпочтителен при опухолях, исходящих из ее задней стенки, расположенных в латеральных отделах пазухи, а также при деструкции любой стенки и необходимости пластического замещения [20, 21].
Таким образом, анализ литературных данных свидетельствует о противоречиях в показаниях и тактике хирургического лечения больных остеомами полости носа и ОНП, что требует оценки и систематизации собственного опыта.
Цель исследования: представить обзор литературы и проанализировать собственный опыт хирургического лечения пациентов с остеомами полости носа и ОНП.
Методы
В исследование были включены 17 пациентов с диагнозом «остеома ОНП», находившихся на лечении в оториноларингологическом отделении Клинического медицинского центра Московского государственного медико-стоматологического университета им. А.И. Евдокимова в период с 2015 по 2020 г. Средний возраст больных составил 44±23,4 года. В группу вошли 7 мужчин и 10 женщин. У 9 (52,9%) пациентов остеома локализовалась в решетчатой пазухе. В большинстве наблюдений (8 человек) это были остеомы небольших размеров (до 2 см), прилегающие к основанию черепа (ОЧ) в области перехода крыши решетчатого лабиринта в латеральную ламеллу средней носовой раковины. У 1 человека выявлена крупная остеома решетчатой пазухи размером 3 см в диаметре без деструкции орбиты и ОЧ. На втором месте по частоте встречаемости были остеомы лобной пазухи – 5 (29,4%). У 3 пациентов опухоль занимала всю лобную пазуху с деструкцией передней и нижней стенок и начальным распространением в орбиту или под мягкие ткани области лба, а у 2 пациентов опухоль располагалась вблизи соустья, и ее размеры не превышали 3 см. У 3 (17,6%) человек остеомы исходили из нижнелатеральной стенки верхнечелюстной пазухи, и их размеры не превышали 3 см. Пациенты с остеомой клиновидной пазухи в практике оториноларингологического отделения Клинического медицинского центра отсутствовали.
Наиболее частыми клиническими симптомами у исследуемых больных были головная боль с локализацией в проекции опухоли – 14 (82,3%) пациентов, нелокализованная головная боль – 7 (41,1%), постназальный синдром – 6 (35,2%), диплопия – 2 (11,7%), лицевая боль – 2 (11,7%) и отек мягких тканей лица – 2 (11,7%) пациента. У всех пациентов отмечено сочетание нескольких клинических признаков.
С учетом неспецифичности данных клинических симптомов, в т.ч. данных эндоскопии, КТ является единственным исследованием, позволяющим установливать диагноз (рис. 1).
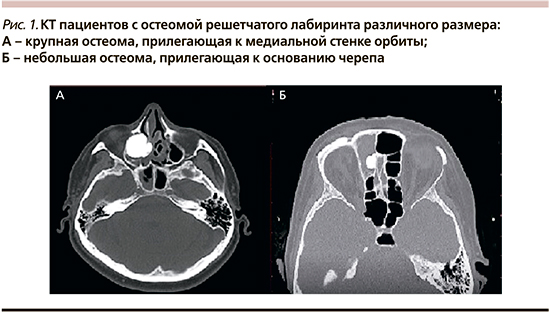
Результаты
Всем пациентам выполнено хирургическое удаление остеомы. У подавляющего большинства больных (14 [82,3%]) опухоль удалена с помощью эндоскопического трансназального подхода. В 3 (17,6%) наблюдениях гигантских остеом лобных пазух использовался наружный доступ. Комбинированный подход не использовался ни в одном из случаев.
Осложнений в течение стационарного этапа отмечено не было, послеоперационный период протекал гладко. Клиническое состояние улучшилось у всех пациентов. Катамнез пациентов оценен в среднем в течение 2±1,65 года. Рецидивов опухоли ни в одном из наблюдений отмечено не было.
Обсуждение
Тактика хирургического лечения при остеомах ОНП зависит от размера, локализации опухоли, а также от опыта хирурга [10, 18]. Подходы к хирургическому удалению остеом ОНП можно разделить на наружные, эндоскопические и комбинированные вмешательства [1, 18]. Наружный подход может применяться при остеомах лобной, решетчатой и верхнечелюстной пазух. Наиболее дискутабелен вопрос показаний к открытому подходу при остеомах лобной пазухи в связи с необходимостью выполнения наружного разреза и доступа и в связи с этим возможным формированием косметического дефекта. Даже наружный доступ к верхнечелюстной пазухе выполняется под губой, что в какой-то степени маскирует возможный косметический дефект. Обычно открытый подход к лобной пазухе используется при больших опухолях, латеральном расположении остеомы или деструкции стенок в результате масс-эффекта и пролабировании опухоли в соседние органы. Однако тот же подход предпочитают некоторые авторы при небольших опухолях [10].
«Золотым» стандартом удаления остеом небольшого размера, локализованных в пределах ОНП и расположенных близко от их соустий, является трансназальный эндоскопический подход [1, 10, 16].
Комбинированные эндоскопические и наружные доступы предпочтительны для радикального удаления гигантских опухолей лобной пазухи, распространяющихся в решетчатый лабиринт и/или полость носа, что дает возможность оптимального эндоскопического контроля области соустья [13].
После выполнения открытых подходов к лобной пазухе возникает вопрос о пластической реконструкции дефектов и необходимости облитерации лобной пазухи, которая может выполняться жировой тканью [22, 23] или иономерным цементом [24]. Реконструкция стенок лобной пазухи, как правило, проводится с помощью аутокости (обычно используют часть теменной кости) [25].
В настоящем исследовании пациентов с гигантской остеомой лобной пазухи опухоль исходила из передненижней стенки, а окружающая слизистая оболочка не была изменена, поэтому облитерация лобной пазухи не выполнялась. Вопрос предпочтения наружного или комбинированного доступа при гигантских остеомах лобной пазухи решался интраоперационно.
Операцию начинали с помощью костно-пластической трепанации. При помощи микродрели формировали несколько отверстий в проекции передней стенки лобной пазухи таким образом, чтобы формируемое окно путем их соединения было достаточным для удаления остеомы. Удаляемый фрагмент костной стенки оставляли фиксированным на надкостнице, чаще с латеральной или верхней стороны. После удаления остеомы лоскут фиксировался нерассасывающимися швами, проведенными через параллельные отверстия в лоскуте и окружающей кости. Облитерацию лобной пазухи не использовали ни в одном из случаев, поскольку слизистая оболочка была сохранена.
Наиболее частой локализацией опухоли в настоящем исследовании была решетчатая пазуха. Наличие опухоли в данной локализации сопровождалось клиническими симптомами, обычно головной болью и постназальным синдромом, связанным с сопутствующим воспалением пазухи в результате блока оттока слизистого отделяемого и создания условий персистенции инфекции. Резекция опухоли во всех наблюдениях была выполнена тотально при помощи эндоскопического трансназального подхода. Задачей хирурга было проведение таргетной хирургии с максимальным сохранением не вовлеченных в патологический процесс структур полости носа и ОНП. Расположение остеомы в области крыши решетчатого лабиринта неизбежно было связано с риском ее дефекта, а также дефекта твердой мозговой оболочки (ТМО) и ликвореи. Среди всех наблюдений дефект крыши решетчатого лабиринта наблюдался в подавляющем числе – у 8 (88,8%) из 9 человек, что свидетельствовало о полноценном удалении остеом на широком основании. Повреждение ТМО с ликвореей при этом отмечено у 3 (33,3%) пациентов, неповрежденная ТМО без ликвореи – у 6 (66,6%) (рис. 2).
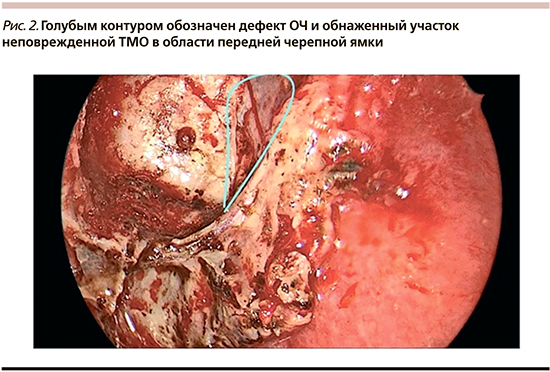
Реконструкцию ОЧ во всех случаях дефекта основания черепа независимо от дефекта ТМО проводили с помощью аутокостного трансплантата и нескольких слоев биодеградируемого гемостатического материала.
Заключение
Трансназальный эндоскопический подход при остеомах ОНП является методом выбора при опухолях размером до 3 см в диаметре, локализованных в решетчатом лабиринте, на нижнелатеральной стенке верхнечелюстной пазухи и на задней стенке лобной пазухи вблизи ее соустья. Метод позволяет осуществлять тотальное удаление опухоли, безопасную контролируемую хирургию в аспектах кровопотери и повреждения критических сосудисто-нервных структур, обеспечивает хороший косметический эффект. Удаление больших остеом, заполняющих всю лобную пазуху, возможно с помощью наружного доступа, при этом облитерация пазухи не обязательна при сохранении слизистой оболочки.
Вклад авторов. А.Ю. Овчинников, М.А. Эдже – концепция и дизайн исследования, редактирование. М.А. Эдже, Е.В. Марасанова – сбор и обработка материала. М.А. Эдже, Е.В. Марасанова – написание текста.



