Введение
Контагиозный моллюск (КМ) является распространенной инфекцией кожи, вызванной поксвирусом рода Molluscipox (вирус КМ) [1, 2]. КМ встречается как у детей, так и у взрослых, при этом частота его выявления у детей до года стремится к нулю, а основные пики приходятся на возраст 2–5 и 14–20 лет. Вирус передается от человека к человеку контактным путем: у детей до 5 лет это чаще происходит через игрушки, полотенца, посуду, у подростков – при половых контактах [3, 4], контактных видах спорта и массаже в результате трения и травматизации образований. У взрослого контингента КМ может передаваться как при половых контактах, так и бытовым путем – через «сидушку» для туалета, мочалки и т.д.
Клиническая картина и диагностика
КМ клинически проявляется единичными или множественными, чаще невоспалительными, бессимптомными полушаровидными, папулами с пупковидным вдавлением в центре, при сжатии или вскрытии которых выделяется творожистая масса, содержащая множество частиц вируса.
У иммунокомпетентных людей обычно встречается менее 20 папул [5], располагающихся группами в 1–2 анатомических зонах, но при различных иммунодефицитных состояниях и хронических кожных заболеваниях, сопровождающихся сухостью, например атопическом дерматите, их может быть более 200, также могут встречаться гигантские очаги диаметром более 1 см. В ряде исследований показано, что нарушение кожного барьера и выраженная сухость при атопическом дерматите, а также применение топических глюкокортикостероидов и ингибиторов кальциневрина для лечения КМ не только служат провоцирующим фактором этого заболевания, но и приводят к его диссеминации [6, 7]. В ряде случаев появление очагов КМ может сопровождаться зудом, покраснением кожи, присоединением вторичной инфекции с развитием воспаления и болезненности (рис. 1).
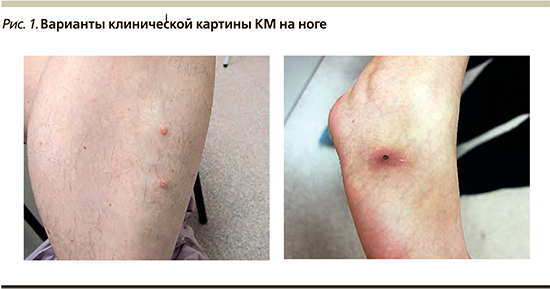
Высыпания могут появляться на любом участке кожного покрова, как правило, за исключением волосистой части головы, ладоней и подошв, причем у детей они обычно располагаются на туловище, лице, руках и ногах, а у взрослых излюбленной локализацией КМ являются гениталии, ягодицы, нижняя треть живота и бедра. Как правило, если на слизистых оболочках можно обнаружить только единичные элементы КМ, то в складках и местах трения могут встречаться их большие скопления [8].
Инкубационный период КМ обычно варьируется от 3 до 12 недель, но может быть и большим. Латентного периода у вируса КМ нет, при этом он может преодолевать защиту со стороны иммунной системы за счет вирус-специфических белков.
Клинический диагноз КМ ставится на основании характерной клинической картины заболевания, иногда могут применяться дополнительные методы верификации, например дерматоскопия, микроскопия материала из элемента, гистологическое исследование. Дифференциальной диагностики обычно проводить не требуется, но в ряде случаев необходимо исключать фолликулит, фолликулярный гиперкератоз, плоские и вульгарные бородавки, кондиломы, а также укусы насекомых, милиумы и кератоакантомы.
Лечение
Несмотря на многочисленные методы лечения КМ, специфическая противовирусная терапии этого заболевания, позволяющая полностью элиминировать вирус, отсутствует.
Многие врачи, ориентируясь на ранние публикации, рекомендуют не трогать высыпания, т.к. КМ считается доброкачественным заболеванием, склонным к самоограничению, которое проходит в течение 1,5–3 лет [9, 10]. При этом рекомендуют соблюдать осторожность в связи с высоким риском контактной передачи КМ, для чего следует использовать только свои полотенца, одежду, не травмировать поражения. Однако ограничений в занятиях спортом, посещениях школы, детского сада и даже бассейна не требуется [11].
Однако клинический опыт свидетельствует, что, несмотря на возможность спонтанного излечения КМ, аутоинокуляция и рост элементов заболевания встречаются достаточно часто, помимо этого высыпания могут вызывать дискомфорт и чувство стеснения со стороны как взрослых, так и детей. В связи с чем пациенты при рекомендации выжидательной тактики нередко обращаются к другим врачам для лечения КМ [9, 12].
Существует много методов лечения КМ, к числу которых относятся механическое удаление образования (кюретаж или при помощи пинцета), криотерапия, электрокоагуляция и удаление лазером. Все эти методы сопряжены со значительной болезненностью, травматизацией тканей и частыми рецидивами [13, 14], в результате чего такое лечение плохо переносится детьми из-за боли и чувства страха [15]. При этом проведения однократной процедуры в 70% случаев бывает недостаточно вследствие последующих рецидивов либо роста маленьких моллюсков, не диагностированных ранее [8].
Элементы КМ требуют удаления не только из-за косметического дефекта, но и для ограничения распространения высыпаний на другие участки тела, предотвращения зуда, травматизации, кровоточивости, присоединения вторичной инфекции.
Следует отметить, что очень многие пациенты не готовы удалять элементы КМ при помощи травматизирующих c разрушением подлежащих тканей, хотят лечиться безболезненно и в домашних условиях, особенно это касается детей. К наружным средствам терапии КМ относятся салициловая и молочная кислоты, натрия нитрит, повидон-йод, имиквимод, а также топические ретиноиды. Наибольшую актуальность в настоящее время приобрел эффективный и недорогой способ терапии КМ при помощи 5%-ного раствора гидроксида калия (ГК).
В некоторых работах показано, что вирус КМ может подавлять иммунный ответ в плане противовирусной активности, поэтому данное заболевание часто имеет тенденцию не только к длительному существованию, но и к распространению. Поэтому ГК, являясь сильной щелочью, может растворять кератин, липидную оболочку вируса и разрушать кожу, при этом вызывая воспалительную реакцию с высвобождением ряда цитокинов, способствующую устранению КМ-индуцированной иммуносупрессиии, что в итоге ведет к исчезновению КМ [16, 17].
Проведено достаточно много исследований по оценке эффективности и безопасности применения раствора ГК при КМ. R. Romiti et al. предложили использовать 10%-ный раствор КОН, но при этом были выявлены местные побочные реакции, такие как жжение в месте нанесения, а также гипо- и гиперпигментации [18]. По этой причине концентрация раствора ГК была снижена до 5% и установлено, что такой раствор вызывал меньше нежелательных явлений при сохранении лечебного потенциала [19]. Высокая эффективность препаратов ГК при КМ в последующем была подтверждена и исследованиями других зарубежных авторов [20, 21]. В 2006 и 2018 гг. плацебо-контролируемые клинические исследования применения растворов ГК при КМ в отношении детей показали их сопоставимую эффективность по сравнению с плацебо (70 против 30%) [23, 24].
По эффективности ГК не уступает криотерапии, обеспечивая лучшие косметические результаты, и более доступен по стоимости [22].
ГК наносится на высыпания КМ 1–2 раза в день специальным аппликатором несколько дней подряд (2–10 дней) до появления стойкого покраснения и воспаления элементов или же их поверхностного изъязвления. При этом надо стараться избегать нанесения раствора на слизистые оболочки, зону вокруг глаз, а также в случае вторичного инфицирования и сильного воспаления. Появление воспаления в местах нанесения ГК указывает на его прямое действие, и можно рассчитывать, что через 2–8 недель КМ исчезнет. Реакция на лечение наблюдалась независимо от продолжительности заболевания и места поражения.
Надо отметить, что у кого-то КМ при воздействии 5%-ного раствора ГК проходит быстрее, у кого-то медленнее, но через 2 месяца после появления воспалительной реакции у 75% пациентов обычно наблюдается разрешение заболевания. По дерматоскопической картине (рис. 2, 3) можно определить степень воспаления и необходимость дальнейшего нанесения раствора ГК.
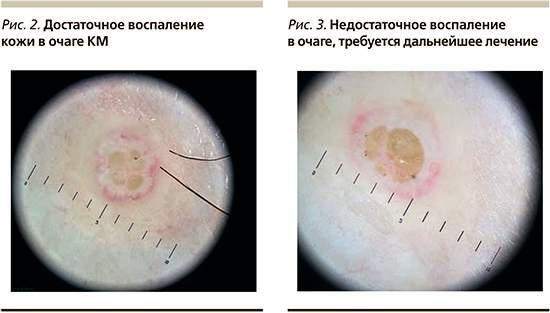
Было отмечено, что у пациентов без иммуносупрессии, сопутствующих ксероза и заболеваний кожи элиминация КМ происходит быстрее, нежели при их наличии, а рецидивы случаются реже. В то же время установлено, что 5%-ный раствор ГК демонстрирует эффективность и при наличии утяжеляющих течение заболевания факторов.
Приблизительно 7% больных отвечают на лечение крайне слабо, даже при длительном применении препарата. Продолжаются исследования причин недостаточной эффективности ГК при КМ, но достоверных данных в отношении этого пока не получено [21].
Заключение
Существует множество методов, применяемых к лечению КМ. Однако большинство из них достаточно болезненно и не подходит детям и ряду взрослых пациентов. В этой ситуации 5%-ный раствор ГК, наносимый 1–2 раза в день, может рассматриваться в качестве препарата выбора для лечения КМ, особенно для детей, т.к. является эффективным, безопасным, нетравматизирующим и экономически доступным методом терапии, применяемым в домашних условиях самостоятельно. Его можно наносить на любом участке кожи, с осторожностью применяя в периорбитальной зоне и переходах на слизистые оболочки. Применение препарата сопряжено с минимальным количеством нежелательных явлений, быстро разрешающихся после прекращения терапии.



