В настоящее время проблема микотических заболеваний человека приобрела существенное социальное значение в связи со значительным увеличением их частоты. Широкое распространение микотической флоры в природе, ее постоянное присутствие в ближайшем окружении и самой среде макроорганизма обусловливают неизбежность контактов и инфицированность ими человека. Так, по данным ВОЗ, 20 % населения всего мира, т. е. каждый пятый житель планеты, поражены грибковой инфекцией. Особенно настораживает микологов, инфекционистов и врачей других специальностей рост числа больных глубокими микозами, к которым относятся и микозы ЛОР-органов [7,13].
Рост числа больных ЛОР-микозами обусловлен существенным увеличением факторов риска их развития, среди которых ведущие позиции занимают ятрогенные иммунодефицитные состояния вследствие массивной антибиотикотерапии, длительного использования глюкокортикоидных и иммуносупрессивных препаратов при онкологических заболеваниях, болезнях крови, СПИДе; а также соматическая патология, например сахарный диабет, бронхиальная астма и др.
Тяжелейшие формы микозов самой различной локализации, в т. ч. ЛОР-микозы, возникают при загрязнениях окружающей среды, повышении радиационного фона и при других факторах, ослабляющих защитные силы организма.
По определению, ЛОР-микозы – инфекционные заболевания, поскольку патологический процесс возникает только при патогенном воздействии гриба как возбудителя болезни. Это означает, что в принципе все микозы, в т. ч. грибковые поражения ЛОР-органов, заразны. Однако болезнь развивается не у всех, кто вступает в контакт с грибами, а при определенных условиях. Это особенно относится к микозам ЛОР-органов, поскольку возбудителем этой группы заболеваний являются условно-патогенные грибы родов Candida, Aspergillus, Penicillium, Scopulariopsis, Mucor и др. Эти грибы широко распространены в природе и только при соответствующих условиях эндогенного и экзогенного порядка переходят к паразитическому образу жизни, т. е. вызывают заболевание [2, 4, 6, 8, 12].
Возбудителем микозов ЛОР-органов могут быть и особо патогенные грибы, вызывающие глубокие микозы. До последнего времени считали, что такие микозы, как кокцидиоидоз, криптококкоз, бластомикоз, свойственны только странам с тропическим влажным климатом и могут быть широко распространены в эпидемических местностях. Но в последние годы данные заболевания привлекают все большее внимание медиков, что обусловлено распространением спорадических случаев этих тяжелейших микозов во многие страны, в т. ч. в различные регионы России [13].
Основными патогенетическими факторами возникновения микоза являются адгезия (прикрепление гриба к поверхности слизистой оболочки или к коже), колонизация грибов и их инвазивный рост. При тяжелых формах ЛОР-микозов следующие этапы – это генерализация процесса, проникновение грибов в кровь с диссеминацией и возникновением вторичных очагов микоза в различных органах и тканях. Знание закономерностей развития адгезии, колонизации и инвазивного роста грибов и определяет в целом понимание патогенеза возникновения ЛОР-микоза.
Нозологическими формами грибковых заболеваний ЛОР-органов являются следующие: отомикоз, фарингомикоз, ларингомикоз, микоз околоносовых пазух и риномикоз.
По данным Московского научно-практического центра оториноларингологии установлено, что среди грибковых заболеваний ЛОР-органов доминирует отомикоз (50 % от всех диагностированных ЛОР-микозов), реже встречаются фарингомикоз (24 %), микоз носа и околоносовых пазух (14 %) и ларингомикоз (12 %).
К основным возбудителям грибковых заболеваний ЛОР-орагнов относятся дрожжеподобные грибы родов Candida и Geotrichum; плесневые грибы родов Aspergillus, Penicillium, Scopulariopsis, Mucor, Cephalosporium, Alternariaи др. [5, 8, 13].
Клинические проявления при микозах ЛОР-органов являются следствием вегетации и паразитирования определенных видов грибов и во многом обусловлены локализацией патологического процесса. Клиническая картина при этом разнообразна, но имеет ряд специфических признаков. Объективные клинические признаки при всех формах микотических заболеваний верхних дыхательных путей и уха – это наличие специфического отделяемого (корочки, налеты, густой казеозный или жидкий секрет и др.), количество и консистенция которого зависят от вида гриба, фазы его развития, а также его цвет [1, 5, 8, 10, 17, 18].
Микозы ЛОР-органов, как и другие виды специфического воспаления, имеют хроническое течение, характеризующееся малозаметным началом заболевания, его постепенным развитием и значительной продолжительностью. Характерны частые обострения и развитие грибкового заболевания в любом возрасте. Для микозов ЛОР-органов специфично и то, что они всегда протекают с выраженными явлениями общей интоксикации организма.
Диагноз грибкового заболевания уха и верхних дыхательных путей, как любого инфекционного заболевания, устанавливается только на основании комплексных лабораторных микологических методов исследований. Выраженная клиника заболевания, похожая на грибковое поражение, не может являться тестом для диагностики микоза, как бы она ни была характерной [12].
Микологическая диагностика проводится в основном в двух направлениях:
микологическое исследование патологического отделяемого как нативных, так и окрашенных препаратов;
посевы патологического отделяемого на различные элективные питательные среды для выделения культур грибов, их родовой и видовой идентификации.
Для уточнения диагноза в ряде случаев необходимо проводить серологические, аллергологические и гистологические исследования.
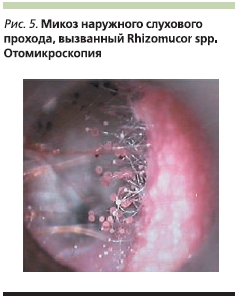
В активной стадии аспергиллеза и мукороза, т. е. когда образуется много микотических масс с воздушным мицелием, для диагностики может быть использован операционный отоларингологический микроскоп (отомикроскопический способ экспресс-диагностики) [1, 2, 5] (рис. 1–5).
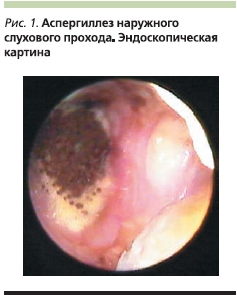
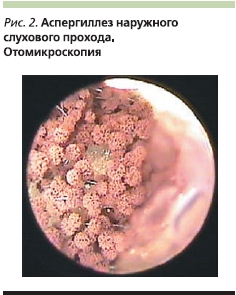
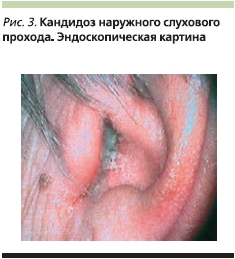
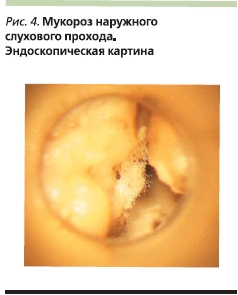
Терапия микотических заболеваний ЛОР-органов сопряжена с известными трудностями и не всегда бывает достаточно эффективной, несмотря на применение современных противогрибковых препаратов. Это связано в первую очередь со спецификой инфекционного процесса, поскольку условно-патогенные грибы родов Candida, Aspergillus, Penicillium, Scopulariopsis, Mucorи др. вызывают заболевание только при определенных предрасполагающих факторах.
При терапии больных с микозами ЛОР-органов необходимо учитывать всевозможные условия, при которых возникло данное заболевание конкретно у данного больного, с целью их возможного устранения: отмены антибактериальной или кортикостероидной терапии, проведения комплексного общеукрепляющего лечения, витаминотерапии. Необходимо выявлять и проводить лечение таких заболеваний, как сахарный диабет, заболевания крови, иммунодефицитные состояния, заболевания желудочно-кишечного тракта и др. Следует учитывать и роль аллергии в патогенезе заболевания, поскольку грибы обладают выраженными аллергенными свойствами. Следовательно, одновременно с противогрибковой следует проводить и десенсибилизирующую терапию.
В настоящее время проблема рациональной противогрибковой терапии микозов ЛОР-органов не теряет актуальности. Множество препаратов-антимикотиков расширяет возможности лечения грибковых поражений как различных локализаций, так и по видовой принадлежности возбудителя. Необходим рациональный выбор антимикотика, обладающего наименьшим токсическим и наибольшим терапевтическим действием. В целом антимикотическая лекарственная терапия должна основываться на результатах лабораторных микологических исследований чувствительности грибов (возбудителя заболевания у конкретного больного) к применяемым антимикотикам. Но часто, особенно при острых формах грибкового заболевания, выбор препарата осуществляется эмпирически, т. к. патогенный гриб идентифицируется не сразу и тесты могут занять длительное время [9, 11, 16].
При терапии грибковых поражений носа и околоносовых пазух предусматриваются как общие, так и местные мероприятия. Чаще всего грибковым процессом поражаются верхнечелюстные пазухи. При инвазивных формах грибкового поражения верхнечелюстных пазух наиболее эффективно сочетание медикаментозного противогрибкового с хирургическим лечением. Хирургическое лечение почти всегда является необходимым для элиминации аспергиллезного очага инфекции этой локализации. Оперативное лечение заключается в выполнении радикальной операции на одной или обеих верхнечелюстных пазухах в зависимости от локализации процесса. Операция производится экстраназально с полным удалением всех патологически измененных тканей. Ход оперативного вмешательства диктуется глубиной и распространенностью микотического процесса. В послеоперационном периоде проводятся ежедневные промывания пазухи антисептиками и антимикотиками (мирамистин, хинозол, суспензия пимафуцина, клотримазол).
При острых токсических формах инвазивного аспергиллеза околоносовых пазух в обязательном порядке проводится системная антифунгальная терапия. Применяется вориконазол или липидный амфотерицин В. Возможно применение каспофунгина и амфотерицина В, а после стабилизации процесса – лечение итраконазолом [3].
При кандидозном поражении носа и околоносовых пазух необходимо сочетать применение системных антимикотиков с местным противогрибковым воздействием на очаг инфекции. При кандидозном заболевании наиболее эффективен флуконазол (Микофлюкан) – препарат выбора, назначаемый 1 раз в сутки в дозе от 50 до 200 мг. Курс терапии составляет 14–20 дней в зависимости от тяжести процесса. При неэффективности лечения стандартными дозами флуконазола назначается итраконазол (100 мг/сут) или кетоконазол (200 мг/сут) в течение месяца.
Грибковое заболевание ротоглотки фарингомикоз в основном вызывается дрожжеподобными грибами рода Candida, что во многом обусловливает и тактику проводимого лечения. Ограниченные островозникающие кандидозные поражения миндалин, развившиеся в процессе антибиотикотерапии, могут быстро излечиваться после прекращения введения антибиотиков и применения местного противогрибкового лечения. Однако более распространенные поражения слизистой оболочки ротоглотки с наклонностью к хроническому течению и рецидивированию требуют длительного курсового лечения с применением средств местной и общей антимикотической терапии. Наиболее эффективным при системной терапии является препарат группы азолов флуконазол (Микофлюкан).
Всем больным фарингомикозом этот препарат назначается перорально в дозе 50 мг 1 раз в сутки. Продолжительность лечения при хроническом грибковом фарингите составляет 14, при хроническом грибковом тонзиллите – 20 дней. При недостаточной эффективности лечения дозировка флуконазола увеличивается до 100 мг/сут. При лечении фарингомикоза применяются также натамицин по 100 мг 3 раза в день 10 дней; итраконазол по 100 мг 14 дней; кетоконазол по 200 мг 1 раз в день 14 дней; тербинафин по 250 мг/сут 10 дней [10, 14]. Помимо системного лечения рекомендуется и местное: при хроническом тонзиллите грибковой этиологии – курсы промываний лакун миндалин растворами антисептиков с противогрибковым действием; при хроническом фарингите – антисептики и антимикотики: фузафунгин, мирамистин, хинозол, бура в глицерине, клотримазол, суспензия пимафуцина в виде смазываний, полосканий, орошений, ингаляций [14].
Спецификой лечения грибкового поражения гортани является широкое использование ингаляционного метода для введения лекарственных препаратов в организм больного. Эффективность аэрозольного метода при воспалительных заболеваниях гортани обусловливается тем, что лекарственное вещество воздействует непосредственно на очаг заболевания, создается более высокая концентрация препарата в месте поражения. При таком методе введения эффективными являются ингаляции с водорастворимой натриевой солью нистатина, натриевой солью леворина и амфотерицином В, особенно при кандидозном поражении.
При ларингомикозе в обязательном порядке кроме ингаляционной проводится и системная терапия антимикотиками. При кандидозном поражении гортани назначают флуконазол (Микофлюкан) 1 раз в сутки в дозе от 100 до 200 мг в зависимости от тяжести течения заболевания. При плесневом ларингомикозе наиболее эффективны итраконазол и тербинафин. Курс терапии итраконазолом составляет 14 дней по 100 мг/сут, тербинафином – 15 дней по 250 мг 1 раз в сутки [11, 12, 15, 18].
При терапии отомикозов местное воздействие на микотический очаг инфекции сочетается с общей противогрибковой терапией. При системной терапии кандидозных поражений наиболее эффективными являются флуконазол (Микофлюкан) и пимафуцин, при плесневых микозах – итраконазол, тербинафин. Курс лечения флуконазолом составляет 10 дней по 50–100 мг/сут; пимафуцином 10 дней по 100 мг 3 раза в сутки; итраконазолом – 14 дней по 100 мг/сут [11]. Для местного применения при плесневых микозах наиболее эффективны нафтифин, нитрофунгин, тербинафин, а при кандидозных поражениях уха – клотримазол, тербинафин, пимафуцин [15].
Поскольку грибковые заболевания склонны к рецидивированию, необходимо динамическое диспансерное наблюдение за больными с грибковыми поражениями верхних дыхательных путей и уха, а при показаниях – проведение профилактических курсов противогрибкового лечения. Анализ результатов лечения больных ЛОР-микозами с использованием указанных выше лекарственных средств позволяет сделать вывод об эффективной элиминации грибов – возбудителей заболевания, что подтверждается нормализацией клинической картины и отрицательными результатами микологических исследований [5,1 8].
В целом при правильном лечении микозов ЛОР-органов терапия достаточно эффективна. Неудовлетворительные результаты во многом связаны с тем, что клинические проявления при микозах еще не достаточно знакомы врачам, грибковый процесс длительно не распознается, адекватное лечение запаздывает и проводится в поздние сроки, когда заболевание уже распространилось и перешло в хроническую форму.



