На современном этапе развития психофармакотерапии все большее внимание уделяется разработке адекватных методов профилактики, диагностики и коррекции нейроэндокринных дисфункций (НЭД) у пациентов с расстройствами шизофренического спектра, развивающихся в процессе проведения нейролептической терапии (НЛТ) [4, 6, 10, 11, 14, 17].
Интерес к данной проблеме объясняется рядом причин, к которым относятся:
- возрастающая частота применения антипсихотических препаратов второго поколения в психиатричеcкой практике;
- значительный удельный вес НЭД в спектре побочных эффектов НЛТ у больных шизофренией и шизоаффективным расстройством;
- наличие клинических проявлений НЭД и биохимического дисбаланса у больных до начала и в процессе психофармакотерапии;
- ухудшение социального функционирования и качества жизни больных шизофренией в связи с наличием НЭД;
- отсутствие приверженности к терапии и нарушение комплаентности;
- риск развития тяжелых соматических осложнений у больных с сопутствующей эндокринной патоло-гией;
- необходимость разработки стандартов диагностики и терапии НЭД.
В последние годы отмечен значительный рост использования антипсихотиков второго поколения (АВП) в психиатрической практике, к числу которых относятся рисперидон, амисульприд, кветиапин, оланзапин, клозапин, зипразидон, сертиндол, арипипразол, палиперидон. АВП позиционируются в настоящее время как препараты первого выбора лечения шизофрении. В большинстве контролируемых рандомизированных клинических исследований убедительно доказана эффективность АВП в отношении продуктивной симптоматики (сравнимая с эффективностью традиционных нейролептиков), а также негативных и когнитивных нарушений. Кроме того, продемонстрировано значительное преимущество АВП с точки зрения низкого риска развития экстрапирамидных побочных эффектов [3]. Вместе с тем, как следует из литературных данных, а также результатов собственных исследований, терапия отдельными АВП приводит к развитию НЭД значительно чаще, чем применение традиционных нейролептиков [3, 4, 11, 13].
Рассматривая эпидемиологические аспекты НЭД у больных шизофренией, необходимо определить современную трактовку указанной дефиниции. НЭД у больных шизофренией в процессе НЛТ можно определить как дисбаланс функционального состояния желез внутренней секреции, обусловленный патогенетическими механизмами самого заболевания, факторами «почвы» и побочными эндокринными эффектами препаратов [2, 4]. Это положение подтверждается тем обстоятельством, что первые упоминания о наличии НЭД у больных шизофренией относятся к концу ХIХ – началу ХХ столетия, задолго до внедрения нейролептических препаратов в психиатрическую практику. Отечественные и зарубежные психиатры отмечали, что при эндогенных психозах довольно часто встречаются такие эндокринные расстройства, как тучность, дефицит веса, гирсутизм, вирилизм, нарушения менструального цикла, различные сексуальные дисфункции и др. [2, 4, 5]. Кроме того, современные эндокринологические исследования пациентов с первым психотическим эпизодом выявили у них в ряде случаев признаки НЭД, что также может служить подтверждением наличия неблагоприятной эндокринной почвы или влияния психопатологического процесса на эндокринные показатели у указанных больных [14]. По данным И.А. Полищука (1963) и Е.Е. Сканави (1964), частота встречаемости НЭД у больных шизофренией в дофармакологическую эру составляла от 11 до 50 % [цит. по 4]. С середины 1950-х гг., т. е. с начала применения нейролептических препаратов, частота встречаемости, по результатам эпидемиологических исследований, составляет от 3 до 100 % [9, 10, 15, 17]. Причины такого значительного разброса данных можно объяснить разнородностью и выборочным характером исследуемого клинического материала; недостаточностью изучаемых выборок; отсутствием учета ряда факторов (гендерного, возрастного, антропометрического, фармакогенетического и др.); игнорированием требований к популяционным и эпидемиологическим исследованиям; избирательностью изучаемых параметров НЭД (учет отдельных клинических симптомов или биохимических показателей) и т. д. Проведенные в 2005–2007 гг. в отделении психиатрической эндокринологии ФГБУ МНИИП Минздрава России популяционное и эпидемиологическое исследования показали, что частота встречаемости НЭД среди больных в процессе длительной (18 месяцев) терапии в целом составляет 56,4 и 61,8 % соответственно [4]. Данные эпидемиологических исследований, касающиеся наиболее часто встречаемых симптомов и синдромов НЭД, представлены в табл. 1.
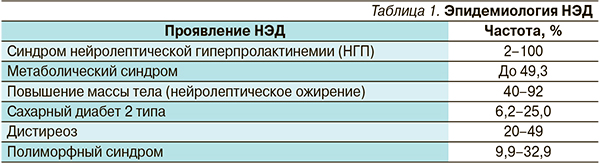
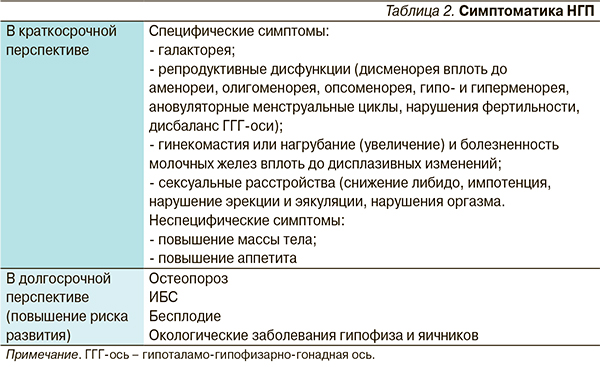
Высокая представленность НЭД у психически больных послужила мотивом для разработки четких диагностических критериев их отдельных симптомокомплексов, основные клинические проявления которых представлены ниже. На наш взгляд, использование этих критериев существенно облегчает выявление НЭД в повседневной психиатрической практике. Клинические проявления синдрома НПГ и метаболические нарушения, развивающиеся при НЭД, представлены в табл. 2, 3.
В последние годы обсуждается вопрос о возможной связи длительно существующей НГП с формированием аденом гипофиза, вместе с тем достоверных фактов, подтверждающих или опровергающих это предположение, не получено.
При синдроме дистиреоза в краткосрочной перспективе имеют место следующие клинико-гормональные проявления:
- физическая слабость;
- умственная утомляемость;
- снижение двигательной активности и заторможенность;
- раздражительность;
- эмоциональная лабильность, плаксивость;
- изменения уровней гормонов ГГГ-оси.
При наличии верифицированных диагнозов гипер- или гипотиреоза в анамнезе увеличивается риск развития таких соматических осложнений, как сердечная аритмия, злокачественный нейролептический синдром и тяжелые дистонические реакции.
Особое внимание к проблеме минимизации развития НЭД на современном этапе связано с новой парадигмой терапии психически больных. Она состоит в том, что перед психиатрами поставлены задачи не только купирования психопатологических проявлений у больных шизофренией и правильной тактики проведения длительной противорецидивной терапии, но и обеспечения высокого уровня социальной адаптации и функционирования пациентов, улучшения качества их жизни, а также соблюдения приверженности лечению с учетом соматического здоровья. Таким образом, для достижения оптимального результата терапии требуется суммарная оценка ее эффективности и переносимости.
Не вызывает сомнений тот факт, что наличие НЭД приводит к ухудшению социального функционирования, снижению социальной активности и дополнительной (помимо основного заболевания) стигматизации больных, снижению их самооценки. Это касается в первую очередь таких проявлений НЭД, как ожирение, нарушения менструального цикла и сексуальные дисфункции [4, 6]. Кроме того, развитие эндокринных дисфункций ведет к повышению экономических затрат как самого больного, так и учреждений здравоохранения на проведение дополнительных обследований, приобретение лекарств для коррекции НЭД, выполнение диетических и оздоровительных программ [4].
В свете рассматриваемой тематики заслуживает внимания и проблема низкой комплаентности больных, поскольку в значительном проценте случаев несоблюдение режима терапии вплоть до полного отказа от нее связано с формированием НЭД. Так, по данным опроса 4000 психиатров из 35 стран Европы, Ближнего Востока и Африки, причиной отказа от терапии или несоблюдения плана лечения в 22–24 % случаев являются нежелательные побочные явления [7]. В России этот показатель составил 18 % [7]. Наличие НЭД (увеличение массы тела, сексуальные дисфункции и др.) может быть причиной прерывания терапии в 3,6–10,5 % случаев [3, 12]. По данным исследования фокус-группы [1], одним из основных мотивов (2-е место) отказа больных от НЛТ, по мнению психиатров, являются побочные эффекты (увеличение массы тела и нарушения менструального цикла).
Приведенные данные со всей очевидностью демонстрируют значимость разработки стандартов диагностики и терапии НЭД у больных шизофренией и внедрение их в психиатрическую практику.
Общеизвестно, что при выборе терапевтической тактики психиатры в большинстве случаев опираются лишь на особенности клиники и течения шизофрении. Вместе с тем при назначении антипсихотической терапии (как АВП, так и традиционных препаратов) следует учитывать и ряд других моментов. Так, хотя в современной клинической психофармакотерапии используется масса высокоэффективных в отношении продуктивной и негативной симптоматики и нейрокогнитивного дефицита антипсихотиков, проблема эндокринных побочных эффектов остается недостаточно разработанной и довольно часто является препятствием для оптимизации терапии больных шизофренией [1, 3, 4, 6].

На основании результатов ряда многоцентровых и собственных исследований [3, 4, 11, 14] были установлены основные факторы, способствующие минимизации развития НЭД (НГП, метаболических нарушений и дистиреоза) при проведении НЛТ, которые должны учитываться психиатром в повседневной практике.
К ним относятся:
- Информационный фактор.
- Общие факторы риска развития НЭД.
- Фармакогенные факторы.
1. До начала лечения следует объективно информировать больного или его родственников о спектре нежелательных явлений, т. е. побочных эндокринных эффектов, развивающихся при НЛТ в целом и применении конкретного препарата, методах их профилактики, диагностики и коррекции. Важное значение имеет обучение больных доступным методам самоконтроля физического состояния (измерение массы тела, АД и др.). Необходимо рекомендовать больному сообщать о симптомах, характерных для НЭД, лечащему врачу.
2. При оценке общих факторов риска в первую очередь необходим подробный сбор анамнеза в отношении наследственности по эндокринным заболеваниям и наличия НЭД при проведении предшествующей НЛТ. Большое значение имеют биологические, генетические, нозологические, социодемографические и средовые факторы, к которым относятся особенности печеночного метаболизма, диагностическая психиатрическая категория, длительность заболевания, сопутствующие соматические расстройства, возраст (дети, подростки, пожилые люди), гендерные различия, курение и др.
3. Одними из главных факторов, влияющих на переносимость психофармакотерапии, являются те из них, которые непосредственно связаны с назначаемыми нейролептическими препаратами: рецепторная специвичность и связанный с ней спектр побочных эндокринных эффектов, фармакокинетика, дозозависимость, длительность терапии, полипрагмазия и др.
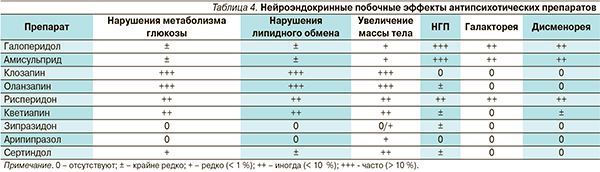
К настоящему времени установлено, что развитие НГП связано с блокадой D2-рецепторов в тубероинфундибулярной области ЦНС; метаболические нарушения – с блокадой различных подтипов серотониновых, а также гистаминовых рецепторов. Кроме того, имеются предположения о взаимосвязи между повышением чувствительности β-адренергических рецепторов и дистиреозом [3, 14, 16]. Спектр побочных эффектов галоперидола и АВП представлен в табл. 4.
Нельзя не упомянуть о двух важных моментах, связанных с фармакогенными факторами. Это, во-первых, необходимость учета т. н. широты терапевтического действия препарата, под которой понимается диапазон между терапевтической дозой и дозой, вызывающей побочные эффекты вплоть до токсических. Известно, что ряд НЭД дозозависим (например, НГП, прибавка массы тела и др.). Этот факт позволяет применять снижение дозировки как один из подходов к коррекции НЭД [1, 3, 14]. И во-вторых, большой проблемой в психиатрической практике является полипрагмазия, способствующая формированию резистентности и безусловно приводящая к дисбалансу эндокринной системы.
В структуре НЭД у таких больных встречаются достаточно сложные симптомокомплексы, трудные как для диагностики, так и для коррекции.
При решении вопроса о профилактике НЭД при назначении нейролептических препаратов необходимо проводить фоновые (скрининговые) обследования пациентов, включающие:
- Оценку факторов риска развития НЭД.
- Антропометрические и физикальные исследования (тип морфоконституции, рост, вес, индекс массы тела, объем талии, АД, пульс).
- Биохимические исследования (уровень пролактина, уровень глюкозы, липидный спектр).
При выявлении в результате скринингового исследования факторов риска, характерных для определенного симптомокомплекса НЭД, больным при условии равной антипсихотической эффективности следует назначать нейролептик, в спектре побочных эффектов которого минимален риск развития специфических НЭД (табл. 4).
Современные нормативы и рекомендации, применяемые с целью выявления и минимизации НЭД для пациентов, получающих антипсихотическую терапию, включают диагностический мониторинг (фоновый скрининг и динамические исследования) клинических, антропометрических и биохимических показателей; выбор препарата с учетом его спектра НЭД; снижение дозировки препарата, замену препарата или проведение коррекционных мероприятий [3, 4, 11, 14, 17].



