Остеопороз (ОП) – хроническое заболевание скелета, для которого характерны снижение прочности кости и повышение риска переломов. Медицинская и социальная значимость ОП определяются его последствиями – низкотравматичными переломами позвонков и костей периферического скелета, обусловливающими высокий уровень заболеваемости, инвалидности и смертности среди лиц пожилого возраста. Типичными считаются остеопоротические переломы лучевой кости, позвонков и проксимального отдела бедренной кости (ППОБ). Компрессионные переломы позвонков служат самым частым клиническим проявлением ОП. По данным многоцентрового европейского исследования, на рентгенограммах их обнаружили у 19–26% белых женщин в период постменопаузы. Распространенность переломов позвонков среди населения России старше 50 лет составила для женщин 12,7%, для мужчин – 10,3% [1]. Важно отметить, что до 50% переломов позвонков происходят бессимптомно и не диагностируются, но у пациентов с деформациями значительно возрастает риск последующих позвоночных переломов. Кроме того, переломы позвонков могут приводить к снижению роста и формированию усиленного кифоза, последствиями которых становятся ограничение физической активности (ФА), иммобилизация, затруднение самообслуживания и депрессия, значительно ухудшающие качество жизни пациентов [2, 3].
Самым серьезным последствием ОП считается ППОБ, и его частота в зависимости от региона может различаться в 10 раз. Наиболее высокая частота ППОБ отмечается в скандинавских странах: например в Дании составляет 574/100 тыс. населения. В России распространенность данного вида перелома – 249/100 тыс. населения и соответствует среднему уровню риска [4].
Перелом дистального отдела предплечья, как и ППОБ, относится к периферическим переломам, но с медицинской и социально-экономической точек зрения более легкий и менее затратный. В России переломы предплечья регистрируются в среднем в 2 раза чаще, чем ППОБ, и являются прерогативой женщин [5, 6].
Поскольку ОП относится к заболеваниям, зависимым от возраста, увеличение средней продолжительности жизни способствует дальнейшему росту распространенности первичного ОП и его последствий. По прогнозам эпидемиологов, число женщин возрастет с 2000 по 2050 г. на 26% и наибольшее увеличение произойдет в возрастной группе ≥80 лет, где чаще встречаются ППОБ [7]. Риск сломать кость увеличивается экспоненциально с возрастом не только потому, что снижается минеральная плотность кости (МПК), но и потому, что с возрастом люди чаще падают. Профилактика ОП, как и других хронических неинфекционных заболеваний, – основной способ снижения роста заболеваемости.
Выделяют две взаимодополняющие стратегии профилактики ОП:
- Популяционная, направленная на оздоровление образа жизни и предотвращение появления или уменьшения влияния факторов риска (ФР).
- Высокого риска, направленная на выявление лиц высокого риска ОП, наиболее предрасположенных к переломам [8, 9].
Когда начинать профилактику?
Хотя первичный ОП относится к поздним метаболическим проявлениям постменопаузального периода, профилактика ОП должна начинаться с детства и ее целью должно быть формирование прочного скелета, предотвращение или замедление потерь костной массы, предупреждение переломов костей. К основным профилактическим мерам в этот период жизни относятся потребление достаточного количества кальция, фосфора, белка, адекватное обеспечение витамином D, умеренная ФА, отсутствие вредных привычек, таких как курение и употребление алкогольных напитков, в частности пива в подростковом возрасте. Достаточное потребление кальция в период набора пика костной массы (1000–1200 мг/сут) позволяет увеличивать максимальный уровень костной массы на 5–10%, что в дальнейшем может отсрочить развитие ОП на 13 лет [10]. Рациональная ежедневная ФА позволяет как мальчикам, так и девочкам достигать более высокого пика костной массы, улучшать прочность кости, защищать от ОП и ассоциированных с ним низкоэнергетических переломов в пожилом возрасте при условии, что достигнутое состояние будет поддерживаться в течение всей жизни [11]. Более того, правильное питание матери в периоды гестации и лактации с достаточным содержанием кальция и витамина D способствует формированию прочного скелета у плода.
Кому проводить профилактику ОП?
Первичная профилактика ОП должна проводиться людям обоего пола на протяжении всей жизни. Профилактические мероприятия не требуют особых физических и материальных затрат и заключаются в рациональном питании и умеренной физической нагрузке. Особенно необходима профилактика ОП в такие жизненные периоды человека, как подростковый возраст, беременность, лактация и перименопауза у женщин, возраст старше 60 лет у мужчин [12].
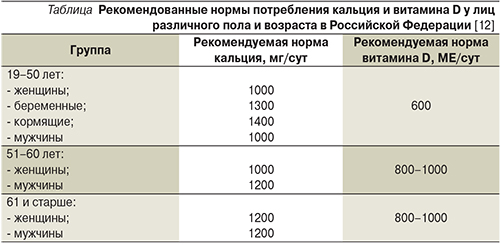
Нормы потребления кальция и витамина D3 в различные периоды жизни представлены в таблице. Считается, что пища обеспечивает в среднем около 50% потребности организма в кальции с широкой индивидуальной вариабельностью. Причем абсорбция кальция в кишечнике снижается с возрастом и по мере увеличения периода дефицита эстрогенов.
Профилактика кальцием в комбинации с витамином D в виде добавок для предупреждения ОП и переломов должна проводиться в группах высокого риска при недостаточности кальция и/или витамина D. В эти группы входят люди с непереносимостью молочных продуктов (дефицитом лактозы), пожилые люди, в т.ч. проживающие в домах престарелых, пациенты с остеопенией и ОП, принимающие антирезорбтивные или анаболические препараты или получающие терапию глюкокортикоидами [13, 14]. Кальций в таблетках (1000 мг) демонстрирует те же эффекты, что и использование пищевых источников кальция, поскольку биодоступность кальция из фармпрепаратов аналогична таковой при получении кальция из продуктов питания.
Как проводить профилактику ОП?
Научной концепцией предупреждения ОП после достижения пика костной массы стала таковая ФР.
В настоящее время выделено много ФР ОП и остеопоротических переломов. Основное внимание при разработке мер первичной профилактики уделяется модифицируемым или управляемым ФР, которые можно корректировать или устранять. К таким ФР в первую очередь относятся поведенческие или средовые факторы (несбалансированное питание, недостаточная инсоляция и ФА, курение, злоупотребление алкоголем) [15].
Таким образом, целью профилактики ОП служат формирование прочного скелета, предотвращение или замедление потерь костной массы и предупреждение переломов.
Профилактику генерализованного ОП можно условно разделить на первичную, вторичную. При этом меры первичной профилактики направлены на достижение полноценного пика костной массы и коррекцию ФР, неблагоприятно влияющих на костную ткань. Вторичная профилактика направлена на снижение скорости или предотвращение потери костной массы при развившихся остеопении или ОП, нормализацию процесса костного ремоделирования, предотвращение падений и предупреждение переломов, а также на восстановление двигательной активности и улучшение качества жизни.
Методы профилактики ОП делятся на немедикаментозные и медикаментозные. К немедикаментозным методам можно отнести сбалансированное питание с достаточным количеством кальция, витамина D, белков, фосфора, магния, цинка, меди, витаминов А, С и К, т.е. веществ, необходимых для физиологического ремоделирования кости; достаточную инсоляцию для поддержания нормального уровня витамина D в крови; адекватную ФА; профилактику падений; образовательные программы по ОП для населения. Медикаментозные способы заключаются в использовании лекарственных препаратов для коррекции дефицита кальция, витамина D и специфических препаратов, предотвращающих дальнейшее снижение костной массы.
Кальций не синтезируется в организме и поступает только из пищи. Наиболее распространенный и один из самых недорогих источников кальция – молоко и молочные продукты. Это обусловлено не только высоким содержанием в них кальция, но и его высокой биодоступностью. В молочных продуктах содержатся лактоза, фосфопептиды и молочная кислота; кроме того, кислая среда молочных продуктов обеспечивает растворимость и ионизацию солей кальция, что в свою очередь облегчает абсорбцию и транспорт кальция через слизистую оболочку. Абсорбция кальция одинакова из большинства продуктов, однако значительно снижена из продуктов, богатых щавелевой кислотой, за исключением сои [16]. Низкое содержание белка в диете взрослых людей (ниже 1,0 г/кг) значительно снижает абсорбцию кальция в кишечнике и выработку мышечного протеина [17].
Наибольшее процентное содержание элементарного кальция характерно для солей (карбоната, трифосфата и цитрата), поэтому их прием наиболее предпочтителен. Исследования показывают, что цитрат кальция всасывается лучше, чем карбонат, однако у лиц с нормальной кислотностью желудочного сока эта зависимость выявлена только при приеме данных солей кальция натощак. Абсорбция карбоната кальция снижается при разовой дозе больше 600 мг ионизированного кальция, поэтому его надо принимать в несколько приемов. Основанием для выбора препарата кальция должны служить прежде всего качество, удобство применения, стоимость и особенности переносимости.
Профиль безопасности, характеризующийся соотношением польза/риск, до конца не изучен как у пищевых, так и у синтетических нутриентов. Большое внимание уделяется проспективным исследованиям, в которых оценивается влияние кальция и витамина D на развитие сердечно-сосудистых (СС), онкологических, иммунных заболеваний, сопровождающихся высокой смертностью. В одних исследованиях было показано, что использование кальций-содержащих добавок может ассоциироваться с повышением кардиоваскулярного риска и числа СС-событий [18]. В других работах не было отмечено повышения риска кальцификации артерий и СС-инцидентов [19, 20]. Что касается витамина D, в ряде исследований подтверждено, что низкий уровень (<20 нг/мл) сывороточного 25-гидроксивитамина D [25(ОН)D] сопровождался высоким риском СС-событий и смертности, как кардиоваскулярной, так и от всех других случаев [21, 22]. Уровни витамина D<20 нг/мл и >30 нг/мл ассоциировались с синдромом хрупкости (frailty) и связанной с ним высокой смертностью среди женщин [23], но не среди мужчин [24].
Прием добавок кальция в дозе до 2500 мг/сут в целом не ассоциируется с риском камнеобразования [25]. Лишь в исследованиях G.C. Сurhan и соавт. [26] добавки кальция у женщин повышали риск камнеобразования на 20%. Авторы объяснили это тем, что участницы принимали кальций отдельно от приема пищи. Таким образом, для минимизации побочных эффектов и улучшения всасывания препараты кальция следует принимать во время или сразу после еды.
Использование изолированных солей кальция в виде добавок для профилактики ОП и падений не рекомендуется ни в одних клинических рекомендациях и не получило широкого распространения. Однако комплексный препарат – оссеин-гидроксиапатитный комплекс (ОГК), включающий помимо кальция фосфор и органический компонент, состоящий из коллагена 1-го типа, остеокальцина, пептидов, не относящихся к коллагенам и белкам, ростовых факторов (трансформирующий ростовый фактор β, инсулиноподобный фактор роста, тип 1), показал свою эффективность в профилактике ОП и переломов. В открытом контролируемом исследовании женщин в перименопаузе с нормальной МПК или остеопенией прием ОГК, содержащего 712 мг элементарного кальция, предотвращал снижение костной массы и развитие ОП по сравнению с приемом карбоната кальция с содержанием элементарного кальция 1000 мг, на фоне которого отмечено снижение МПК [27]. В другом рандомизированном клиническом исследовании женщин в перименопаузе с остеопенией и жалобами на болевой синдром в нижнем отделе спины и в коленных суставах помимо положительного эффекта на МПК имело место достоверное уменьшение болевого синдрома и улучшение качества жизни на фоне приема ОГК в дозе1660 мг/сут по сравнению с карбонатом кальция 1200 мг/сут [28]. Среди всех препаратов кальция ОГК обладает наиболее высокой биодоступностью (38%) и хорошим профилем безопасности. Хорошей переносимости препарата способствует постепенное высвобождение кальция и фосфора из ОГК, а также отсутствие риска пиковых повышений уровня кальция выше физиологических значений, которые могут наблюдаться при приеме солей кальция.
Монотерапия кальцием характеризуется также более слабыми клиническими возможностями в профилактике и комплексной терапии ОП, чем в комбинации с витамином D, поэтому для потенцирования клинического эффекта и улучшения всасывания соли кальция целесообразно сочетать с препаратами витамина D. Витамин D либо поступает в организм человека из пищевых продуктов в виде эргокальциферола (витамин D2), либо образуется в коже под воздействием ультрафиолетового излучения в форме колекальциферола (витамин D3). Особенно богата витамином D2 жирная рыба, такая как сельдь, скумбрия, лосось [29].
В процессе старения уменьшается время пребывания на солнце, снижается способность кожи синтезировать витамин D3, в связи с ослаблением функции почек снижается уровень вырабатывающегося в почках активного метаболита витамина D – 1,25(ОН)2D, уменьшается количество рецепторов витамина D в кишечнике, что способствует широкой распространенности дефицита витамина D среди пожилого населения. Поскольку витамин D необходим для достаточной абсорбции кальция и нормального костного метаболизма, его хронический недостаток вызывает вторичный гиперпаратироидизм, а как следствие – активацию костного обмена и быструю потерю костной массы. В связи с этим пациенты старше 65 лет должны получать минимум 800 МЕ витамина D в сутки [30]. Нет доказательств того, что люди до 65 лет, ведущие активный образ жизни, нуждаются в дополнительном приеме витамина D. Терапия препаратами витамина D в дозировке выше 700 МЕ/сут достоверно снижает риск падений, однако нет убедительных данных о влиянии монотерапии витамином D (без добавок кальция) на риск переломов. В то же время выявлена высокая эффективность комбинированного приема кальция (от 1000 мг/сут) и витамина D (от 700 МЕ/сут) в замедлении скорости потери костной ткани и снижении частоты переломов [31]. Этот эффект может быть утрачен при прекращении приема кальция и витамина D. Данные о сравнительной эффективности витаминов D2 и D3 немногочисленны, порой противоречивы, но бóльшая часть работ свидетельствует об одинаковой эффективности этих витаминов для лиц старших возрастных групп [32].
Адекватная ФА является одним из важных факторов формирования достаточного пика костной массы у молодых людей и сохранения ее в последующие периоды жизни. Для осуществления физиологичного ремоделирования костная ткань должна подвергаться нагрузкам, но не превышающим порога прочности кости [33]. Нагрузка массой тела является одним из основных факторов, способствующих сбалансированному костному обмену, и поэтому ходьба по сравнению с обычной ежедневной активностью не только способствует сохранению костной массы, но и вызывает прирост МПК в центральных отделах скелета (в позвоночнике и бедренной кости). При этом ходьба полезна не только для повышения МПК, но и для улучшения здоровья в целом [34]. Занятия ходьбой должны быть регулярными, повторяющимися, с нарастающей интенсивностью, не менее 4 часов в неделю. Доказано положительное влияние аэробики на повышение МПК позвоночника и лучевой кости, на замедление потерь костной массы в бедре [35]. Упражнения, сопровождающиеся сотрясением скелета, противопоказаны, например бег на длинную дистанцию или прыжки.
Помимо нагрузки массой тела у здоровых людей эффективны в поддержании костной массы и силовые нагрузки, такие как поднятие умеренных тяжестей, бодибилдинг, езда на велосипеде, занятия на тренажерах, занятия с эластичными лентами. Плавание не влияет на сохранение и прирост костной массы, т.к. в воде отсутствует гравитационная нагрузка. Однако плавание способствует улучшению мышечного тонуса и координации, поэтому также может использоваться в комплексной профилактике ОП. В некоторых случаях упражнения в воде могут быть рекомендованы для улучшения подвижности и мышечной силы до начала упражнений с весовой нагрузкой [36]. Было показано положительное влияние танцев для улучшения равновесия и реакции [37].
Все программы ФА должны разрабатываться индивидуально с учетом возраста, диагноза, сопутствующих заболеваний и состояния пациента. Для выбора программы упражнений следует руководствоваться рекомендациями специалистов по лечебной физкультуре.
В профилактике переломов костей важную роль играет предупреждение падений, т.е. устранение факторов, способствующих падениям. Падения ведут к переломам независимо от наличия ОП у пациента, однако риск переломов при ОП выше у тех, у кого имеется склонность к падениям [38]. Кроме физических упражнений в профилактике падений для пожилых людей независимо от предшествующих переломов эффективны многокомпонентные программы по коррекции факторов окружающей среды, улучшение общего состояния здоровья, увеличение ФА и контроль терапии, способствующей шаткости походки, в частности психотропных и седативных препаратов. Для снижения риска падений женщинам в пери- и постменопаузе также рекомендовано выявлять и лечить неврологические и костно-мышечные заболевания (артриты), сопровождающиеся нарушением чувствительности и устойчивости, корректировать остроту зрениях [39]. Существуют протекторы бедра, которые не уменьшают риска падений, но в ряде случаев могут предотвращать переломы шейки бедра и их следует носить пациентам, имеющим высокий риск перелома в этом отделе скелета: с хрупким телосложением, низкой массой тела, саркопенией, склонностью к частым падениям, с выраженными нарушениями зрения, страдающих головокружениями.
Важным компонентом профилактики является информированность населения по вопросам ОП, особенно лиц старших возрастных групп [40]. Низкий уровень знаний об ОП среди населения и недостаточное знание проблемы среди врачей диктуют необходимость создания специальных образовательных программ и проведения школ среди как врачей, так и пациентов.
В заключение следует отметить, что своевременное проведение скоординированных профилактических мероприятий позволит значительно снизить заболеваемость ОП и ущерб, который наносят последствия этого заболевания здравоохранению и непосредственно больному.



