Введение
Синдром дефицита внимания и гиперактивности (СДВГ) – самая частая причина проблем поведения и трудностей обучения в дошкольном и школьном возрасте. В современных классификациях СДВГ включен в группу нарушений нервно-психического развития [1, 2], к его основным проявлениям относятся не свойственные нормальным возрастным показателям сложности концентрации и поддержания внимания, чрезмерная двигательная активность (гиперактивность) и несдержанность (импульсивность). Эти симптомы не соответствуют нормальным для возраста характеристикам поведения, постоянно наблюдаются не менее чем в двух видах окружающей обстановки: школа или дошкольные учреждения, дом, занятия на досуге или спортом, общественные места. Основные проявления СДВГ часто сопровождаются трудностями обучения и проблемами поведения, сложностями во взаимоотношениях с окружающими. СДВГ широко распространен, встречается примерно у 5% детского населения, чаще у мальчиков, чем девочек, в соотношении 2:1 [1].
Коморбидность при СДВГ
В основе СДВГ лежат нейробиологические факторы: генетические механизмы и раннее повреждение ЦНС в пре- и перинатальном периодах, которые могут сочетаться [2]. У пациентов с СДВГ отмечается ряд особенностей строения и функционирования структур мозга, преимущественно префронтально-стриато-таламо-кортикального комплекса. К числу генов, детерминирующих предрасположенность к развитию СДВГ (роль некоторых из них подтверждена, другие рассматриваются в качестве кандидатных), относятся гены, регулирующие процессы обмена нейромедиаторов в мозге. СДВГ рассматривается как мультифакториальное заболевание, при котором одновременно существующие нарушения различных звеньев обмена нейромедиаторов перекрывают защитное действие компенсаторных механизмов [2].
Между тем СДВГ является единственным диагнозом лишь примерно для 30% пациентов [1, 2]. То есть 2/3 детей с СДВГ страдают по крайней мере еще одним сопутствующим заболеванием.
Коморбидность может быть обусловлена следующими механизмами [2]:
- распространенные заболевания развиваются одновременно, но независимо и вызываются разными причинами;
- риск развития одного заболевания может увеличиваться при наличии другого;
- существование общих факторов риска, в т.ч. механизмов генетической предрасположенности;
- в основе нескольких заболеваний могут лежать нарушения регуляции одних и тех же нейробиологических систем/структур мозга;
- в процессе течения заболевания возможно формирование различных фенотипических (клинических) проявлений в разные возрастные периоды.
Коморбидные расстройства при СДВГ представлены следующими группами [2]: экстернализированные (оппозиционно-вызывающее расстройство, расстройство поведения), интернализированные (тревожные расстройства, расстройства настроения), когнитивные (нарушения развития речи, специфические трудности обучения – дислексия, дисграфия, дискалькулия), двигательные (статико-локомоторная недостаточность, диспраксия развития, тикозные расстройства). Сопутствующими расстройствами у детей и подростков с СДВГ могут быть первичные головные боли (мигрень и головная боль напряжения), нарушения сна (парасомнии), энурез, энкопрез.
Таким образом, круг коморбидных расстройств при СДВГ довольно широк. Наличие коморбидных расстройств может приводить к утяжелению клинических проявлений СДВГ, ухудшению отдаленного прогноза и снижению эффективности основной терапии по поводу СДВГ. Поэтому при обследовании пациентов с СДВГ особое внимание должно уделяться диагностике коморбидных нарушений, а назначаемое лечение в таких случаях следует индивидуализировать.
Одним из наиболее частых вариантов является сочетание СДВГ и тиков. Тики – внезапные, быстрые, повторяющиеся, неритмичные моторные движения или вокализации [1, 3–5]. Как и СДВГ, в современных классификациях тикозные расстройства отнесены к группе нарушений нервно-психического развития [1].
Определяются следующие формы первичных тикозных расстройств [1, 6]:
- транзиторное тикозное расстройство (тики отмечаются не менее 4 недель, но не более 12 месяцев);
- хронические тики продолжительностью более года;
- синдром Туретта – комбинированное голосовое и множественное двигательное тикозное расстройство.
Следует отметить, что дебют тикозных расстройств имеет достаточно широкие возрастные границы – от 2 до 15 лет [6]. Ремиттирующее течение тиков (сменяемость обострений полным регрессом симптомов или единичными локальными тиками) может вызывать диагностические трудности, особенно на ранних стадиях заболевания. Зачастую тики диагностируются поздно или не диагностируются вовсе, поэтому многие пациенты не получают адекватной помощи и в течение длительного времени страдают не только непосредственно от заболевания, но и от связанных с ним проблем социально-психологического характера.
Считается, что когда-либо на протяжении детского возраста тики могут отмечаться у 5–24% населения [5]. Хронические тики встречаются у 3–4% детей [7]. Что касается синдрома Туретта, то в недавнем прошлом он считался редким заболеванием. Популяционные исследования, проведенные за последние два десятилетия, показали, что распространенность синдрома Туретта среди детского населения в большинстве стран достигает 1%, и это достаточно высокий показатель [7].
Среди провоцирующих факторов тиков рассматриваются [3, 5]: перенесенные инфекции и черепно-мозговые травмы, стрессовые ситуации, умственные перегрузки, длительные занятия на персональном компьютере. Отмечается, что тики часто возникают или усиливаются в условиях стресса, в позитивно или негативно окрашенных эмоционально насыщенных ситуациях. Для детей с СДВГ характерны импульсивное реагирование, нестабильность в эмоциональной сфере, внутрисемейные конфликты, напряженная ситуация в школе, сложные взаимоотношения со сверстниками и другими людьми. Данные повторяющиеся и многочисленные психотравмирующие обстоятельства способствуют провокации у них тиков.
Поэтому СДВГ и тикозные расстройства нередко наблюдаются у одних и тех же пациентов. В целом среди детей с СДВГ примерно у 20–30% обнаруживаются проявления тикозных расстройств [8]. Обычно тики впервые манифестируют в процессе течения СДВГ и проведения его терапии, что дает основание обозначить их как «посткоморбидное» состояние [9].
Частота ассоциации тикозных расстройств и СДВГ представляется более высокой, чем можно было бы ожидать исходя из встречаемости этих двух заболеваний по отдельности. R. Kurlan et al. [10] изучали частоту встречаемости тикозных расстройств и коморбидных нарушений среди учащихся 10 школ Нью-Йорка. Всего они выявили 1596 пациентов в возрасте от 9 до 17 лет. У 38% детей с тиками также был подтвержден диагноз СДВГ. Еще более высокие показатели установлены в исследованиях, проведенных на базе клинических центров. Согласно обобщенным данным международного многоцентрового исследования, в которое были включены 3500 пациентов детского возраста с тикозными расстройствами [11], у 60% из них также отмечался СДВГ, при этом показатели в центрах, которые предоставили данные более чем о 50 пациентах, варьировались от 33 до 91%.
По данным Л.С. Чутко и соавт. [4], СДВГ встречается у 48% детей с тиками. Но если у детей с преходящими тиками СДВГ диагностируют в 27,5% случаев, то у детей с хроническими тиками – в 58,4%. Количественная оценка симптомов СДВГ показывает, что признаки этого расстройства (особенно импульсивность) при хронических тиках выражены достоверно больше, чем при преходящих.
Показано, что течение хронических тиков часто осложняется присоединением поведенческих нарушений, среди которых на первый план выходит СДВГ. Это имеет существенное клиническое значение: риск агрессивного и делинквентного поведения у детей с тикозными расстройствами во многом определяется наличием у них СДВГ [12], а ведущим независимым предиктором социально-психологического качества жизни пациентов с тиками служит тяжесть симптомов СДВГ [13].
В противоположность этому присоединение тикозного расстройства оказывает ограниченное влияние на течение СДВГ [14]. Однако есть данные, согласно которым тики могут служить важным индикатором более сложной и тяжелой психопатологии у пациентов с клинической картиной СДВГ [9].
Poh W. et al. [15] показали, что у детей с СДВГ в возрасте 7 лет риск развития хронических тиков выше, чем у их ровесников, в 4,1, в возрасте 10 лет – в 5,9 раза. Присоединению хронических тиков у детей с СДВГ сопутствовало возрастание частоты встречаемости эмоциональных расстройств, трудностей в общении с ровесниками, а также снижение качества жизни. Эти данные указывают на необходимость своевременной диагностики тикозных расстройств, а также других коморбидных нарушений у пациентов с СДВГ для проведения соответствующей комплексной терапии.
Частота встречаемости СДВГ особенно высока при синдроме Туретта. Если среди детей с СДВГ синдром Туретта развивается только в 7%, то СДВГ у пациентов с синдромом Туретта диагностируется в 60% случаев [16]. Считается, что клиника СДВГ обычно предшествует манифестации моторных и вокальных тиков при синдроме Туретта, хотя иногда проявления обоих расстройств развиваются одновременно.
На основании изучения сведений о 6805 пациентах из международной базы данных консорциума по синдрому Туретта R.D. Freeman et al. [17] сообщили о развитии клиники СДВГ примерно за 3 года до манифестации синдрома Туретта, а также более высокой частоте встречаемости у этих пациентов эмоциональных и поведенческих расстройств, нарушений сна, специфических трудностей школьного обучения, дефицита социальных навыков.
Столь очевидная ассоциация между тикозными расстройствами и СДВГ привела к предположению об общих патофизиологических механизмах этих заболеваний, состоящих в изменениях норадренергической и дофаминергической синаптической передачи, которые сопровождаются неадекватной модуляцией кортико-стриарных контуров с результирующим дефицитом торможения навязчивых побуждений, сенсорной стимуляции и моторных реакций [18]. Нейрохимические модели дофаминергической и норадренернической дисфункций могут служить обоснованием для определения терапевтических подходов.
Хотя диагностические признаки СДВГ и тикозных расстройств различаются, существуют некоторые важные и частично совпадающие проявления, которые могут помочь объяснить частое сочетание этих заболеваний и определить тактику лечения пациентов. В частности, импульсивные действия при СДВГ (внезапные и необдуманные, «неотфильтрованные» поступки, часто кажущиеся пациенту безотлагательными) и тиках (внезапные повторяющиеся движения или вокализации, которым могут предшествовать неприятные «предупреждающие» ощущения – своеобразные продромальные явления) указывают на нарушения поведенческого торможения, «растормаживание» определенных мозговых структур с высвобождением нежелательных моделей поведения, связанных с эмоциями, ощущениями, движениями и мыслями.
Физиологическая модель «растормаживания» основана на представлениях о дисфункции моноаминергических нейромедиаторных систем при взаимодействии между базальными ганглиями, лобной и другими областями коры, таламусом [19]. Эти механизмы не раскрыты полностью, но продолжающиеся эпидемиологические, патофизиологические и генетические исследования подтверждают связь между СДВГ и тиками, а также с другими нередко сопутствующими им нарушениями, связанными с «растормаживанием», включая навязчивые идеи и действия (обсессивно-компульсивное расстройство), аффективные вспышки (приступы гнева) и проявления тревожных расстройств [19–21].
Обследование пациентов с СДВГ и сопутствующими тикозными расстройствами
Наряду с оценкой симптомов СДВГ и тиков тщательно изучаются данные анамнеза, особенности нервно-психического развития ребенка, социально-психологические влияния, включая семейный анамнез, стиль воспитания, успеваемость и обстановку в школе. Помимо общего осмотра и неврологического обследования оцениваются сопутствующие проблемы поведения ребенка, эмоциональные нарушения, проявления обсессивно-компульсивного расстройства, специфические трудности школьного обучения, нарушения сна. Эффективное лечение этих состояний будет способствовать уменьшению проявлений тикозных расстройств.
В дебюте тиков и, возможно, последующей трансформации их в хронические имеют значение острые и хронические стрессовые события в жизни ребенка. Предпосылками к хронизации тиков могут быть тревожно-мнительное поведение родителей, отношение к ребенку как к «кумиру» семьи или чрезмерные амбиции родителей, гиперопека со стороны матери или бабушки, одностороннее доминирование матери, противоречивое воспитание со стороны отца и матери, постоянно присутствующая резкая переменчивость в поведении каждого из родителей, эмоциональная депривация ребенка при внешне не кажущихся дисгармоничными взаимоотношениях в семье [22]. Во всех этих случаях применяются методы психотерапевтической коррекции.
Хронические тики естественным образом усиливаются и исчезают в течение минут, дней, недель и месяцев, при этом их усугублению способствуют психосоциальный стресс, утомление, длительные попытки подавить тики, наличие тревожности. Хотя первоначальное комплексное обследование может не выявить сопутствующих нарушений нервно-психического развития или поведения, соответствующие симптомы могут проявиться позднее, что необходимо учитывать во время динамического наблюдения за пациентом.
Проявления тиков исключительно разнообразны, и их характер периодически меняется. Их интенсивность также колеблется на протяжении недель и месяцев, что свидетельствует о волнообразном течении тикозных расстройств. Диапазон клинической манифестации тиков очень широк (табл. 1). И моторные, и звуковые тики могут быть классифицированы на простые и сложные, в табл. 1 приводится перечень наиболее распространенных проявлений тиков.
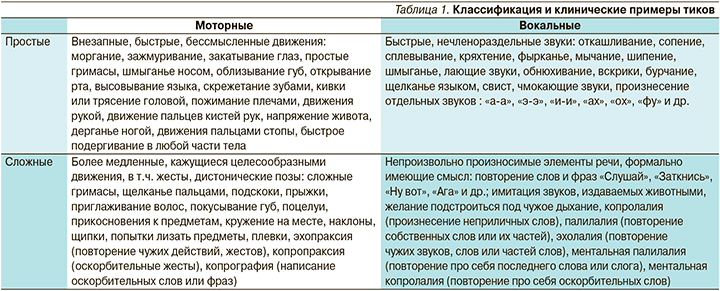
Трудности в ведении пациентов с хроническими тиками связаны с их персистированием, синдрома Туретта – с флуктуирующим течением тиков, возможным дебютом заболевания с поведенческих нарушений и более поздним присоединением тиков, в связи с чем диагностика может потребовать довольно длительного наблюдения за пациентом.
Принципы лечения
Исключительно важен вклад детского психолога, а также педагога-дефектолога, которые проводят не только корректирующие занятия с ребенком, но и родительские консультации, работу с семьей. Начинать лечение следует с коррекции режима дня и поведенческой терапии.
К этим подходам относятся:
- Режимные мероприятия, которые включают обязательное соблюдение режима сна, времени приема пищи, прогулок и отдыха, разумное ограничение (но не лишение) просмотра телевизионных программ, видео-фильмов, занятий и игр на компьютере. Тики могут усиливаться во время просмотра телевизионных передач, особенно при выключенном электрическом свете.
- По возможности исключение любых стрессовых воздействий и эмоциональных перегрузок. Поскольку внешние стрессовые воздействия могут вызывать усиление тиков у ребенка, следует облегчить и упростить окружающую его обстановку, исключить такие внешние раздражители, как слишком яркий свет, шум и громкие звуки, хаотическая активность. Ограничить употребление стимулирующих кофеин-содержащих напитков (кофе, кока-колы и др.).
- Нельзя наказывать ребенка за то, что у него имеются тики или странные «привычки», например облизывание губ или частое моргание. Родители не должны акцентировать внимание ребенка на тиках, одергивать его, т.к. это способствует невротизации и усиливает тики.
- Не следует обсуждать проблему тиков с членами семьи в присутствии ребенка. Необходимо создать доверительные отношения в семье, избегать семейных ссор в присутствии ребенка. Целесообразно убедить ребенка в том, что это заболевание не тяжелое. Очень важно повысить самооценку ребенка.
- Обучение ребенка оценке своего внутреннего состояния, эмоций, уровня фрустрации, поскольку повышенное беспокойство и внутреннее напряжение обычно приводят к усилению тиков.
- Для снижения беспокойства и повышения уверенности в себе ребенку с тиками будут полезны занятия такими индивидуальными видами спорта, как плавание, теннис, лыжи. Одновременно требуется осторожность при выборе занятий командными видами спорта и участии в соревнованиях.
- Основной целью терапии следует считать не полное прекращение тиков, а улучшение социальной адаптации ребенка, его эмоционального состояния и развития как личности. Поэтому важно помогать ребенку в формировании дружеских отношений, доверия к другим людям, ощущения компетентности, умелости в различных видах активности. Необходимо стремиться к тому, чтобы научить ребенка с тиками успешно справляться с решением проблем и выполнением заданий, соответствующих его возрасту и способностям.
В зависимости от тяжести клинических проявлений тиков используют препараты различных групп. Лечение можно начать с седативных препаратов растительного происхождения; в отсутствие значимого регресса тиков, а также при их распространении и появлении коморбидных расстройств применяются другие средства. Опубликованы Европейские рекомендации по лечению тикозных расстройств [23]. В табл. 2 перечислены доступные в Российской Федерации препараты, представленные в этих рекомендациях, которые могут применяться в детском и подростковом возрасте.
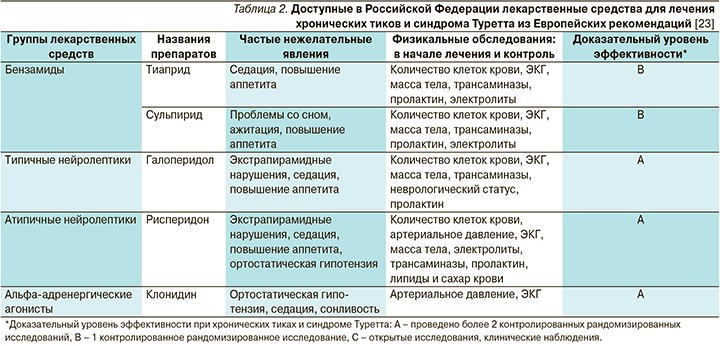
При СДВГ перечисленные в табл. 2 препараты могут быть рекомендованы в качестве корректоров поведения, однако они не обладают положительным действием на характерные для СДВГ нарушения высших психических функций (управляющих функций, внимания, рабочей памяти) и нередко дают нежелательные явления. Препараты группы нейролептиков способствуют купированию тикозных гиперкинезов, но одновременно нередко снижают уровень бодрствования, что клинически проявляется сонливостью, вялостью, снижением работоспособности, замедлением темпа выполнения заданий. Это приводит к дополнительным затруднениям социальной адаптации детей.
Между тем эффективное лечение СДВГ сопровождается уменьшением частоты и тяжести проявлений тиков, поскольку пациенты достигают улучшения в когнитивной сфере, успехов в учебе и социальной вовлеченности, снижения стресса и проявлений тревоги. Следует отметить, что при назначении лекарственной терапии предпочтительнее применять монотерапию.
Значительным положительным действием в терапии как СДВГ, так и тиков обладают атомоксетина гидрохлорид, препараты ГАМКергического действия (гамма-амино-бета-фенилмасляной кислоты гидрохлорид и гопантеновая кислота) [3–6].
Заключение
Таким образом, определение тактики лечения СДВГ осуществляется индивидуально, с учетом степени выраженности основных симптомов СДВГ и наличия коморбидных, в частности тикозных, расстройств. При выборе средств фармакотерапии следует отдавать предпочтение тем препаратам, которые при назначении в виде монотерапии оказывают положительное действие как на основные проявления СДВГ, так и на сопутствующие нарушения. Лекарственная терапия должна быть достаточно продолжительной, поскольку улучшение состояния должно распространяться не только на основные симптомы СДВГ, но и на проявления коморбидных расстройств, а также на показатели качества жизни пациентов.



