Введение
Инсомния (бессонница) – самое часто встречающееся в популяции расстройство сна. Оно характеризуется наличием повторяющихся нарушений инициации, продолжительности, консолидации или качества сна, несмотря на наличие достаточного количества времени и условий для сна, возникающих и проявляющихся нарушениями дневной деятельности различного вида [1].
Согласно этому определению, можно выделить три основных свойства инсомнии:
- клиническими проявлениями ее могут быть любые нарушения процесса сна – его инициации, поддержания или завершения;
- чтобы предъявлять жалобы на нарушения сна, необходимо иметь возможность уделять сну достаточное количество времени;
- нарушения сна приводят к нарушению бодрствования, что выражается усталостью, нарушением внимания, сосредоточения или запоминания, социальной дисфункцией, расстройством настроения, раздражительностью, дневной сонливостью, снижением мотивации и инициативности, склонностью к ошибкам за рулем и на работе, обеспокоенностью состоянием своего сна.
Распространенность инсомнии может доходить до 45% в общей популяции, однако только для 6–15% людей нарушения сна становятся значимой проблемой. Среди пожилых людей хронической бессонницей страдают около 55% [2]. Несмотря на высокие цифры распространенности инсомнии, практика показывает, что диагноз этого расстройства в клинической практике ставится редко.
Инсомния в 1,5 раза чаще встречается у женщин, чем у мужчин.
У пожилых людей после 75 лет частота выявления этого состояния удваивается по сравнению с лицами среднего возраста. При наличии коморбидных расстройств, психических заболеваний или хронических болевых синдромов сон нарушается в 50–75% случаев [2]. Показано, что депрессия выявляется у 20% людей с нарушениями сна и только у 1% людей, этих нарушений не имеющих. Особенно сильная корреляция между расстройством сна и депрессией наблюдается в молодом возрасте и достигает 35% [3].
Инсомния также является независимым фактором риска развития тревожных расстройств, злоупотребления лекарственными препаратами, алкоголем и случаев суицида. Злоупотребление снотворными препаратами отмечается в 0,2% общей популяции. По данным одного из отечественных эпидемиологических исследований, это значение оценивается в 4,5%.
Помимо непосредственного участия инсомнии в развитии различных заболеваний это состояние значительно снижает качество жизни, увеличивает риск дорожно-транспортных происшествий и производственных травм [4].
Методы лечения хронической инсомнии подразделяются на лекарственные и нелекарственные. В качестве фармакотерапии применяют агонисты бензодиазепиновых рецепторов, антидепрессанты, антигистаминные средства, антагонисты орексиновых рецепторов. В некоторых случаях, в частности при сочетанной патологии или инсомнии, резистентной к лечению, используются седативные свойства антиконвульсантов и нейролептиков.
Более современными, чем бензодиазепины, гипнотиками, сравнимыми с ними по скорости наступления эффекта и лишенными таких недостатков, как длительный период полувыведения и побочные эффекты на следующий день, а также риск злоупотребления, формирования зависимости, синдрома отмены, являются небензодиазепиновые агонисты ГАМК-рецепторов, т.н. Z-препараты: зопиклон, золпидем и залеплон.
Нелекарственная терапия хронической инсомнии включает методы когнитивно-поведенческой терапии (КПТ), к которым относятся также психотерапия и релаксационные методики. КПТ является методом выбора в лечении хронической инсомнии по данным зарубежных руководств, поскольку в массе исследований доказана ее эффективность и безопасность. Показано, что эффективность этого метода лечения в долгосрочной перспективе превышает таковую для снотворных препаратов [5].
Приводим описание клинического случая пациентки с хронической инсомнией, когда оказалось успешным последовательное применение нелекарственного и лекарственного методов терапии.
Клинический случай
Больная А. 38 лет обратилась с жалобами на длительное засыпание (занимающее 3–4 часа); частые ночные пробуждения (8–10 эпизодов за ночь); длительное засыпание после ночных пробуждений; раннее пробуждение (в 6.00–6.30), после которого не может заснуть; ощущение общей слабости во второй половине дня; головную боль давящего характера в затылочной области; ухудшение памяти и внимания, которые связывают с нарушением сна.
Из анамнеза заболевания: вышеописанные проявления беспокоят с 2007 г. после значимого жизненного события (покупка квартиры). В 2010 г. принимала гидроксизин 25 мг на ночь в течение 4 месяцев с положительным эффектом в виде улучшения засыпания и увеличения продолжительности сна. В 2013 г. после рождения ребенка вновь возникли проблемы с засыпанием и поддержанием сна. Принимала тразодон 50 мг на ночь в течение года с положительным эффектом, после чего самостоятельно прекратила прием препарата. С ноября 2015 г. пациентка отметила ухудшение качества ночного сна, снижение концентрации внимания и постоянные головные боли давящего характера.
Из семейного анамнеза известно, что у отца больной также имеется инсомния с острым началом в сочетании с алкоголизмом. Со слов матери, нарушения сна у пациентки протекают «так же, как и у ее отца».
Из анамнеза жизни: раннее развитие без особенностей. Успеваемость в школе была хорошей. Закончила институт, получила специальность педагога. В настоящее время работает маркетологом. В браке не была. Живет вместе с матерью и 3-летним ребенком. Вредные привычки отрицает.
Перенесенные заболевания: детские инфекции (ветряная оспа). С детства отмечала эпизодические нарушения сна (трудности при засыпании вплоть до полного отсутствия ночного сна) накануне значимых событий.
Соматический статус: кожные покровы нормальной окраски. Дыхание везикулярное, хрипов нет. Тоны сердца нормальной звучности, ритмичные, артериальное давление – 110/70 мм рт.ст., частота сердечных сокращений – 72 уд/мин. Язык влажный. Живот мягкий, безболезненный, печень определяется по краю реберной дуги.
Неврологический статус: в сознании, контактна, ориентирована в месте и времени. При исследовании функции черепно-мозговых нервов нарушений не выявлено. Симптом Хвостека с двух сторон. Парезов нет. Карпорадиальный рефлекс и рефлексы с сухожилий бицепса, трицепса, коленные рефлексы симметричны, оживлены. Патологические рефлексы отсутствуют. Чувствительность не нарушена. Координаторные пробы выполняет удовлетворительно.
Сомнологический статус. Вечером ложится в постель в 22.00, встает в 6.30 в рабочие и выходные дни. Засыпание занимает 3–4 часа каждый вечер. Ночные пробуждения случаются 8–10 раз за ночь. После ночных пробуждений на засыпание уходит до 40 минут почти каждую ночь. Субъективная продолжительность сна около 4,5 часов. Днем не спит.
Данные опросников:
- индекс тяжести инсомнии (ИТИ): 24 балла – (норма <7) [7];
- Питтсбургский опросник качества сна (ПИКС): 16 баллов (норма <5) [8];
- шкала депрессии Бека: 10 баллов – легкая депрессия (норма <9) [9];
- опросник ситуативной тревожности Спилбергера: 49 баллов (норма<30) [10];
- опросник личностной тревожности Спилбергера: 48 баллов (норма<30) [10];
- индекс гигиены сна: 15 баллов [11];
- шкала дисфункциональных убеждений в отношении сна (ШДУС): 122 балла [12].
Полисомнографическое исследование. В условиях палаты стационара больной было проведено ночное полисомнографическое исследование (ПСГ) с регистрацией следующих показателей: 6 каналов электроэнцефалограммы в монополярных отведениях (Fp1A1, Fp2A2, C3A1, C4A2, O1A1, O2A2), 2 канала электроокулографии, 1 канал подбородочной электромиографии, 2 канала электромиографии передних большеберцовых мышц, 1 канал электрокардиографии, а также показателей дыхания во сне с записью ороназального потока воздуха, дыхательных движений грудной стенки, шума дыхания, уровня насыщения крови кислородом (сатурации) и положения тела в постели (без адаптационной ночи). Расшифровка производилась согласно рекомендациям Американской Академии медицины сна 2007 г. в модификации 2012 г. [5]. Результаты исследования представлены на рисунке.
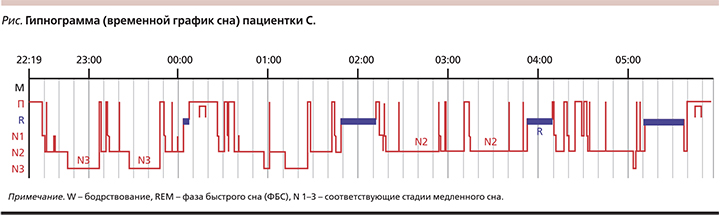
По данным ПСГ, время засыпания составило 21 минуту, общее время сна – 6,1 часа. Число пробуждений из сна – 31 и время бодрствования в период сна – 1,2 часа. Индекс эффективности сна – 82,3%. Латентный период 1-й стадии сна составил 21 минуту, 2-й – 24,0; 3-й – 112,5, а фазы быстрого сна (ФБС) – 70,5 минут. Продолжительность 1-й стадии сна составила 18,0 минут (4,9% от времени периода сна), 2-й – 224,0 (60,4%), 3-й – 14,5 (3,9%), ФБС – 114,5 (30,9%) минут. Индекс периодических движений конечностей – 0 эпиз./ч, индекс изолированных движений конечностей – 9,1 эпиз./ч. Во время исследования были зарегистрированы единичные эпизоды расстройств дыхания во сне (индекс дыхательных расстройств – 0,2 эпиз./ч при норме до 5 эпиз./ч) и связанные с ними эпизоды десатурации (индекс десатурации – 0,8 эпиз./ч).
По результатам ПСГ сделано следующее заключение: продолжительность ночного сна снижена. Его структура изменена за счет увеличения времени засыпания, числа пробуждений, времени бодрствования внутри сна, снижения представленности глубокого медленного сна и увеличения представленности ФБС. Клинически значимого числа эпизодов расстройств дыхания во сне и связанных с ними десатураций не выявлено. Нарушение движения во сне не зарегистрировано.
Диагноз: «Хроническая инсомния».
Лечение. Пациентка прошла два курса лечения: с применением структурированной образовательной методики с элементами КПТ и с приемом снотворного средства (зопиклон) в дозировке 7,5 мг за 30 минут до укладывания в течение двух недель.
КПТ осуществлялась в форме двух индивидуальных сессий продолжительностью 1 час 1 раз в неделю (всего имели место 2 сеанса). Методика включала опрос о проблемах сна больной, беседу о механизмах регуляции сна, причинах развития и хронификации инсомнии и распространенных стратегиях поведения при ней; обсуждение дневников сна, заполняемых пациентом; обсуждение методики ограничения времени нахождения в постели и установление индивидуального режима; обсуждение способов контроля внешней стимуляции; обсуждение правил гигиены сна; выдачу памятки, включающей упомянутые принципы; обсуждение релаксационных методик. В качестве релаксационной методики пациентам предоставлялась авторская обучающая запись «Сеанс релаксации и отдыха при бессоннице» А.А. Табидзе (Научный центр «Психотерапевтическая педагогика» Минобрнауки РФ). Аудиозапись представляет собой вариант обучения методам аутогенной тренировки, ее длительность составляет 32 минуты. Пациентам предлагалось ежедневное однократное прослушивание аудиозаписи в наушниках после укладывания в постель и выключения света.
Оценка эффективности лечения проводилась с помощью опросников (см. таблицу).
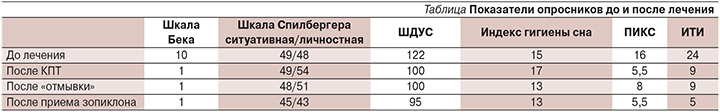
После курса КПТ было продемонстрировано улучшение показателей качества сна по результатам ИТИ, ПИКС и ШДУС. При этом положительный эффект терапии оставался после периода 2-недельной «отмывки» (прекращения нелекарственного воздействия). Несмотря на улучшение эмоционального состояния по шкале Спилбергера, фон тревожности оставался высоким.
На фоне последующей терапии зопиклоном наблюдалось более выраженное снижение симптомов инсомнии по результатам ИТИ и ПИКС по сравнению с КПТ. Лечение зопиклоном также сопровождалось снижением уровня тревоги по шкале Спилбергера.
Обсуждение
Представленный клинический случай служит иллюстрацией эффективности «двойного подхода» к лечению хронической инсомнии (методом КПТ и снотворным), подтвержденного данными клинического исследования и многочисленных опросников.
Методом выбора в лечении большинства форм инсомнии в настоящее время является КПТ. Преимуществом данного метода является его долговременная перспектива, которая объясняется ее влиянием на поддерживающие факторы и сопутствующие нарушения в эмоциональной сфере [13]. Тем не менее в данном клиническом случае эффективность КПТ после 2-недельного курса лечения оказалась недостаточной (не было достигнуто целевого значения ИТИ меньше 7 баллов), в связи с чем было принято решение о назначении современного снотворного препарата (зопиклона).
В данном случае был использован один из препаратов зопиклона, доступный в России, – Сомнол (Гриндекс АО, Латвия). Препарат зопиклон обладает селективным воздействием на α1-субъединицу ГАМКрецепторного комплекса. Период полувыведения Сомнола составляет около 5 часов, в данном случае это было важно, поскольку пациентка страдала трудностями не только засыпания вечером, но и после ночных пробуждений, а также имела место проблема раннего утреннего пробуждения. Относительно (по сравнению с другими препаратами Z-группы) длительный период полувыведения Сомнола позволил обеспечить снотворный эффект в течение всего времени ночного сна. Кроме этого из всех Z-препаратов именно у зопиклона наблюдается достаточно высокий уровень агонизма с другими компонентами ГАМКергического комплекса – α-2,3 и, возможно, пятью субъединицами, отвечающими за анксиолитическое действие лигандов этого рецептора [14]. В данном случае это позволило добиться снижения уровня тревоги, чего не было достигнуто на фоне КПТ. Таким образом, в результате сочетанного (нелекарственного и лекарственного) лечения у данной пациентки с хронической инсомнией удалось добиться улучшения показателей сна до нормальных значений, т.е. ремиссии, и при этом достигнуть заметного уменьшения выраженности сопутствующих проявлений тревоги и депрессии.



