Кость на треть состоит из органического матрикса, представленного на 90% коллагеном I типа, а также неколлагеновыми структурными белками и α2HS-гликопротеинами и на две трети – из неорганического матрикса: кристаллов гидроксиапатита Ca10(PO4)6(OH)2. Кальций является основным макро-элементом в человеческом организме, при этом более 99% его локализуется в скелете в составе гидроксиапатита, а оставшиеся менее 1% содержатся в других тканях и внеклеточной жидкости. Кальций не синтезируется в организме, а поступает при потреблении продуктов питания. Основным источником его являются молочные продукты, в которых он присутствует в максимальных количествах и в форме, наиболее приемлемой для транспорта и всасывания в кишечнике. Кальций выводится через кишечник, почки и кожу, что требует постоянного возмещения его потерь. Если этого не происходит, развивается гипокальциемия, которая запускает повышенную продукцию паратгормона с последующим усилением костной резорбции и снижением минеральной плотности кости (МПК).
Адекватный прием кальция – один из многих факторов, которые требуются для набора костной массы с достижением пика, а также поддержания ее в течение жизни. Диета, содержащая недостаточное количество этого макроэлемента, особенно в детском возрасте, может приводить к формированию низкой МПК, что в свою очередь повышает риск развития остеопороза в пожилом возрасте. В период отрочества потребление кальция должно составлять не менее 400 мг/сут [1]. Пик костной массы достигается к 25–30 годам, после чего костный обмен как у женщин, так и у мужчин стабилизируется, и это равновесие сохраняется до 45–50 лет у первых и до 55–60 лет у вторых [2].
У женщин потребность в кальции увеличивается во время беременности и лактации. Плод аккумулирует примерно 30 г кальция из материнского скелета, большая часть его откладывается в скелете зародыша в третьем триместре беременности. Во время лактации 160–300 мг кальция ежедневно выводится из организма матери с молоком. Проспективные наблюдения за здоровыми беременными и кормящими женщинами показали, что во время беременности и лактации масса кости быстро снижается, а после прекращения кормления грудью достаточно быстро восстанавливается [3–5].
Несколько исследований, проведенных в России, продемонстрировали недостаточное потребление населением нашей страны кальция с продуктами питания. Так, по результатам работы, проведенной Институтом питания РАМН, среднее потребление кальция среди лиц в возрасте 18 лет и старше составляло 510–560 мг/сут. Наиболее низким оно было среди женщин в возрасте от 18 до 30 лет, а самым высоким – у мужчин от 45 до 55 лет. Кроме того, было обнаружено, что потребление кальция среди мужчин достоверно выше, чем у женщин, во всех возрастных группах. Жители Южного, Приволжского и Сибирского федеральных округов получали с продуктами питания достоверно меньше кальция (519±374, 515±321, 532±381 мг/сут соответственно) по сравнению с таковым в Центральном и Северо-Западном округах (555±363 и 558±378 мг/сут соответственно) [6].
Исследование, проведенное в рамках широкомасштабной программы «Остеоскрининг Россия» среди населения 6 регионов, показало, что среднее потребление кальция женщинами составляло 683 мг, мужчинами – 635 мг в день. В большинстве случаев оно было на уровне ≤50% суточной потребности, а необходимое по возрасту количество кальция получали лишь 9% женщин и 6% мужчин [7].
Аналогичные данные были получены при анкетировании медицинских работников в возрасте от 20 до 72 лет в 16 регионах России. Среднее потребление кальция составило 529 мг в день, 90% анкетированных лиц имели выраженный дефицит в потреблении кальция с продуктами питания [8].
Дефицит потребления кальция отмечается и в других странах мира. Например, в Соединенных Штатах более 50% женщин в возрасте 51–70 лет, а также мужчин и женщин в возра-сте старше 70 лет получали недостаточное количество кальция с пищей, причем женщины потребляли кальция меньше, чем мужчины [9]. Среди жителей 15 стран Европы потребление кальция с пищей в среднем составляла 869 мг/сут, причем самым низким оно было у женщин в странах Центральной и Восточной Европы. Из 8033 обследованных лиц 5813 дополнительно получали различные препараты, содержащие кальций, но только у 73% из них комбинация этих добавок с пищей позволила обеспечить его поступление, соответствующее рекомендованным нормам [10].
В 2017 г. представлен систематический обзор по потреблению кальция в мире. Наименьшее среднее его потребление зафиксировано у жителей Нигерии (288 мг/сут), а наибольшее – в Нидерландах (1151 мг/сут). При этом была отмечена тенденция более высокого потребления кальция среди мужчин, а в трех странах его потребление городскими жителями было выше, чем проживавшими в сельской местности [11].
Адекватное потребление кальция с пищей способствует поддержанию МПК, снижению риска переломов бедра, особенно в пожилом возрасте, а также усиливает антирезорбтивный эффект эстрогенов на костную ткань, являясь важным компонентом профилактики и лечения остеопороза. В то же время в нескольких мета-анализах не были подтверждены данные о снижении риска переломов при потреблении кальция только с продуктами питания [12–15].
Многие факторы влияют на всасывание кальция в кишечнике, включая возраст, уровень витамина D в крови, генотип рецептора витамина D, время года и состав пищи. Пищевые волокна и оксалаты (соли и эфиры щавелевой кислоты) снижают абсорбцию кальция, а белки (ароматические аминокислоты) и глюкоза, наоборот, увеличивают ее. Кофеин и поваренная соль увеличивают экскрецию кальция с мочой, как и высокое потребление белка вследствие увеличенной кишечной абсорбции [1].
Кальций играет важную роль в сохранении костной массы у взрослых людей, тем не менее у женщин в первые 5 лет постменопаузы он не предохраняет от ее быстрой потери. В то же время женщины, получавшие менее 400 мг/сут кальция с продуктами питания, имели бόльшую пользу от дополнительного приема 500 мг кальция в виде фармакологических добавок, чем лица с более высоким потреблением пищевого кальция [1].
Кроме того, достаточное потребление кальция с пищей снижает риск камнеобразования в почках, возможно, за счет связывания кальция с оксалатами, которое происходит в кишечнике, а это в свою очередь приводит к снижению их абсорбции в кишечнике и уменьшению экскреции с мочой.
В 2013 г. были представлены данные трех проспективных когортных исследований, проведенных в США, с общим числом участников более 226 тыс. человек, в которых каждые 4 года оценивались потребление кальция с продуктами питания и в виде добавок и частота возникновения камней в почках. Продолжительность наблюдения в двух исследованиях составила 20 лет, в одном – 16 лет. Всего было задокументировано 5270 случаев возникновения манифестной мочекаменной болезни. Было обнаружено, что лица с более высоким потреблением кальция (как из молочных, так и других продуктов) имели более низкий риск развития камней в почках во всех трех независимых когортах. Риск возникновения мочекаменной болезни не изменялся в зависимости от уровня потребления витамина D и оксалатов [16].
Увеличение потребления кальция является основным подходом к профилактике костных потерь, и, когда адекватное его поступление с пищей не может быть достигнуто за счет продуктов питания, должны использоваться добавки кальция в виде фармакологических препаратов [17]. Максимально допустимая суточная доза кальция составляет 2500 мг в общей сложности за счет продуктов питания и фармакологических добавок, она не приводила к нежелательным явлениям и поэтому в настоящее время не требует пересмотра в сторону уменьшения [18]. Рекомендуемые нормы адекватного приема кальция с пищей представлены в таблице.

Для нормального всасывания кальция в кишечнике необходим достаточный уровень витамина D в крови, а гиповитаминоз D ассоциируется не только с отрицательным кальциевым балансом и снижением минерализации костной ткани, но и с мышечной слабостью, приводящей к высокому риску падений, которые могут вести к возникновению переломов, особенно у лиц, страдающих остеопорозом. Клинические особенности миопатии при дефиците витамина D включают походку вразвалочку (т.н. утиная походка) и равномерное уменьшение массы или атрофию мышц с сохранением чувствительности и глубоких сухожильных рефлексов, хотя она может и не иметь каких-либо специфических проявлений. Биопсия мышц у людей с выраженным дефицитом витамина D показала наличие атрофии преимущественно мышечных волокон II типа, которые относятся к волокнам быстрой реакции и первыми активируются при необходимости предотвращения падения. Этот факт объясняет склонность к падениям пожилых людей с недостаточностью витамина D. Гистологическая картина мышц у таких пациентов также показывает увеличение межволоконных пространств, жировую инфильтрацию, фиброз и накопление гранул гликогена [20].
Дефицит витамина D обычно является результатом недостаточной инсоляции, т.к. он образуется в коже под действием ультрафиолетовых лучей. Кроме того, причиной дефицита может стать низкая биодоступность витамина из пищи у больных с синдромом мальабсорбции или ожирением. В литературе описано несколько механизмов, посредством которых избыточное количество жировой ткани может способствовать снижению концентрации циркулирующего в крови витамина: малоактивный образ жизни больных ожирением, что приводит к уменьшению времени инсоляции и снижению образования холекальциферола в коже; депонирование метаболита 25(ОН)D в жировой ткани и увеличение его катаболизма с образованием неактивной формы – 24,25(ОН)2D. Еще одна возможная причина дефицита – снижение синтеза активных метаболитов витамина D при печеночной недостаточности и таких заболеваниях и состояниях, как хроническая болезнь почек, рахит, онкогенная остеомаляция, Х-сцепленная гипофосфатемия, аутосомно-доминантная гипофосфатемия [21]. Беременность и лактация также могут сопровождаться дефицитом витамина D. Была определена корреляция между дефицитом витамина D у матери и развитием определенных последствий у потомства [22, 23]. В большинстве случаев у беременных женщин выявляются сниженные концентрации 25(ОН)D, свидетельствующие о недостаточности или дефиците витамина D. Иногда низкий уровень 25(OH)D у беременных выявлялся, несмотря на дополнительный пероральный прием витамина D [24].
Гиповитаминоз и дефицит витамина D широко распространены в мире. Наибольшая распространенность недостаточности витамина D установлена у женщин, проживающих в странах Среднего Востока (81%), Азии (71,4%) и в Австралии (60,3%). В странах Европы этот показатель составил 57,7%, а в Латинской Америке – 53,4%. Считается, что географическая широта проживания служит важным фактором, определяющим интенсивность ультрафиолетового излучения. Так, у лиц, живущих выше 37° северной и ниже 37° южной широты, как минимум на протяжении четырех месяцев в течение года не происходит синтеза холекальциферола в коже [25]. Показано, что у лиц европеоидной расы при удалении на каждый градус широты севернее или южнее от экватора уровень 25(ОН)D в крови снижается на 0,69 нмоль/л [26]. Таким образом, географическое расположение всей территории РФ служит предпосылкой для высокой распространенности дефицита витамина D. Исследование, проведенное в Москве, показало, что только 3,2% женщин в постменопаузе имели нормальные показатели витамина D в крови, а у 70,3% присутствовал его дефицит (<20 нг/мл, или 50 нмоль/л). Кроме того, авторы продемонстрировали сезонные колебания этого показателя [27]. Однако в работе, проведенной в Северо-Западном регионе РФ, установлено, что у лиц в возрасте 18–70 лет концентрация витамина D не зависела от времени года, а гиповитаминоз и дефицит были обнаружены у 82% обследованных [28].
Систематические обзоры и мета-анализы подтверждают факт ассоциации дефицита витамина D с повышением риска остеопороза, остеопоротических переломов, падений, мышечной слабости, общей и сердечно-сосудистой смертности и низкой физической активностью людей старшего возраста. Так, выраженное снижение уровня витамина D повышает относительный риск переломов бедра в 2,1 раза с поправкой на возраст и массу тела [29], а у пожилых женщин в постменопаузе при снижении концентрации витамина 25(OH)D ≤20 нг/мл увеличивались потери костной массы [21]. Применение витамина D для снижения риска падений у лиц старшего возраста является обоснованным методом профилактики, причем достигнутый эффект более значим для пациентов с диагностированным дефицитом витамина D.
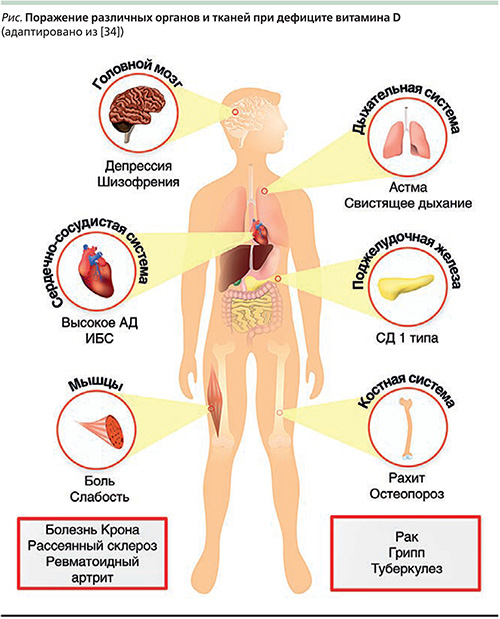
В настоящее время во всем мире витамину D и кальцию уделяется большое внимание как с точки зрения их роли в развитии, так и в плане профилактики многих заболеваний и патологических состояний, рассматривается значение их внескелетных эффектов (см. рисунок).
В рекомендациях Российской ассоциации по остеопорозу представлены дозы нативного витамина D для профилактического назначения в различных возрастных группах населения [19]. Для обеспечения здоровья костной и мышечной тканей людям в возрасте от 19 до 65 лет, проживающим на территории России, рекомендуется профилактический прием препаратов витамина D (колекальциферола) в сезон низкой инсоляции (октябрь–апрель). В возрасте 19–50 лет доза витамина D составляет 600 МЕ, старше 50 лет – 800–1000 МЕ/сут. Лицам с более высокой массой тела, низким уровнем инсоляции или отсутствием воздействия солнца (например, если кожа полностью покрыта одеждой; если люди не выходят из дома, или их передвижения в течение длительного времени ограничены помещениями), а также людям с более темным цветом кожи (например, выходцам из Средней Азии, проживающим в северных широтах России) может понадобиться не сезонное, а круглогодичное назначение витамина D.
С целью коррекции недостаточности/дефицита витамина D люди в возрасте 65 лет и старше должны принимать добавки витамина D постоянно вне зависимости от времени года. Рекомендуемая доза составляет для них 800–1000 МЕ/сут, для у лиц с ожирением суточная доза может достигать 4000–6000 МЕ.
На протяжении беременности и периода лактации необходимо контролировать уровень 25(OH)D в сыворотке крови. При выявлении дефицита витамина D (уровень ниже 20 нг/мл) рекомендуется применение витамина D в дозе 2000 МЕ с последующим лабораторным контролем через 12 недель. При достижении целевого уровня 30 нг/мл рекомендуется длительный прием профилактической дозы колекальциферола 1000 МЕ.
Для профилактики дефицита витамина D у пациентов групп риска (перенесшие рахит, остеомаляцию; с остеопорозом, хроническими заболеваниями почек, печеночной недостаточностью, синдромом мальабсорбции, гиперпаратиреозом; принимающие противосудорожные, противогрибковые препараты, глюкокортикоиды, средства лечения ВИЧ, холестирамин) рекомендуемая доза витамина D составляет не менее 800–1000 МЕ/сут круглогодично.
Добавки нативного витамина D и кальция должны обязательно сопровождать лечение остеопороза любым средством патогенетического действия независимо от концентрации 25(ОН)D. Уровень витамина D в сыворотке крови при этом не имеет значения – препараты витамина D и кальция назначаются всем пациентам, при этом доза холекальциферола составляет 800–2000 МЕ, а кальция (из продуктов питания и фармакологических препаратов) – 1200 мг. Выбор дозы определяется клинической ситуацией.
Длительное применение витамина D в виде монотерапии или в сочетании с кальцием при адекватной приверженности пациента лечению приводит к снижению риска падений и периферических (невертебральных) переломов, включая таковой проксимального отдела бедра. Кроме того, Кокрановский систематический обзор, выполненный на основании анализа 159 рандомизированных клинических исследований, продемонстрировал, что регулярный прием витамина D снижал смертность среди людей старшего возраста, проживавших как в своих домах, так и в социальных учреждениях [30].
В 2017 г. вышел консенсус экспертов Европейского общества клинических и экономических аспектов остеопороза, остеоартрита и мышечно-скелетных заболеваний (European Society for Clinical and Economic Aspects of Osteoporosis, Osteoarthritis and Musculoskeletal Diseases [ESCEO]) и Международного фонда по остеопорозу (International Foundation for Osteoporosis [IOF]), в котором на основании имеющихся доказательств рекомендуется лицам с высоким риском низкого потребления кальция и недостаточности витамина D, а также тем, кто получает лечение по поводу остеопороза, принимать препараты кальция в сочетании с витамином D [31].
В случае необходимости приема и витамина D, и кальция следует использовать комбинированные препараты для улучшения приверженности терапии. Сегодня для профилактики и лечения остеопороза (в составе комплексной терапии) широко применяются комбинированные препараты нативного витамина D и кальция, различающиеся как по дозам колекальциферола и кальция, так и по содержащейся в них соли кальция.
В связи с тем что в настоящее время пересмотрены рекомендуемые дозы кальция (в сторону уменьшения) и витамина D (в сторону увеличения), появился новый комбинированный препарат Натемилле (Италфармако С.п.А., Италия), который представляет собой диспергируемые в полости рта таблетки, что не требует запивать их водой, содержащие 1,5 г кальция карбоната, эквивалентного 600 мг элементарного кальция, и 1000 МЕ колекальциферола для приема один раз в сутки. Данная лекарственная форма существенно повышает усвояемость кальция. Микрокристаллические таблетки Натемилле, диспергируемые в ротовой полости за счет длительного контакта со слюной, способствуют более быстрому и эффективному ее насыщению лекарственным средством, что повышает качество его абсорбции и ускоряет поступление в системный кровоток [32].
Поскольку среднее потребление кальция с продуктами питания в России составляет чуть более 600 мг, применение данного препарата позволит большинству людей достичь рекомендованной ежедневной нормы его приема на фоне достаточной дозы нативного витамина D. Кроме того, в существующих клинических рекомендациях указано, что для лучшего усвоения однократная доза кальция не должна превышать 600 мг, что и обес-печивается при приеме нового препарата Натемилле.
Проведенное ранее исследование показало, что прием кальция и витамина D в виде комбинированного препарата 1 раз в день предпочитают большее число пациентов, чем двукратный прием [33].
Российская ассоциация по остео-порозу рекомендует перед началом терапии этого заболевания назначать пациентам, которые не принимали добавок витамина D или у которых невозможно определить его уровень в крови, умеренную нагрузочную дозу нативного витамина D 50 000 МЕ однократно [19]. После этого больной переходит на обычную поддерживающую дозу. Препаратом выбора может служить Натемилле, 1 таблетка в день. Более физиологично принимать данную таблетку вечером.
Таким образом, кальций и витамин D являются важным компонентом терапии для поддержания здоровья костей, что доказано многочисленными исследованиями, а их применение убедительно продемонстрировало эффективность в отношении снижения риска переломов, падений, а также смертности у пожилых людей. Повсеместный дефицит потребления кальция с продуктами питания и широкое распространение недостаточности витамина D диктуют необходимость их дополнительного приема в виде фармакологических препаратов и более молодыми лицами в качестве профилактического мероприятия.



