Обоснование
В настоящее время миокардит является одной из наименее изученных нозологических форм, задачей с большим числом нерешенных вопросов. Полиморфизм клинической презентации, риски инвазивных исследований, необходимых для подтверждения диагноза, потребность в проведении дорогостоящих современных визуализирующих методов, а также отсутствие достаточной доказательной базы лечения миокардита при верифицированном диагнозе – все это определяет трудности ведения пациентов с миокардитом.
В настоящее время под миокардитом понимается воспалительное заболевание миокарда, определяемое по установленным гистологическим, иммунологическим и иммуногистохимическим критериям [1]. Однако принципы верификации данного диагноза, обозначение эндомиокардиальной биопсии как «золотого» стандарта диагностики миокардита сформулированы до периода широкого использования современных визуализирующих методик. Рекомендации по ведению пациентов основаны преимущественно на консолидированном мнении экспертов [1]. Отсутствует единая классификация миокардитов. Все эти нерешенные вопросы делают актуальным обобщение современного клинического опыта ведения пациентов, индивидуального подхода к каждому больному. В настоящей статье представлен клинический случай острого очагового миокардита с инфарктоподобным клиническим вариантом течения у молодого пациента.
Клинический случай
Пациент Ш. 25 лет в январе 2018 г. был госпитализирован в Городскую многопрофильную больницу № 2 Санкт-Петербурга с жалобами на боли за грудиной сжимающего характера длительностью около 1,5 часа. Боли купировались самостоятельно на догоспитальном этапе. При поступлении диагноз направления: острый коронарный синдром с подъемом сегмента ST. Анамнез заболевания: с конца ноября до начала декабря 2017 г. пациент перенес острое респираторное заболевание. Принимал противовирусные, антибактериальные препараты с положительным эффектом. До 25.01.2018 чувствовал себя удовлетворительно. Ухудшение самочувствия отметил в ночь с 25.01.2018 на 26.01.2018, когда появился озноб, повышение температуры до 38,5°С без катаральных явлений. По рекомендации участкового врача на следующий день начал принимать тамифлю, парацетамол. Температура тела нормализовалась, к вечеру 26.01.2018 самочувствие было удовлетворительным. 28.01.2018 с утра в покое появились боли за грудиной сжимающего характера, длительностью около 1,5 часа, купировались самостоятельно. Вечером 28.01.2018 около 22 часов боли вышеописанного характера повторились, в связи с чем вызвал скорую медицинскую помощь. Боли купировались самостоятельно до приезда бригады скорой помощи. На электрокардиограмме (ЭКГ) от 28.01.2018 зарегистрирован подъем сегмента ST до 2 мм в II, III, AVF-отведениях. Пациент госпитализирован в кардиологическое отделение интенсивной терапии Городской многопрофильной больницы № 2.
В анамнезе жизни: в 2009 г. травматическая ампутация фаланг II–IV пальцев правой кисти, в детстве частые ангины. Эпидемиологический анамнез без особенностей. Аллергологический анамнез не отягощен. Наследственный анамнез: указание на перенесенный миокардит у матери. Вредные привычки: курит электронные сигареты, алкоголь употребляет умеренно. Объективный осмотр при поступлении: состояние удовлетворительное, сознание ясное, кожные покровы обычного цвета, нормальной влажности, периферических отеков нет. Пульс – 60 уд/мин, ритмичный, удовлетворительного наполнения и напряжения, симметричный. Артериальное давление – 120/80 мм рт.ст. Верхушечный толчок не пальпируется. Границы относительной и абсолютной сердечной тупости сердца не увеличены. Тоны сердца звучные, ритмичные, шумов нет. Грудная клетка не деформирована, при пальпации безболезненна. Частота дыхания – 14 в минуту. При сравнительной перкуссии легких: звук ясный легочный, дыхание жесткое, хрипов нет. Язык влажный, зев чистый. Живот при пальпации мягкий, безболезненный. Печень при пальпации безболезненная, не выступает из-под края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Поколачивание по пояснице безболезненное. Физиологические отправления без особенностей.
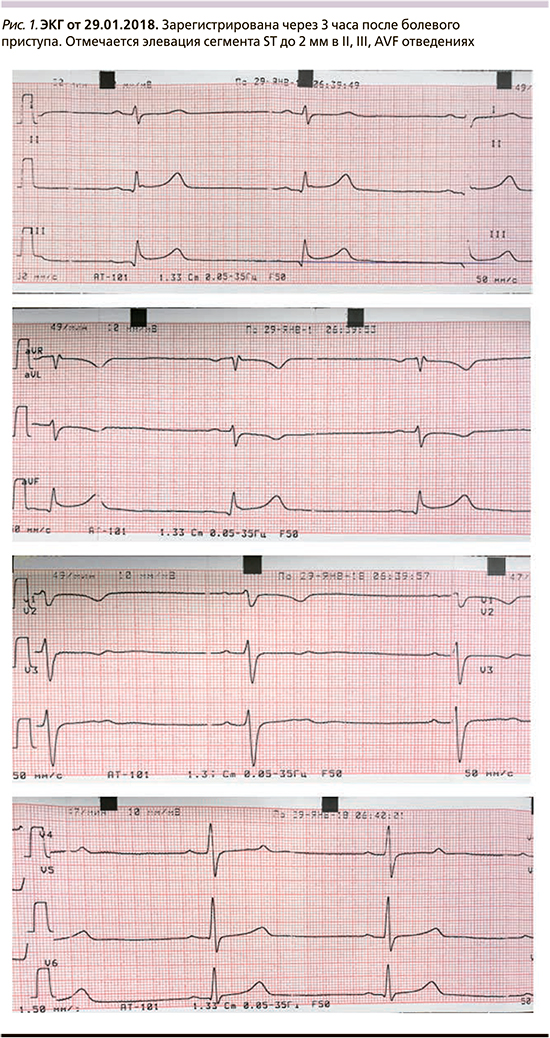
При поступлении 29.01.2018. на ЭКГ зарегистрированы очаговые изменения в области нижне-боковой стенки левого желудочка (ЛЖ) в виде элевации сегмента ST до 2 мм в II, III, AVF (рис. 1), а также отмечено повышение уровней высокочувствительного тропонина I до 6944 пг/мл (референтные значения 0–26,0 пг/мл), С-реактивного белка – до 4,05 мг/дл (референтные значения – 0–0,5 мг/дл). В отделении неотложной кардиологии 29.01.2018 развился повторный эпизод сжимающих болей за грудной длительностью около 30 минут, купирован введением нестероидных противовоспалительных средств. С учетом болевого синдрома, признаков повреждения миокарда 29.01.18. выполнена коронароангиография, при которой не выявлено стенотических изменений коронарных артерий.
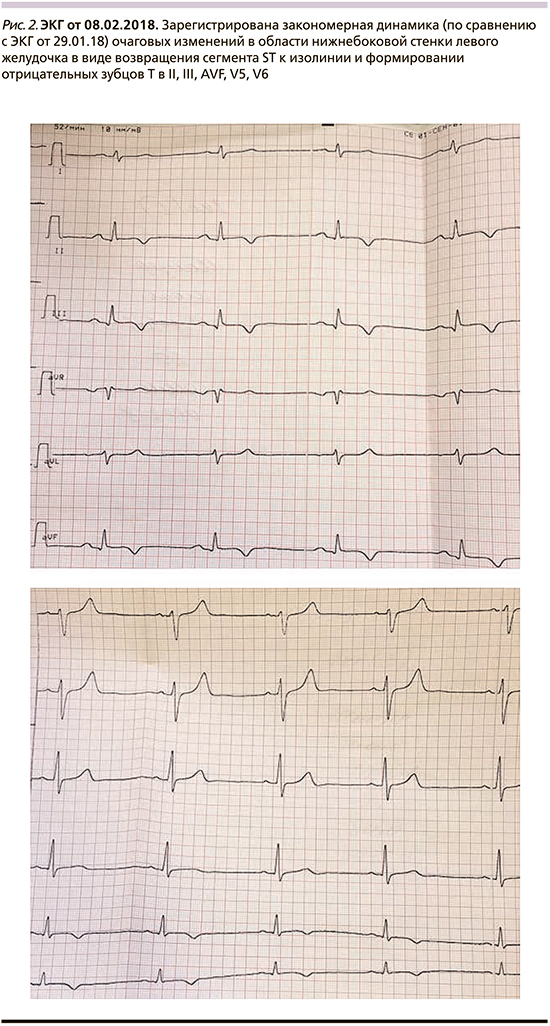
По данным ЭхоКГ от 29.01.2018: размеры полостей сердца в пределах нормальных значений, локальная и глобальная сократимость левого желудочка не нарушена, фракция выброса (ФВ) – 62%. На основании полученных данных состояние было расценено как инфаркт миокарда 2-го типа в области нижнебоковой стенки ЛЖ, обосновано проведение дифференциальной диагностики с острым миокардитом. В дальнейшем на ЭКГ зарегистрирована закономерная динамика очаговых изменений в области нижнебоковой стенки ЛЖ в виде элевации сегмента ST во II, III, AVF-отведениях с последующим возвратом ST к изолинии и формированием отрицательных зубцов Т в II, III, AVF, V5, V6. (рис. 1, 2). Показатели высокочувствительного тропонинового теста были достоверно повышены и свидетельствовали о развитии некроза миокарда. При поступлении 28.01.2019 тропонин I – 6944 пг/мл (референтные значения 0–26,0 пг/мл), максимальное повышение 30.01.2018 до 9658 пг/мл с последующим закономерным снижением и нормализацией показателей к 8-му дню заболевания. Показатели клинического анализа крови были в норме (отсутствовал лейкоцитоз, ускорение СОЭ). Отмечено повышение уровня С-реактивного белка при поступлении 29.01.2018 до 4,05 мг/дл (референтные значения – 0–0,5 мг/дл) и нормализация его значения 13.02.2018. (0,12 мг/дл). Холтеровское мониторирование ЭКГ от 09.02.2018: ритм синусовый, средняя частота сердечных сокращений (ЧСС) – 56 уд/мин. Минимальная ЧСС – 40 уд/мин, максимальная частота – 99 уд/мин. Четыре одиночные политопные предсердные экстрасистолы, одиночная желудочковая экстра-систола. Диагностически значимого ишемического смещения сегмента ST нет. Выполнена ЭхоКГ при поступлении 29.01.2018 и в динамике 12.02.2018: показатели в пределах нормальных значений, миокард не изменен. Клапанный аппарат без патологических изменений. Зон нарушений локальной миокарда сократимости нет. Глобальная сократимость миокарда в норме (ФВ – 62%). Таким образом, по данным проведенного обследования, имелись убедительные доказательства развития некроза миокарда в отсутствие стенозирующих изменений коронарных артерий. С целью дифференциальной диагностики ишемического и воспалительного генеза поражения миокарда 11.02.2018 проведена магнитно-резонансная томография (МРТ) сердца. При МРТ сердца, выполненной в режимах cine, T1, fs, psir, после контрастирования на выдохе выявлен очаговый отек субэпикардиального миокарда базально-срединных сегментов нижней и задней стенок и срединного сегмента боковой стенки ЛЖ с локальной гиперемией миокарда задней стенки. При контрастировании определялись участки изменений структуры миокарда, соответствовавшие по локализации и размерам зонам отека (воспалительные изменения миокарда, степень фиброза минимальна). Признаков ишемического повреждения миокарда не выявлено. Заключение: острый миокардит задней, нижней и боковой стенок ЛЖ без нарушения сократительной функции и дилатации полости ЛЖ. Признаков ишемического повреждения миокарда нет (рис. 3). При обследовании по данным биохимического анализа крови зарегистрировано нарастание значений печеночных трансаминаз к концу первой недели заболевания: аланинаминотрансфераза (АЛТ) до 564 ЕД/л (референсные значения – 0–55 ЕД/л), аспартатаминотрансфераза (АСТ) – до 216 ЕД/л (референсные значения – 5–34 ЕД/л). В динамике отмечено их снижение. Другие показатели печеночных функций не отклонялись от референсных значений. Результаты вирусологического исследования на наличие гепатитов В, С были отрицательными. При ультразвуковом исследовании печени 05.02.2018 выявлены гепатомегалия, косвенные признаки дискинезии желчевыводящих путей. Выполнена фиброгастродуоденоскопия, при которой обнаружен поверхностный гастродуоденит, дуоденогастральный рефлюкс.
По нашему мнению, цитолитический синдром мог быть обусловлен токсическим действием лекарственных препаратов (в первую очередь статинов), а также иметь аутоиммунный генез. С учетом быстрой нормализации уровней АЛТ, АСТ на фоне отмены статинов, отсутствия других признаков нарушения печеночных функций наиболее вероятным представляется диагноз лекарственного гепатита. Для исключения аутоиммунного поражения печени пациенту рекомендовано проведение скрининга аутоиммунных болезней печени. Однако данное исследование выполнено не было.

Первоначально пациент получал лечение в соответствии с рекомендациями по ведению пациентов с острым коронарным синдромом, но развитие гипотонии на фоне приема β-адреноблокаторов, ингибиторов ангиотензинпревращающего фермента потребовало отмены данных препаратов. Появление цитолитического синдрома обусловило отмену статинов и назначение гепатопротектров (Гепа-Мерц). После получения результатов МРТ сердца антиагреганты также были отменены. При выписке пациенту рекомендовано ограничение физических нагрузок в течение 6 месяцев, продолжение приема гепатопротекторов под контролем биохимического анализа крови. Пациент приходил на амбулаторную консультацию через 3 месяца. Самочувствие оставалось удовлетворительным, признаков сердечной недостаточности не было. Пациент соблюдал ограничения физических нагрузок (только бытовые, без спортивных занятий). На ЭКГ зарегистрирована полная нормализация процессов реполяризации, результаты ЭхоКГ и холтеровского мониторирования ЭКГ были в пределах нормы. По данным биохимического анализа крови достигнута нормализация АЛТ, АСТ.
Обсуждение
В данном клиническом случае сочетание клинических данных (инфарктоподобный болевой синдром) и результатов обследования (коронароангиография, тропонин I, МРТ сердца, С-реактивный белок, ЭКГ) позволило диагностировать острый очаговый миокардит. Клинически жалобы больного полностью соответствовали ангинозному характеру. Однако подобная клиническая картина при миокардите известна и описана в литературе [1–3]. С учетом клинической картины и высокого уровня тропонина I дифференциальная диагностика проводилась между инфарктом миокарда 2-го типа и миокардитом, т.к. известно, что отсутствие обструктивного поражения коронарных артерий не противоречит диагнозу «инфаркт миокарда» [4]. «Золотым» стандартом диагностики миокардита на сегодняшний день остается эндомиокардиальная биопсия. Однако ее проведение рекомендуется в случаях тяжелого клинического течения заболевания, при наличии дилатации полостей сердца, признаков сердечной недостаточности, тяжелых нарушений ритма и проводимости, а также при подозрении на специфический миокардит (гигантоклеточный, эозинофильный, саркоидоз) [1]. В то же время накопленный опыт выполнения МРТ сердца свидетельствует о высокой достоверности результатов данного метода, особенно в диагностике острых миокардитов [5]. Данный метод позволил провести дифференциальную диагностику между воспалительным генезом поражения миокарда и ишемическим. В нашем случае имело место доброкачественное течение заболевания, а сочетание клинического и инструментальных диагностических критериев (ЭКГ, тропониновый тест, МРТ) в отсутствие изменений коронарных артерий по данным коронароангиографии делало достоверным диагноз миокардита. Об этиологии миокардита мы можем судить только предположительно. Наиболее вероятным генезом с учетом доброкачественного течения и анамнестической связи с острым респираторным заболеванием является вирусный. Однако в настоящее время нет убедительных доказательств эффективности противовирусной терапии при миокардите [1]. Нестероидные противовоспалительные средства не показаны при миокардите и приводят к росту смертности [1]. Основным методом лечения в данном случае стало не назначение лекарственных препаратов, но коррекция образа жизни, ограничение физических нагрузок.
Заключение
Представленная история болезни демонстрирует, что внимательный клинический подход с использованием современных методов исследования служит необходимой базой для определения правильной тактики ведения пациента даже в эру рандомизированных исследований и клинических рекомендаций.
Информированное согласие пациента отсутствует.



