Хроническая обструктивная болезнь легких (ХОБЛ) остается ведущей причиной заболеваемости и смертности среди населения всех стран мира с тенденцией к росту числа больных и фатальных исходов в ближайшие десятилетия [1]. По данным Всемирной организации здравоохранения (ВОЗ), ХОБЛ в настоящее время страдают более 210 млн человек. Согласно результатам эпидемиологических исследований, ее распространенность варьируется от 4 до 20 % взрослого населения в разных странах [1–3]. В структуре общей смертности среди лиц старше 45 лет ХОБЛ занимает 4-е место, уступая только сердечно-сосудистым, церебро-васкулярным заболеваниям и пневмонии, ежегодно становясь причиной смерти более 2,75 млн человек [4]. Кроме всего прочего, эксперты ВОЗ прогнозируют, что к 2020 г. общемировая распространенность ХОБЛ переместится с 12-го на 5-е место, а смертность от нее к 2030 г. удвоится [5]. Между тем официальная статистика Министерства здравоохранения РФ учитывает порядка 2,4 млн больных ХОБЛ, однако данные выборочных эпидемиологических исследований позволяют предположить, что их число может достигать 16 млн [2].
Известно, что пациенты с ХОБЛ переносят от одного до четырех и более обострений заболевания в течение года и именно частота обострений служит одним из наиболее важных факторов, определяющих качество жизни больных ХОБЛ, темпы прогрессирования заболевания и экономические потери [6, 7].
Под обострением ХОБЛ принято понимать ухудшение состояния пациента, возникающее остро, сопровождающееся усилением кашля, увеличением объема отделяемой мокроты и/или изменением ее цвета, появлением/нарастанием одышки, которое выходит за рамки ежедневных колебаний и является основанием для модификации терапии.
Этиология обострений ХОБЛ
Выделяют обострения инфекционной и неинфекционной природы, имеющие неодинаковый прогноз и требующие различной терапевтической тактики. В числе неинфекционных факторов обострения ХОБЛ стоит отметить пренебрежение врачебными предписаниями (низкая приверженность пациентов к лечению). В ряде случаев обострение вызывают нахождение в районах с загрязнением воздуха (промышленные объекты, задымление и пр.), декомпенсация сопутствующих заболеваний внутренних органов, ятрогении (неадекватное использование седативных препаратов, β-адреноблокаторов), травмы грудной клетки. Однако подавляющее большинство обострений ХОБЛ (75–80 %) имеют инфекционную природу. К доминирующим микроорганизмам при бактериологическом исследовании образцов мокроты (бронхиального секрета) у больных, перенесших обострение ХОБЛ, относятся Haemophilus influenzae, а также Streptococcus pneumoniae и Moraxella catarrhalis, удельный вес которых, по данным различных исследователей, составляет 13–46 %, 7–26 и 9–20 % соответственно [8, 9]. Реже выделяются Haemophilus parainfluenzae, Staphylococcus aureus, Pseudomonas aeruginosa и представители семейства Enterobacteriaceae. Удельный вес Mycoplasma pneumoniae и Chlamidia pneumoniae в развитии обострений составляет порядка 5 %, однако точная распространенность данных инфекций неизвестна ввиду трудностей диагностики [10]. До 30 % случаев обострений ХОБЛ имеют вирусную природу [11]. Как правило, речь идет о риновирусной и гриппозной инфекциях. Также следует учитывать тот факт, что вирусная инфекция служит «проводником» развития бактериального обострения ХОБЛ.
Результаты исследований свидетельствуют: степень тяжести ХОБЛ корреспондирует с типом возбудителя [12]. Так, у пациентов с легкой ХОБЛ обострение чаще всего обусловлено S. pneumoniae, по мере прогрессирования болезни (снижение объема форсированного выдоха за 1-ю секунду – ОФВ1, частые обострения) выявляют H. influenzae, M. catarrhalis и Enterobacteriaceae (см. таблицу).

В случае тяжелого обострения нередко обнаруживают P. aeruginosa. К факторам риска синегнойной инфекции относятся выраженная бронхиальная обструкция ОФВ1 < 35 %); бронхоэктатическая болезнь; хроническое гнойное отделяемое; предшествующее выделение P. aeruginosa из мокроты; недавняя госпитализация (продолжительность ≥ 2 дней в течение прошлых 90 дней); частое применение антибиотиков (≥ 4 курсов в течение года).
Критерии обострения ХОБЛ
Классическими признаками, характеризующими обострение заболевания, являются критерии, предложенные N. Anthonisen в 1987 г. [13].
К ним относят появление или усиление одышки; увеличение объема отделяемой мокроты и усиление гнойности мокроты. Наличие всех трех вышеуказанных критериев описывается как I тип, двух из них – как II, одного – как III тип обострения заболевания. Такая рубрификация больных наиболее важна для определения необходимости антибактериальной терапии, показанной в случае I и II типов обострения ХОБЛ, если одним из его критериев является наличие гнойной мокроты. Другими клиническими симптомами при обострении ХОБЛ можно назвать повышение температуры тела, общую слабость, физические симптомы обострения («свистящие» хрипы над легочными полями).
Оценка тяжести обострения базируется на анализе его клинических симптомов, анамнезе больного.
Признаки тяжелого обострения ХОБЛ:
- использование вспомогательных дыхательных мышц;
- парадоксальные движения грудной клетки;
- усугубление или появление центрального цианоза;
- развитие периферических отеков;
- гемодинамическая нестабильность;
- изменение ментального статуса.
Для оценки тяжести обострений и определения лечебной тактики должны применяться:
- пульсоксиметрия;
- спирометрия;
- рентгенография грудной клетки применяется для исключения пневмонии, альтернативного диагноза;
- электрокардиография (ЭКГ);
- общий анализ крови с подсчетом лейкоцитарной формулы;
- общий и бактериологический анализы мокроты (в стационаре);
- измерение газов артериальной крови при тяжелом обострении ХОБЛ;
- биохимический анализ крови с исследованием электролитов;
- коагулограмма с определением D-димера (в стационаре).
Определение биомаркеров, например С-реактивного белка (СРБ), позволяет объективизировать необходимость антибактериальной терапии (повышение уровня СРБ ≥ 15–20 мг/л при обострении ХОБЛ служит чувствительным признаком бактериальной инфекции).
Выбор места лечения
К целям лечения обострений ХОБЛ относятся минимизация воздействия текущего обострения и предотвращение развития обострений в будущем [1, 2]. В зависимости от тяжести обострения и/или тяжести заболевания лечение обострения может проводиться амбулаторно или в стационаре.
Показания к госпитализации больных с обострением ХОБЛ: значительное увеличение интенсивности симптомов, таких как внезапное развитие одышки в покое; плохой ответ на амбулаторную терапию; тяжелое течение ХОБЛ; возникновение новых клинических проявлений (например, цианоза, периферических отеков); нарастающая гипоксемия; изменения ментального статуса; серьезные сопутствующие заболевания (например, сердечная недостаточность или недавно развившиеся аритмии); частые обострения ХОБЛ; пожилой возраст; недостаточная помощь и уход в домашних условиях.
Показания к направлению в отделение интенсивной терапии: тяжелая одышка с неадекватным ответом на начальную экстренную терапию; изменения ментального статуса (спутанное сознание, заторможенность, кома); персистирующая или усугубляющаяся гипоксемия (PaO2 < 5,3 кПа, или 40 мм рт. ст.), и/или тяжелый/ухудшающийся респираторный ацидоз (pH < 7,25), несмотря на кислородотерапию и неинвазивную вентиляцию легких; необходимость в искусственной вентиляции легких; гемодинамическая нестабильность – потребность в вазопрессорах.
Фармакотерапия обострений ХОБЛ
Бронхолитическая терапия
В настоящее время наиболее предпочтительными бронхолитиками в лечении обострений ХОБЛ остаются короткодействующие ингаляционные β2-агонисты (сальбутамол, фенотерол) в комбинации с короткодействующими антихолинергическими препаратами (ипратропия бромид) [1, 2]. Оптимальной ингаляционной техникой доставки препарата при тяжелом обострении ХОБЛ являются небулайзеры, т.к. их использование не зависит от возможностей ингаляционного усилия больного.
Внутривенное введение аминофиллина считается терапией второй линии и используется в отдельных случаях – при недостаточном ответе на применение короткодействующих бронхолитиков. Такая позиция обусловлена тем, что метилксантины оказывают значительные побочные эффекты, а их благоприятное воздействие на функцию легких и клинические исходы умеренное и непостоянное.
Глюкокортикостероиды
Значительное повышение уровня провоспалительных цитокинов и увеличение числа эозинофилов в слизистой дыхательных путей при обострении ХОБЛ создают предпосылки к применению глюкокортикостероидов (ГКС).
Применение системных ГКС при обострении ХОБЛ позволяет сокращать время наступления ремиссии, сопровождается улучшением вентиляционной функции легких и уменьшением гипоксемии [14, 16]. Кроме того, ГКС могут уменьшать риск раннего рецидива и неудачи лечения, снижать длительность пребывания в стационаре. Системные ГКС следует принимать курсами не более 10–14 дней, предпочтительны средние дозы препаратов (эквивалент – 30 мг/сут преднизолона внутрь).
Более удобной и безопасной для пациента альтернативой системным ГКС при обострении ХОБЛ является применение небулизированных форм ингаляционных ГКС (будесонида) [1, 2].
Антибактериальная терапия
Назначение антибактериальных препаратов оправданно в отношении пациентов с I типом обострения ХОБЛ, т.к. в данном случае наиболее вероятна инфекционная природа обострения [1, 2, 17]. Кроме того, показаниями к назначению антимикробной химиотерапии служат II тип обострения ХОБЛ (при наличии гнойной мокроты), а также тяжелое обострение (т.е. сопровождаемое признаками острой дыхательной недостаточности – ОДН).
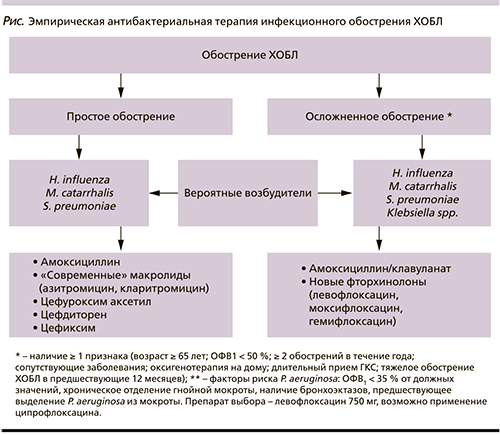
В настоящее время предлагается следующий подход [2, 17, 18] к ведению пациентов с инфекционным обострением ХОБЛ (см. рисунок).
Антибиотиками выбора для пациентов с простым/неосложненным обострением ХОБЛ (< 2 обострений заболевания в течение года, возраст – до 65 лет, отсутствие сердечно-сосудистых заболеваний, умеренные нарушения бронхиальной проходимости – ОФВ1 ≥ 50 % от должных значений) остаются амоксициллин, «современные» макролиды (азитромицин, кларитромицин), цефуроксим аксетил, цефдиторен и цефиксим (Панцеф).
В отношении последнего стоит отметить, что до настоящего времени его применение при обострении ХОБЛ пристально рассматривалось экспертами. Потенциальные возможности препарата обеспечивали высокая активность в отношении большинства актуальных возбудителей неосложненного обострения ХОБЛ, хорошая переносимость терапии и возможность однократного приема в сутки, что обеспечивает высокую приверженность к лечению.
Эффективность цефиксима при лечении обострений ХОБЛ была доказана в ряде клинических исследований. Так, в открытом рандомизированном исследовании, включившем 218 амбулаторных пациентов с обострением хронического бронхита, цефиксим продемонстрировал сравнимую клиническую эффективность с амоксициллином/клавуланатом и ципрофлоксацином [19]. Исследование, проведенное российскими авторами, продемонстрировало высокую эффективность (84 %) применения цефиксима при обострении ХОБЛ [20].
Немаловажным аспектом лечения является длительность антимикробной терапии. Оптимальная продолжительность терапии при обострении ХОБЛ составляет 5–7 суток. При этом известно, что короткие курсы характеризуются лучшей переносимостью, обеспечивают более высокую приверженность больных к терапии и более экономически выгодны [21]. В этом контексте важно упомянуть результаты исследования J. Lorenz и соавт., включившем 222 пациента с обострением ХОБЛ, в котором 5-дневный курс цефиксима по эффективности не уступал 10-дневному курсу терапии [22]. Сходные результаты продемонстрированы также в мета-анализе, целью которого стало изучение сравнительной эффективности и безопасности коротких курсов терапии (5 дней) по сравнению со стандартными режимами (7–10 дней) для больных обострением хронического бронхита [23]. В мета-анализ были включены 3083 пациента с обострением хронического бронхита, которым проведена антибактериальная терапия с использованием хинолонов, кларитромицина и цефиксима.
Авторами показано, что различий в клинической и микробиологической эффективности коротких и стандартных режимов лечения не отмечено. Однако короткие курсы антимикробной терапии характеризовались меньшим количеством побочных эффектов.
В настоящее время применение цефиксима в лечении неосложненного обострения ХОБЛ регламентировано на страницах Федеральных клинических рекомендаций [2].
Группе пациентов, перенесших осложненное обострение ХОБЛ (возраст пациента ≥ 65 лет и/или выраженные нарушения вентиляционной функции легких – ОФВ1 < 50% от должных значений, и/или наличие серьезных сопутствующих заболеваний – сахарный диабет, застойная сердечная недостаточность, заболевания печения и почек с нарушениями их функции и др., и/или ≥ 2 обострений в течение года, и/или тяжелое обострение ХОБЛ в предшествующие 12 месяцев, и/или использование системных ГКС или антибиотиков в предшествующие 3 месяца), рекомендуется применение «респираторных» фторхинолонов (левофлоксацина, моксифлоксацина, гемифлоксацина) или ингибиторозащищенных пенициллинов (амоксициллина/клавуланата).
Присутствие же факторов риска синегнойной инфекции (ОФВ1 < 35 % от должных значений, хроническое отделение гнойной мокроты, наличие бронхоэктазов, предшествующее выделение P. aeruginosa из мокроты) определяет выбор в пользу левофлоксацина в дозе 750 мг/сут или ципрофлоксацина.
Дыхательная поддержка
Кислородотерапия остается приоритетным направлением в стационарном лечении больных обострением ХОБЛ [1, 2]. Дополнительное поступление кислорода следует титровать для коррекции гипоксемии у пациента с целевым уровнем сатурации 88–92 %.
Газы артериальной крови рекомендуется измерять через 30–60 минут после начала кислородотерапии, для того чтобы убедиться в адекватной оксигенации без накопления СO2, однако в подавляющем числе стационаров РФ такая процедура невыполнима.
Маски Вентури (высокопоточные устройства) – более приемлемое устройство для контролируемой подачи кислорода по сравнению с назальными канюлями, однако они чаще плохо переносятся больными.
Вентиляционное пособие при обострении может осуществляться методом либо неинвазивной (с помощью носовой или лицевой маски) вентиляции, либо искусственной вентиляции легких (с помощью оротрахеальной трубки или через трахеостому). Применение дыхательных стимуляторов при ОДН не рекомендуется.
Критерии проведения неинвазивной вентиляции легких при ОДН на фоне ХОБЛ: выраженная одышка в покое; частота дыхательных движений > 24, участие в дыхании вспомогательной дыхательной мускулатуры, абдоминальный парадокс; РaCO2 > 45 мм рт. ст., pH < 7,35; PaO2 / FiO2 (фракция вдыхаемого кислорода) < 200 мм рт. ст.
Относительные противопоказания к проведению неинвазивной вентиляции легких:
- остановка дыхания;
- сердечно-сосудистая патология (гипотензия, аритмия, инфаркт миокарда);
- спутанное сознание;
- отсутствие контакта с пациентом;
- высокий риск аспирации;
- большое количество вязкой мокроты;
- челюстно-лицевые или гастроэзофагальные оперативные вмешательства в последнее время;
- черепно-мозговая травма;
- назофарингеальная патология;
- выраженное ожирение.
Искусственная вентиляция легких (ИВЛ) показана пациентам с ХОБЛ с ОДН, состояние которых медикаментозная или другая консервативная терапия (неинвазивная вентиляция легких) не привела к улучшению.
Абсолютные показания к ИВЛ при ОДН на фоне обострения ХОБЛ: остановка дыхания; выраженные нарушения сознания (сопор, кома); нестабильная гемодинамика (систолическое артериальное давление < 70 мм рт. ст., частота сердечных сокращений < 50/мин или > 160/мин); утомление дыхательной мускулатуры.
Относительными показаниями к ИВЛ при ОДН на фоне обострения ХОБЛ служат частота дыхания > 35/мин; рН артериальной крови < 7,25; РаО2 < 45 мм рт. ст., несмотря на проведение кислородотерапии.
Отлучение от ИВЛ больных ХОБЛ должно начинаться как можно раньше, т.к. каждый дополнительный день инвазивной респираторной поддержки повышает риск развития осложнений (вентиляторассоциированная пневмония).
Мукоактивная терапия и методы удаления бронхиального секрета
Пациентам с обострением ХОБЛ, сопровождающимся продуктивным кашлем, показано применение муколитических препаратов (Аскорил, N-ацетилцистеин, карбоцистеин, эрдостеин). В условиях стационара возможно использование современных аппаратных методов улучшения дренажа дыхательных путей – высокочастотной перкуссионной вентиляции легких и высокочастотной осцилляции грудной стенки (создание высокочастотных колебаний с помощью надувного жилета, который плотно облегает грудную клетку и соединен с воздушным компрессором).
Профилактика тромбоэмболических осложнений
Всем госпитализированным пациентам с обострением ХОБЛ, особенно с наличием в анамнезе эпизодов венозного тромбоэмболизма, при наличии показаний проводится профилактическая терапия низкими дозами нефракционированного гепарина или, что наиболее предпочтительно, низкомолекулярными гепаринами.
Алгоритм ведения больных с обострением ХОБЛ
Лечение обострения в амбулаторных условиях:
1. Обучение пациента:
- проверка техники ингаляции;
- применение дозированного аэрозольного ингалятора (ДАИ) с использованием спейсера или небулайзерной терапии.
2. Бронхолитики:
- короткодействующие β2-агонисты (сальбутамол, тербуталин) и/или ипратропия бромид в форме ДАИ со спейсером или через небулайзер по потребности;
- возможно добавление длительно действующих бронхолитиков, если пациент не принимал их ранее.
3. ГКС (в случае выраженной одышки; ОФВ1 < 50 %):
- применение ингаляционных ГКС через небулайзер;
- преднизолон внутрь по 30 мг/сут в течение 10 дней.
4. Антибиотики при наличии показаний.
5. Муколитики при наличии показаний.
Стандарты лабораторно-инстру-ментального контроля и мониторинга в стационаре:
- общий анализ крови;
- общий анализ мокроты;
- бактериоскопическое исследование мокроты;
- бактериологическое исследование мокроты;
- ЭКГ;
- рентгенография органов грудной клетки;
- биохимическое исследование крови с определением общего белка крови, электролитов;
- определение СРБ количественным способом;
- коагулограмма (с определением D-димера);
- исследование газов артериальной крови и кислотно-щелочного состояния;
- пульсоксиметрия;
- спирометрия.
Лечение в условиях стационара:
1. Бронхолитики:
- короткодействующие β2-агонисты (альбутерол, сальбутамол, беродуал, беротек) и/или ипратропия бромид в виде ДАИ через спейсер или небулайзер;
- внутривенное введение аминофиллина.
2. Кислородотерапия.
3. ГКС:
- применение ингаляционных ГКС с помощью небулайзера;
- преднизолон внутрь по 30 мг/сут в течение 10–14 дней или эквивалентные дозы внутривенно.
4. Антибиотики при наличии показаний.
5. Муколитики при наличии показаний.
Лечение больных, требующих специальных методов лечения или госпитализации в отделение интенсивной терапии:
1. Кислородотерапия.
2. Вентиляционная поддержка.
3. Бронхолитики:
- короткодействующие β2-агонисты и ипратропия бромид (сальбутамол, беродуал) через небулайзер каждые 2–4 часа;
- внутривенное введение аминофиллина.
4. ГКС:
- преднизолон внутрь по 30 мг/сут в течение 10–14 дней или эквивалентные дозы внутривенно;
- применение ингаляционных ГКС с помощью небелайзера.
5. Антибактериальная терапия.
6. Муколитики (аскорил, N-ацетил-цистеин, карбоцистеин, эрдостеин).
Условием выписки из стационара является достижение следующих критериев:
- симптомы возвратились к исходному уровню;
- гемодинамическая стабильность;
- оксигенация возвратилась к исходным значениям;
- снизилась частота применения ингаляционных β2-агонистов (потребность в их применении не более чем через 4–6 часов);
- пациент в состоянии продолжать лечение в амбулаторных условиях;
- способность передвигаться в пределах палаты, отделения, самостоятельно принимать пищу и спать без частых пробуждений из-за одышки;
- отсутствие парентеральной терапии в течение 12–24 часов;
- осознание и возможность соблюдения всех рекомендаций врача, касающихся режима фармакотерапии;
- организовано амбулаторное наблюдение (например, возможно посещение медицинской сестры, кислородотерапия в домашних условиях и т.д.).
Перед выпиской пациента обязательно обсуждаются дальнейшие меры по предупреждению обострений заболевания – четкое выполнение рекомендаций по ингаляционной терапии, правильная техника выполнения ингаляций, возможность и умение использовать небулайзерную терапию в домашних условиях, необходимость кислородотерапии, проведение профилактической вакцинации противогриппозной и антипневмококковой вакцинами, меры по отказу от курения. При сохраняю-щейся нетрудоспособности обсуждаются вопросы медицинской реабилитации и медико-социальной экспертизы. Кроме того, пациенту необходимо рекомендовать мониторирование спирометрических показателей для оценки эффективности лечения.



