Сахарный диабет (СД) является одним из наиболее распространенных неинфекционных заболеваний во всем мире. При недостаточно эффективном лечении СД может значительно ограничивать жизнь пациентов из-за развития опасных осложнений, приводить к ранней инвалидизации и преждевременной смертности. Хроническая гипергликемия служит ведущим фактором развития сосудистых осложнений СД, ранняя и эффективная профилактика которых требует оптимального лечения СД с достижением целевых метаболических показателей, начиная с дебюта СД и в течение всей жизни пациента [12, 21].
Стабильная компенсация СД может быть достигнута только при рациональном применении современных сахароснижающих препаратов и регулярном самоконтроле гликемии (СКГ). Лечение СД как хронического заболевания представляет пожизненный процесс, в котором, несомненно, должны участвовать и врач, и пациент [2, 13, 23]. Со времен открытия инсулина СКГ является одним из значимых достижений в лечении СД. Современное понимание СКГ подразумевает определенную кратность регулярных измерений концентрации глюкозы крови и является важным ориентиром, используемым врачом и пациентом для оценки результата сахароснижающей терапии и коррекции ее при необходимости [2]. Осуществление СКГ невозможно без регулярного обучения больных СД как интегрирующего компонента всего лечебного процесса. Именно в ходе обучения отрабатываются практические навыки, необходимые для СКГ.
Доказательства, полученные в крупных клинических исследованиях СД, четко свидетельствуют о том, что достижение эффективного гликемического контроля предотвращает или значительно снижает риск развития и прогрессирования хронических осложнений у пациентов с СД [6, 12, 15]. Не секрет, что оптимального гликемического контроля у больных СД 1 типа (СД1) можно достичь только с помощью интенсифицированной (базис-болюсной) инсулинотерапии, при которой коррекция дозы инсулина должна осуществляться с учетом данных СКГ. Вспомним результаты важнейшего исследования DCCT (Diabetes Control and Complications Trial) с участием больных СД1 [6]. Группа первичной профилактики (1-я группа) включила 726 человек без осложнений, 2-я – 715 человек с признаками диабетической ретинопатии (группа вторичной профилактики). В каждой группе одним пациентам назначалась традиционная терапия, другим – интенсивная, которая предусматривала режим многократных инъекций инсулина, частое (4 раза в день и более) измерение уровня глюкозы в крови и обучение больных принципам самостоятельной адаптации доз инсулина. По результатам исследования DCCT был сделан вывод, согласно которому интенсивная инсулинотерапия позволяет достигать близкого к нормальному уровня гликемии и как следствие – значительно снижать риск развития и степень тяжести диабетических осложнений, а для успешных результатов такой терапии исключительно важным остается точное и частое измерение содержания глюкозы в крови.
Эффективность инсулинотерапии связана с обязательным СКГ при СД 2 типа (СД2). В частности, в масштабном исследовании ORIGIN (Outcome Reduction with Initial Glargine Intervention) титрация дозы базального инсулина гларгин осуществлялась с помощью доступного алгоритма на основании СКГ, что позволило достигнуть целевого гликемического контроля при высокой безопасности проводимой инсулинотерапии [21]. Через год средний уровень ГПН в группе, получавшей инсулин гларгин, составил 5,2 ммоль/л и сохранился до завершения исследования (медиана уровня ГПН – 5,2 ммоль/л против 6,0 в группе стандартного лечения), равно как и уровень гликозилированного гемоглобина – HbA1c (6,2%).
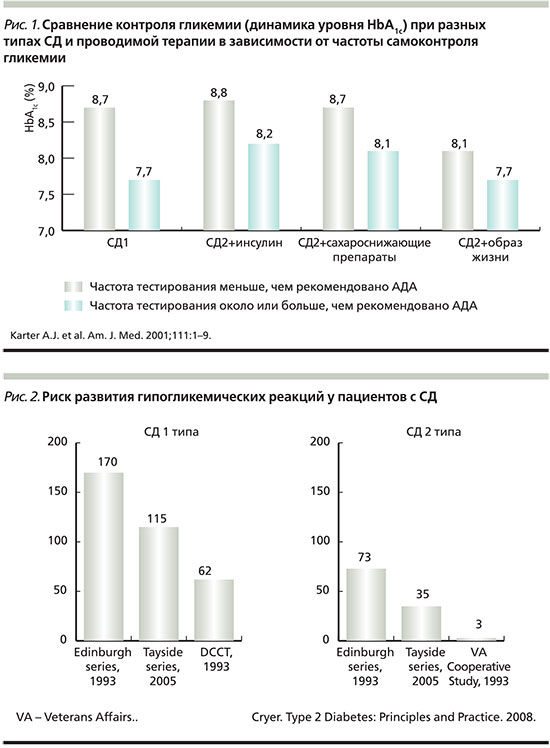
Согласно результатам других исследований, уровень HbA1c начинает значимо улучшаться, как только пациент увеличивает частоту СКГ независимо от типа СД или вида сахароснижающей терапии (рис. 1) [17–19]. Как видно, регулярный СКГ сопровождается дополнительным снижением уровня HbA1c (по сравнению с теми пациентами, которые его не осуществляли) и меньшим числом гипогликемий.
В отношении прогноза заболевания отмечено, что регулярный СКГ способствовал уменьшению общей смертности, а также смертности от сердечно-сосудистой патологии [4, 9]. В частности, в ретроспективном исследовании ROSSO (Retrolective Study Self Monitoring of Blood Glucose and Outcome in people with Type 2 Diabetes) анализу были подвергнуты данные 3268 пациентов за 6,5 лет предшествовавших исследованию. Седи включенных 1479 пациентов проводили СКГ, в то время как остальные его не выполняли [19]. Как оказалось, в группе СКГ на 32% снижался риск развития осложнений (острый инфаркт миокарда, инсульт, ампутации, слепота, необходимость гемодиализа), а риск смерти от СД2 – на 51%. Кроме того, исследование подтвердило бóльшую продолжительность жизни пациентов, проводивших СГК. Результаты ROSSO свидетельствуют, что СКГ способствует увеличению продолжительности жизни и, что немаловажно, улучшению качества жизни пациентов с СД2 независимо от характера использованной фармакотерапии.
СКГ позволяет пациентам получать и использовать информацию о показателях гликемии в повседневной жизни. Вместе с тем для многих больных одной их причин хронической декомпенсации СД считается отсутствие должного контроля гликемии [2, 4, 19]. К сожалению, пациенты не всегда выполняют врачебные рекомендации, это касается не только соблюдения диеты или режима физической активности, но и регулярного СКГ. В частности, в исследовании M.V. Hansen и соавт. показано, что лишь 39% больных СД проводили СКГ ежедневно, несколько раз в неделю – 20%, один-два раза в неделю – 17% и реже одного раза в неделю – 24% [13].
До сих пор многие пациенты ошибочно полагают, что только при стационарном лечении необходимо часто контролировать гликемию в течения суток, а в домашних условиях достаточно периодически измерять лишь уровень глюкозы крови натощак. СКГ обязательно должен включать измерение глюкозы крови натощак, пре- и постпрандиальной гликемии, периодически глюкозы крови в 3.00 [2, 5]. Известно, что у здоровых людей средний уровень гликемии ограничивается пиковым значением менее 7,7 ммоль/л спустя 1–1,5 часа после приема пищи, однако редко концентрация глюкозы превышает 5,5 ммоль/л в период более 30 минут после еды. У пациента с СД в повседневной жизни концентрация глюкозы в крови подвержена влиянию разных факторов, которые могут как повышать, так и снижать значение гликемии. Физическая нагрузка, стресс, прием алкоголя, вирусные инфекции, обострение хронических заболеваний, применение ряда лекарственных средств (глюкокортикоиды и др.) – лишь некоторые из них. Следует отметить, что СКГ позволяет своевременно определять те ситуации, которые приводят к изменению гликемии и, соответственно, быстро их скорректировать.
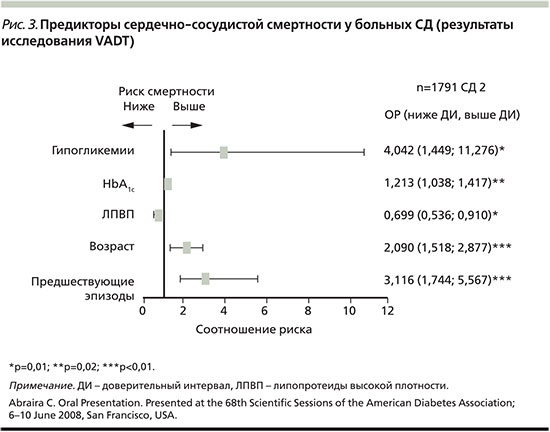
В этом плане наиболее опасны гипогликемические состояния. Это частое явление при СД1, реже гипогликемии встречаются при СД2 (рис. 2). Вместе с тем частота гипогликемий при СД2 возрастает с увеличением длительности заболевания. Наиболее тяжелым последствием гипогликемий является развитие сердечно-сосудистых событий [24]. Быстрая стимуляция автономной нервной системы при снижении гликемии ниже нормы и выделение большого количества адреналина вызывают нарушения гемодинамики, увеличивают вязкость крови, потенцируя гемостаз и коагуляцию. Эти процессы могут приводить к изменениям регионарного кровотока, провоцировать ишемию миокарда и мозга, вызывая острый инфаркт миокарда, сердечную недостаточность или инсульт [15, 24].
В Алгоритмах специализированной помощи больным сахарным диабетом отмечено, что «гипогликемия – это снижение глюкозы плазмы до <2,8 ммоль/л, сопровождающееся определенной клинической симптоматикой, или до <2,2 ммоль/л независимо от наличия симптоматики» [1]. Согласно Российскими национальными стандартами диагностики и лечения СД различают легкую гипогликемию, при которой не требуется помощи другого лица, и тяжелую (с потерей сознания или без нее), при которой требуется помощь другого лица.
Гипогликемию могут провоцировать различные состояния и заболевания (например, чрезмерная или необычная физическая нагрузка, прием алкоголя, нарушение диеты в виде пропуска своевременного приема пищи или недостаточного содержания в ней углеводов, рвота, синдром мальабсорбции, нарушение функции почек и печени). Накопленные данные свидетельствуют о том, что полагаться на субъективные ощущения пациентов при попытках достижения индивидуальных показателей гликемического контроля нельзя.
Особого внимания требуют гипогликемии, не сопровождающиеся типичной клинической симптоматикой (малосимптомные и бессимптомные гипогликемии), что может затруднять быстрое распознавание и лечение этих состояний. Лишь немногие пациенты с СД способны ощущать перепады глюкозы в крови от 4 до 10 ммоль/л; к тому же клинические проявления гипогликемии встречаются тем реже, чем длительнее СД. Чем уровень гликемии ближе к индивидуальным целевым показателям, тем выше риск развития гипогликемии. Бессимптомные гипогликемии являются независимым фактором риска летальности.
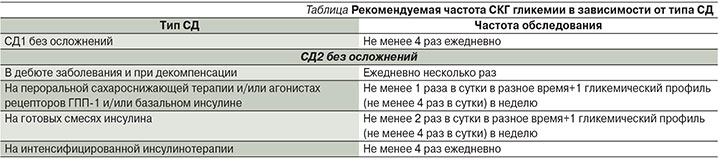
Следует помнить, что частые эпизоды гипогликемии вызывают постепенное истощение контррегуляторных защитных механизмов, что приводит к утрате способности распознавать привычные симптомы этого опасного состояния и повышает риск тяжелой гипогликемии. По данным исследования VADT (Veterans Affairs Diabetes Trial) [7], перенесенная тяжелая гипогликемия в 4 раза повышает риск сердечно-сосудистой смертности и по значимости превосходит другие факторы риска, такие как возраст, уровень HbA1c, дислипидемия (рис. 3).
При проведении любой сахароснижающей фармакотерапии терапии, не только инсулинотерапии, существует вероятность развития гипогликемий. СКГ позволяет своевременно выявлять гипогликемию и, соответственно, осуществлять мероприятия, направленные на ее купирование. Регулярный самостоятельный мониторинг гликемии способствует выявлению скрытых гипогликемий. В ночное время гипогликемические эпизоды также могут быть бессимптомными, включая тяжелые и даже потенциально опасные для жизни пациента с СД. Именно поэтому крайне важно периодически контролировать уровень гликемии в этот временной промежуток. Частый СКГ крайне важен для пациентов с нарушением чувствительности к гипогликемиям (или нарушением распознавания гипогликемий), обусловленным нарушением контррегуляторных механизмов, снижением симпатоадреналового ответа на гипогликемию. Нарушение чувствительности к гипогликемиям наблюдается у 20–25% больных СД1 и у 10% больных СД2, получающих инсулин [11].
Рекомендуемая частота СКГ гликемии в зависимости от типа СД отражена в международных и национальных руководствах по лечению СД.
В соответствии с Российскими клиническими рекомендациями больным СД1 необходимо ежедневно не менее 4 раз определять гликемию, периодически измеряя ее в 3.00 [1]. СКГ при СД2 в дебюте заболевания и при декомпенсации необходимо осуществлять ежедневно несколько раз. В дальнейшем его частота определяется видом сахароснижающей терапии (см. таблицу).
Надо сказать, что особое внимание к СКГ необходимо при диабете у беременных, получающих инсулинотерапию; в этом случае рекомендуемая частота не менее 7 раз в сутки (перед и через 1 час после приема пищи, на ночь, при необходимости – в 3.00 и 6.00). Следует помнить, что в ряде ситуаций необходимо увеличить частоту СКГ, например при изменении сахароснижающей терапии, беспричинном ухудшении состояния пациента, похудении, обострении сопутствующих заболеваний, изменении привычного образа жизни, психоэмоциональных ситуациях [1, 2].
Итак, достижение и поддержание уровня глюкозы крови, близкого к норме, практически невозможно без полноправного участия самого пациента в лечении СД. Самостоятельно определяя гликемию, пациент становится активным полноценным участником процесса лечения, что не только позволяет увидеть его результат, разделяя ответственность с врачом за него, но и, соответственно, повышает приверженность соблюдению рекомендаций врача [2, 5, 9].
В клинической практике существуют ситуации, которые имеют принципиальное значение для обеспечения надежной работы глюкометра и получения точных результатов измерения и предупреждения выраженных колебаний гликемии в течение дня. Многие из них хорошо известны и часто обсуждаются.
Точность глюкометра чрезвычайно важна, поскольку и пациенты, и врачи ориентируются на показания прибора при подборе и изменении сахароснижающей терапии, режима питания и физической нагрузки. Неверные результаты измерения могут приводить к неправильным рекомендациям по лечению. Не секрет, что большинство современных глюкометров достаточно надежны при условии обучения больных правильному использованию [10]. На практике важно периодически контролировать, как пациенты с СД осуществляют СКГ. Наконец, необходимо регулярно проверять полученные результаты СКГ путем одновременного измерения уровня глюкозы в крови глюкометром и в лаборатории.
Следует учитывать, что точность измерения глюкозы в крови может зависеть от вида тест-полосок, навыков пациента, возможных ошибок при проведении анализа, связанных с техническими характеристиками глюкометра и ряда других факторов (изменение гематокрита, прием некоторых лекарственных средств) [3]. Крайне важно, чтобы предварительно пациент внимательно изучил инструкцию к глюкометру от производителя, прежде чем приступить к самоконтролю, это позволит быть уверенным в правильности полученных результатов измерения глюкозы крови.
На практике необходимо учитывать многие факторы, влияющие на точность измерений глюкометра:
- неправильное обращение с тест-полосками: хранение при слишком высокой или слишком низкой температуре, в неплотно закрытом флаконе; слишком длительное хранение (превышение срока годности);
- несоответствие кода, введенного в глюкометр, коду тест-полоски (ошибка измерения может составлять до 43%);
- немытые, грязные руки; чрезмерное сдавливание пальца перед измере-нием;
- измерение из первой капли (содержит межтканевую жидкость, которая искажает результаты анализа);
- влажное место прокалывания;
- механическое повреждение прибора;
- измерение проводится при слишком низкой или слишком высокой температуре (обычно это диапазон между +10 и +45°C);
- показатели гематокрита: при использовании цельной крови высокий гематокрит и вязкость крови могут механически препятствовать диффузии глюкозы, что занижает показатели гликемии, соответственно, низкий гематокрит несколько завышает их.
В 2003 г. Международной организацией по стандартизации был предложен стандарт для систем мониторинга уровней глюкозы крови [14]. Ориентируясь на этот стандарт, 95% результатов тестирования при помощи приборов измерения уровня глюкозы в крови должны укладываться в следующие диапазоны отклонений от соответствующих значений, полученных контрольным методом: ±20% – при уровне глюкозы крови ≥4,2 и ±0,8 ммоль/л – при концентрации глюкозы крови <4,2 ммоль/л. Хотя такая точность не позволяет использовать портативные глюкометры для диагностики нарушений углеводного обмена, она вполне достаточна для клинических целей [2, 4]. При оптимальных условиях эксплуатации большинство современных глюкометров отвечают этим требованиям.
Практика показывает, что чаще наблюдаются погрешности, связанные с неправильным использованием глюкометра, нежели чем ошибки самого прибора [18, 23]. В частности, на точность систем для измерения уровня глюкозы крови оказывает влияние то, как прибор используется пациентами, т.е. фактор пациента. Здесь стоит обратить внимание на тест-полоски и обращение пациента с ними; причем этому вопросу часто не придают должного значения.
В контексте сказанного следует напомнить, что тест-полоски для глюкометров может использоваться ограниченный срок: в течение предварительного заданного периода времени после производства. Дата окончания этого периода (или «срок годности»), напечатана как на упаковке, так и на тубусе с тест-полосками. Следует иметь в виду, что в некоторых глюкометрах используются тест-полоски с информацией о «сроке годности, исчисляемом от момента первого вскрытия тубуса». Иначе говоря, такие тест-полоски необходимо использовать только в течение предварительно заданного отрезка времени после первого вскрытия тубуса с тест-полосками. Очевидно, что в этой ситуации срок годности, напечатанный на тубусе с тест-полосками и на упаковке, действителен только до первого открытия тубуса с тест-полосками. Фактический срок годности, исчисляемый от момента первого открытия, как правило, отличается от срока годности, указанного на упаковке с тест-полосками, и может быть меньше этого периода (например, 3 месяца). Поэтому пациент с СД должен рассчитать срок годности после первого открытия тубуса с тест-полосками и сделать соответствующую отметку на этикетке этого тубуса.
Использование тест-полосок с истекшим сроком годности может влиять на точность результатов глюкометра. Полученные неправильные или неточные результаты измерения глюкозы крови могут приводить к принятию ошибочных терапевтических решений пациентами или врачами. Подобная ситуация создает серьезный риск, особенно для пациентов на инсулинотерапии, а также может иметь долгосрочные негативные последствия в плане достижения индивидуальных целей гликемического контроля.
В контексте данной проблемы интересны и показательны результаты работы I. Nager и соавт., посвященной изучению роли человеческого фактора в СКГ, связанного с тем, как пациент с СД обращается с тест-полосками для глюкометров [18]. Согласно критериям включения, в этом исследовании принимали участие пациенты с СД, использующие глюкометры с тест-полосками, на тубусе которых есть специальное место для указания срока годности, исчисляемого от момента первого открытия тубуса. Причем для участия в исследовании участники должны были использовать свои приборы для СКГ в течение как минимум 3 месяцев. Среди участников (41% женщин, 59% мужчин) у 53% был СД1; три четверти (72%) участников получали инсулин; возраст пациентов варьировался от 21 года до 79 лет при среднем значении 50 лет.
Процедура исследования состояла из наблюдения за участниками, включая индивидуальные беседы. Специально для исследования был разработан структурированный опросный лист.
В ходе исследования участники самостоятельно выполняли следующие задачи:
- измерение уровня глюкозы крови с использованием своего глюкометра и тест-полосок (задача 1);
- измерение уровня глюкозы крови с использованием своего глюкометра и новых тест-полосок в оригинальной упаковке, предоставляемой сотрудником, проводящим опрос (задача 2).
В процессе реализации поставленных задач исследователи уделяли внимание следующим моментам:
- отмечают ли участники на принесенных из дома тубусах с тест-полосками срок годности, исчисляемый от момента первого открытия тубуса;
- рассчитывают ли участники срок годности, исчисляемый от момента первого открытия тубуса, при открытии нового тубуса с тест-полосками;
- делают ли участники отметку о сроке годности, исчисляемом от момента первого открытия, на новом тубусе с тест-полосками (или в другом месте) в случае выполнения расчета?
После завершения этой части работы пациентам с СД задавали различные вопросы, касавшиеся уровня их знаний о сроке годности, исчисляемом от момента первого открытия тубуса (в частности, осведомленность о сроке годности, исчисляемом от момента первого открытия тубуса, последствия использования тест-полосок с истекшим сроком годности и т.д.); тесты и опросы длились приблизительно от 30 до 45 минут.
Анализ данных, полученных в ходе исследования, проведен с помощью описательной статистики и анализа качественного содержания. Трудности, с которыми сталкивались пациенты с СД при выполнении поставленных задач, оценивались наблюдателем с использованием следующих категорий: без трудностей, незначительные трудности, большие трудности. Для проверки исходных данных использовались видеоисточники.
Как оказалось, ни один из участников исследования не регистрировал и не определял срок годности, исчисляемый от момента первого открытия, на своем тубусе с тест-полосками, принесенном в исследовательский центр для осуществления задачи 1. Сходная ситуация наблюдалась и при начале использования нового тубуса с тест-полосками (предназначенного для задачи 2), ни один из них не рассчитывал и не регистрировал срок годности, исчисляемый от момента первого открытия тубуса.
Анализ продемонстрировал, что большинство (84%) участников даже не подозревали о существовании срока годности тест-полосок, исчисляемого от момента первого открытия тубуса. Даже пациенты со значительным стажем СД отметили недостаточную осведомленность в отношении периода срока годности. В целом только 16% участников знали или слышали о сроке годности (пациенты с СД1 и СД2). Причем, когда их спросили, почему они не рассчитывали такой срок годности, 5 участников высказали мнение, будто все тест-полоски расходуются в течение короткого периода времени. Огорчает то, что они сочли идею расчета срока годности после первого открытия тубуса нецелесообразной в реальной повседневной жизни.
Результаты исследования человеческого фактора в СКГ демонстрируют реальную картину уровня знаний и мнений пациентов с СД в отношении срока годности тест-полосок, исчисляемого от момента первого открытия тубуса, в повседневном использовании. Было продемонстрировано, что многие больные СД не знают о существовании срока годности тубуса с тест-полосками. В результате существует риск использования тест-полосок после истечения срока годности, тем более что глюкометр никак не предупреждает об окончании этого срока. Использование тест-полосок с истекшим сроком годности может приводить к ложным показаниям и соответствующим ошибкам при изменении сахароснижаюшей терапии, в частности при расчете дозы инсулина. В конечном итоге это становится причиной некорректного лечения СД и несет потенциальный риск тяжелой гипо- или гипергликемии.
Ясно, что человеческие ошибки невозможно исключить, однако следует приложить все усилия к тому, чтобы их число максимально снизить, а возникшие ошибки вовремя устранить. Авторы исследования полагают, что безопасной альтернативой для больных СД могут быть тест-полоски c ограничением срока годности вне зависимости от даты первого открытия тубуса, а также глюкометры с сигналами-предупреждениями об истекшем сроке годности тест-полосок.
Подводя итоги, следует отметить, что современная сахароснижающая терапия предусматривает обязательное проведение СКГ. Применение современных глюкометров с учетом человеческого фактора в проведении СКГ позволит повысить результат сахароснижающей терапии и будет действенной мерой в профилактике развития и прогрессирования диабетических осложнений.



