Острый бронхит (ОБ) – клинический диагноз, характеризующийся развитием сухого или продуктивного кашля, инфекционным поражением нижних дыхательных путей в отсутствие хронических заболеваний легких и пневмонии [1]. Некоторые авторы предлагают относить к ОБ случаи с кашлем, продолжающимся более 5 суток [2].
В большинстве случаев длительность ОБ не превышает 3 недель.
Эпидемиология
Получение достоверных эпидемиологических данных по ОБ затруднено, т.к., вероятно, в большинстве случаев ОБ кодируется как различные варианты острых респираторных вирусных инфекций (ОРВИ). Очевидно, что ОБ является одной из самых частых причин обращений пациентов в амбулаторной практике. Примерно 5% населения в год заболевают бронхитом.
Этиология
В большинстве случаев ОБ вызывается вирусной инфекцией (табл. 1).
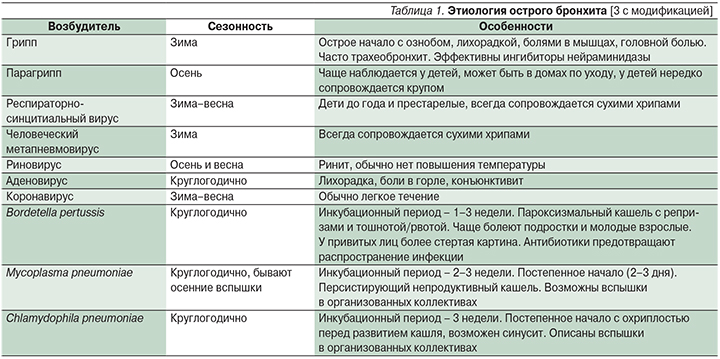
К наиболее частым возбудителям относятся рино-, энтеровирусы, вирусы гриппа А и В, парагриппа, корона-, метапневмовирус и респираторно-синцитиальный вирус. Бактерии ответственны лишь за 1–10% случаев ОБ [1]. Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis чаще вызывают ОБ у людей с угнетенным иммунитетом, у детей и больных, перенесших трахеотомию или подвергшихся эндотрахеальной интубации [6]. При этом даже в случае определения бактерий в мокроте не всегда удается обнаружить их инвазию в дыхательные пути [3]. Атипичные бактерии, такие как Mycoplasma pneumonia и Chlamydophila pneumonia, очень редко (в 1%) приводят к ОБ. Приблизительно у 10% пациентов с кашлем, длящимся более двух недель, выявляется инфекция Bordetella pertussis [1, 2]. Примерно в 30% случаев в мокроте обнаруживается сочетание различных патогенов [3].
Патогенез и клиника
Чаще всего ОБ предшествует острая вирусная инфекция верхних дыхательных путей. Поэтому обычно в дебюте заболевания наблюдаются разнообразные симптомы в виде повышения температуры, головной боли, заложенности носа, болей в горле. Однако постепенно симптомы интоксикации и поражения верхних дыхательных путей проходят, кашель сохраняется и становится основным симптомом. Важно отметить, что такие симптомы вирусной инфекции, как боль в горле, насморк, интоксикация, разрешаются обычно в течение недели и лишь кашель сохраняется значительно дольше – до трех, иногда до 8 недель [1].
В случае если пациент исходно страдает бронхиальной астмой (БА) или хронической обструктивной болезнью легких (ХОБЛ), нарастание обструкции и усиление кашля с мокротой говорят не об ОБ, а об обострении соответствующего заболевания.
Безусловно, в дебюте вирусного респираторного заболевания генез кашля редко бывает исключительно связанным с поражением бронхов, кашель провоцируется поражением гортани и трахеи, постназальным затеком. Однако по истечении первой недели заболевания основной локализацией вирусного поражения действительно могут оказаться трахея и бронхи. При микроскопическом исследовании обнаруживается утолщение слизистой оболочки трахеи и бронхов, преимущественно проксимальных. Кашель при ОБ происходит из-за раздражения кашлевых поверхностных рецепторов воспалительными медиаторами, высвобождающимися при повреждении эпителия дыхательных путей. Воспаление бронхов ведет к десквамации эпителия, что, вероятно, служит причиной бронхиальной гиперреактивности [4].
Кашель подразделяют на острый (длящийся до 3 недель) и подострый (продолжительностью до 8 недель).
В 50% случаев кашель при ОРВИ разрешается в течение трех недель, у 25% пациентов продолжается более месяца. Однако в подавляющем большинстве случаев ОБ сам проходит в течение 8 недель. Кроме того, в отношении кашля, развившегося после ОРВИ и продолжавшегося 3–8 недель, нередко используют термин «постинфекционный кашель». Развитие постинфекционного кашля связывают и с гиперсенситизацией кашлевых рецепторов. В одном из исследований усиление кашлевого рефлекса связали с эозинофилией мокроты, которая могла быть вызвана эозинофильным бронхитом, кашлевым вариантом БА или поствирусным риносинуситом [4].
При ОБ кашель может быть как сухим, так и продуктивным (в 50% случаев). В типичных случаях кашель в дебюте заболевания сухой, через 2–3 дня появляется отхаркивание, нередко ближе к выздоровлению кашель вновь становится сухим. Мокрота может иметь слизистый или гнойный характер. Следует отметить, что в большинстве случаев гнойный характер мокроты не свидетельствует о бактериальной природе заболевания и не требует назначения антибактериальной терапии. Помимо кашля пациента могут беспокоить легкая одышка и сухие дистанционные хрипы. Обычно температура нормализуется в течение нескольких дней заболевания, длительное повышение температуры требует исключения других заболеваний, прежде всего пневмонии [1–3].
Факторы риска развития бактериальных осложнений (пневмонии, бактериального бронхита и синусита) вирусной инфекции [4]:
- беременность;
- возраст старше 60 и моложе 2 лет;
- хронические респираторные заболевания (БА, ХОБЛ);
- хроническая сердечная недостаточность;
- хроническая болезнь почек;
- сахарный диабет;
- онкологические и гематологические заболевания;
- иммунодефициты.
При физикальном исследовании возможно выявление жесткого дыхания и сухих симметричных хрипов, уменьшающихся при откашливании. Примерно в 40% случаев при ОБ выявляются умеренные, преходящие, обструктивные изменения при спирометрии, которые обычно проходят через 5–6 недель.
В типичных случаях диагноз ОБ может быть выставлен клинически, без проведения дополнительных лабораторных и инструментальных обследований. Необходимость в дообследовании возникает при подозрении на наличие особых возбудителей (грипп, B. pertussis), а также для исключения других заболеваний со схожей симптоматикой (пневмония, синусит). Однако если обследование позволяет четко различать ОБ и пневмонию, ОБ и коклюш, ОБ и синусит, то дифференциальный диагноз между ОБ и ОРВИ затруднен. Это связано как с отсутствием инструментальных и лабораторных методик дифференциальной диагностики, так и с частым сочетанием этих заболеваний.
В работе W.J. Hueston и соавт. [5] была попытка разграничить ОБ и ОРВИ на основании набора клинических симптомов. Сравнивали 409 пациентов с ОРВИ и 135 – с ОБ. Оценивали такие симптомы, как кашель, насморк, лихорадка, потливость, боли в горле, тошнота, нарушения сна, гиперемия зева, гиперемия барабанной перепонки, хрипы, болезненность при пальпации параназальных синусов. Кашель и сухие хрипы чаще наблюдались при ОБ, а тошнота была основным предиктором исключения бронхита. Однако в целом симптомы значимо перекрещивались и созданная логистическая модель лишь в 37% случаев выявляла различия. Подводя итог работе, авторы сделали вывод, согласно которому ОБ всего лишь одно из частных проявлений ОРВИ, а сама статья имеет символичное название «Существует ли острый бронхит?». В клиническом руководстве American College of Chest Physicians’ отмечается, что во многих случаях разграничение ОРВИ и ОБ не имеет практического смысла, т.к. не влияет на тактику ведения пациентов [7]. Однако следует отметить, что существует небольшой процент больных, у которых кашель на протяжении всего заболевания остается единственным симптомом, но общая длительность кашля и самопроизвольное разрешение заставляют подозревать вирусную этиологию данного заболевания.
Диагностика. Дифференциальная диагностика
Для разграничения вирусного и бактериального поражения дыхательных путей целесообразно использование таких лабораторных маркеров воспаления, как число лейкоцитов, уровни С-реактивного белка (СРБ) и прокальцитонина [1–3]. Лейкоцитоз наблюдается в 20% случаев ОБ, а значимый лейкоцитоз заставляет подозревать пневмонию. Измерять уровень СРБ целесообразно при неопределенности диагноза. Другими словами, если очевидно, что у пациента ОРВИ, никакие обследования ему не нужны. Если у врача имеются серьезные основания подозревать пневмонию, следует в первую очередь сделать рентгенограмму грудной клетки. В случае же неуверенности в диагнозе можно прибегнуть к определению уровня СРБ. Если уровень СРБ меньше 20 мг/л, вероятнее всего, имеет место самокупирующееся заболевание, не требующее применения антибиотиков, при СРБ меньше 50 мг/л в отсутствие убедительных признаков пневмонии, дневной лихорадки и одышки также можно обойтись без антибактериальной терапии. Прокальцитонин также позволяет дифференцировать вирусную и бактериальную природу заболевания и тем самым сократить ненужные назначения антибиотиков [1].
Проведение рентгенографии грудной клетки показано для исключения пневмонии. Выполнение рентгенографии грудной клетки при ОБ целесообразно в следующих случаях [1]:
- одышка;
- ржавая мокрота или кровохарканье;
- возраст старше 75 лет (стертое течение пневмонии);
- температура выше 38°С;
- частота сердечных сокращений >100 уд/мин;
- частота дыхания >24 в минуту;
- признаки локальной консолидации при физикальном обследовании (притупление перкуторного звука, локальные хрипы).
Микробиологические исследования редко бывают полезными при ОБ, за исключением гриппа и коклюша. Существуют различные методы диагностики гриппа: иммунофлуоресценция, обратная полимеразная цепная реакция (ПЦР). Практически наиболее важным методом диагностики являются коммерческие быстрые антигенные тесты, позволяющие в течение 15 минут получить положительный или отрицательный результат [8].
Выбор методов диагностики коклюша зависит от продолжительности кашля. В первые две недели информативен посев фарингеального мазка. В первые три недели возможно исследование фарингеального мазка методом ПЦР, со 2-й по 8-ю неделю применимо серологическое исследование [9].
Дифференциальный диагноз ОБ помимо вышеуказанных заболеваний должен быть проведен с другими причинами кашля: БА, гастроэзофагеальной рефлюксной болезнью, постназальным затеком, приемом ингибиторов ангиотензинпревращающего фермента, сердечной недостаточностью, тромбоэмболией легочной артерии, туберкулезом и раком легкого [2]. Выбор методов обследования зависит от преобладающей клинической картины. В Российской Федерации с учетом высокой распространенности туберкулеза при сохранении продуктивного кашля свыше 3 недель целесообразно выполнить бактериоскопическое исследование мокроты и рентгенограмму грудной клетки [10].
В подавляющем большинстве случаев ОБ имеет доброкачественное течение с тенденцией к самоизлечению. Однако выраженность симптомов ОБ может быть столь значительной, что пациенты утрачивают трудоспособность, у них нарушается ночной сон, снижается качество жизни и теряется возможность поддерживать повседневную бытовую активность. Все это заставляет пациентов обращаться за медицинской помощью, а врачей – назначать медикаментозное лечение по поводу ОБ.
Лечение
ОРВИ – самое распространенное и изученное заболевание человека. Возбудители ОРВИ и ОБ детально исследованы. Например, геном риновируса был секвенирован еще в 2009 г. [4]. Однако до настоящего времени этиотропного лечения острого вирусного бронхита и ОРВИ нет. Также нет и универсально эффективного симптоматического средства лечения ОБ. Каждый практикующий врач формирует свои предпочтения в выборе препаратов для лечения ОБ. Но, т.к. бронхит проходит и без лечения, необходимо указать, что при назначении лекарств следует помнить основную заповедь врача «Не навреди».
Этиотропная терапия
Так как ОБ является преимущественно вирусным заболеванием, все ведущие мировые сообщества уже более 10 лет выступают против рутинного назначения антибиотиков при данном заболевании. Аргументы против назначения антибиотиков: неэффективность при ОБ, ненужные материальные затраты, риск побочных эффектов, рост глобальной антибиотикорезистентнсти микроорганизмов [3].
В систематическом обзоре Cochrane за 2017 г. найдены умеренные свидетельства эффективности применения антибиотиков при ОБ в виде сокращения продолжительности кашля на 0,46 суток при росте числа побочных эффектов (относительный риск – 1,20). В заключение авторы обзора рекомендуют осторожно относиться к назначению антибиотиков при ОБ, обсуждают возможность применения антибиотиков престарелыми и полиморбидными лицами [11].
Антибиотики служат самой частой причиной развития вызванных лекарствами побочных эффектов. Побочные эффекты антибиотиков варьируются от легких (диарея, сыпь) до жизнеугрожающих (псевдомембранозный колит, анафилаксия, фатальная аритмия). Несмотря на все рекомендации и предупреждения, приблизительно в 60–90% случаев ОБ используется антибактериальная терапия [4]. Причины излишнего назначения антибиотиков могут быть различными (табл. 2).

Интересно, что есть исследования, подтверждающие, что антибиотики уменьшают вероятность развития пневмонии при ОБ. Однако, чтобы предотвратить одну пневмонию, нужно пролечить антибиотиками 119 пациентов с ОБ в возрасте 16–64, 39 и старше 64 лет [12]. Очевидно, что такой подход не рационален.
Стратегия сокращения применения антибиотиков при ОБ заключается в образовании врачей, применении маркеров разграничения вирусной и бактериальной инфекции, отсроченном назначении антибиотиков (поддержание контакта с пациентом и начало приема антибиотиков в отсутствие улучшения или при ухудшении состояния), информирование пациента о естественном течении ОБ [4].
Назначение антимикробных средств показано при гриппе (озелтамивир, занамивир), коклюше (макролиды) и возможно пожилым и полиморбидным пациентам [1, 2].
Симптоматическая терапия заключается в общих мерах: использование леденцов, увлажнителей воздуха, теплого питья [2]. Существует обзор Cochrane, посвященный эффективности меда при остром кашле у детей.
В этом обзоре показано, что мед эффективнее плацебо и антигистаминных препаратов, в эффективности не уступает декстрометорфану [13].
Лекарства, применяемые для симптоматического лечения ОБ, можно разделить на следующие группы: нестероидные противовоспалительные средства (НПВС), противокашлевые, муколитики, антигистаминные, бронхолитики, растительные препараты.
НПВС. Существуют противоречивые данные относительно эффективности применения НПВС (в частности, ибупрофена) при ОБ. Есть слабые доказательства умеренной эффективности у детей.
Антигистаминные препараты, вероятно, влияют на постназальный затек, но неэффективны при кашле вследствие ОБ [1].
Противокашлевые препараты. В двух исследованиях показано, что центрально действующий кодеин не оказывает значимого действия при ОБ и не может быть рекомендован к применению[1, 2]. Декстрометорфан – центральный неопиоидный синтетический дериват морфина уменьшает выраженность кашля на 19–36% по сравнению с плацебо[1].
Отхаркивающие препараты. Только в отношении гвайфенезина есть данные обзора Cochrane, подтверждающие умеренную эффективность препарата. Гвайфенезин способствует уменьшению интенсивности и выраженности кашля, облегчает отделение мокроты [14].
Бронхолитики. Так как нередко ОБ сопровождается обструкцией, логичным выглядит попытка назначения бронхолитиков, а именно β-агонистов короткого действия (КДБА). Однако проведенный мета-анализ Cochrane не выявил эффективности терапии КДБА у детей, у взрослых имеются слабые свидетельства того, что КДБА могут быть умеренно эффективными в уменьшении продолжительности и выраженности кашля при наличии признаков бронхиальной обструкции [15].
Растительные препараты. Свиде-тельства об умеренной эффективности использования растительных препаратов при ОБ имеются относительно Pelargonium sidoides (пеларгония) [1].
Заключение
ОБ в большинстве случаев имеет вирусную этиологию и разрешается самостоятельно. Искусство врача заключается в исключении сходных по клинической картине заболеваний, требующих антимикробной терапии, формировании у пациента верного представления о заболевании, корректного использования безвредных симптоматических средств для облегчения кашля.



