Введение
В соответствии с рекомендациями Всемирной организации здравоохранения с 1999 г. урогенитальный кандидоз (УГК) выведен из числа заболеваний, передаваемых половым путем, в связи с чем официальные показатели заболеваемости УГК в Российской Федерации отсутствуют. Вместе с тем, по данным различных авторов, частота выявления случаев кандидозных вульвовагинитов (КВВ) за последние 10 лет удвоилась, составив от 30 до 45% в структуре инфекционно-воспалительных поражений нижнего отдела мочеполовой системы женщин [1, 2]. Наиболее высокий уровень заболеваемости кандидозом регистрируется у женщин в возрасте от 20 до 40 лет и снижается у женщин в менопаузальном периоде.
Известно, что кандидоз способны вызывать около 20 видов грибов рода Candida. От 85 до 90% штаммов дрожжевых грибов, выделенных из влагалища, относятся к Candida albicans, среди не-albicans-видов наиболее часто встречается Candida glabrata (5–10%), следующими по частоте выявляемости среди возбудителей УГК являются Candida tropicalis, Candida krusei, Candida parapsilosis и Saccharomyces cerevisiae. Значительно реже выделяют Candida kefyr, Candida guilliermondi, еще реже – другие виды, однако фактически любой вид Candida может быть причиной развития вульвовагинита [3–5].
Не-albicans-виды способны вызывать, по мнению большинства исследователей, клинически схожие с C. albicans вагиниты, для которых характерна резистентность к традиционно применяемой терапии препаратами азолового ряда. Зарубежные авторы относят УГК, вызванный не-albicansвидами, к т.н. осложненным вульвовагинитам, составляющим приблизительно 10% случаев данного заболевания. Для осложненных КВВ свойственно более тяжелое течение и рецидивирующий характер заболевания.
Основной задачей терапии КВВ является устранение этиологических и патогенетических предпосылок возникновения инфекционного процесса. Однако, несмотря на значительную роль различных предрасполагающих факторов в развитии УГК, ведущим направлением в лечении заболевания по-прежнему остается применение антимикотических препаратов.
В настоящее время в арсенале врачей имеется масса высокоэффективных средств для системного и местного лечения КВВ, к основным из которых уже более 20 лет относятся препараты группы азолов (производные имидазола и триазола).
Лекарственные формы для лечения КВВ представлены влагалищными кремами, свечами и таблетками. Для лечения первичного эпизода заболевания существует широкий выбор высокоэффективных местнодействующих препаратов, рекомендованных к применению однократно или в течение нескольких дней. Результаты рандомизированных клинических исследований продемонстрировали, что внутривлагалищное применение имидазолов уменьшает долю эпизодов заболевания по сравнению с плацебо [6]. Препараты вводятся один раз в сутки, преимущественно на ночь, для обеспечения максимально длительного вагинального нахождения лекарственного средства. Некоторые препараты (клотримазол, миконазол) производятся в различных концентрациях, что отражается в длительности курса лечения. Как правило, длительность терапии местнодействующими средствами варьируется от 1 до 7 дней. Статистически значимых различий в эффективности лечения в зависимости от длительности применения, по результатам различных исследований, не установлено [7]. Препараты характеризуются высоким профилем эффективности и безопасности. Известно, что 3–10% препарата при местном использовании попадает из влагалища в системный кровоток.

В экспериментах на грызунах была выявлена эмбриотоксичность имидазолов, однако у человека вредного воздействия азолов на плод при внутри-влагалищном применении установлено не было [8].
Наряду с местнодействующими средствами для лечения КВВ применяются препараты системного действия (флуконазол, итраконазол), рекомендованные при хронических рецидивирующих формах заболевания. Данный вид супрессивной терапии предполагает применение антимикотических средств длительностью до 6 месяцев [9]. Особенностью этих препаратов является удобство в применении, что в значительной мере повышает приверженность лечению. Пероральное применение препаратов азолового ряда также оправданно, по мнению некоторых авторов, необходимостью санации экстрагенитальных очагов инфекции. В частности, в работе З.Ф. Беликовой отмечено сочетание урогенитального кандидоза с микотическим поражением полости рта, перианальной области, пахово-бедренных складок, дисбактериозом кишечника. По данным автора, у 56,1% обследованных пациенток с клиническими проявлениями КВВ наблюдалось нарушение кишечного микроценоза с выделением грибов Candida в количестве 104 КОЕ/мл и выше [10].
В современных условиях невозможно игнорировать неоднородную чувствительность различных видов грибов Candida к ряду антимикотических препаратов. Присутствие не-albicans- штаммов Candida и других оппортунистических грибов служит важным фактором, влияющим на выбор схем терапии и представляющим основную трудность для стратегии эмпирической терапии и профилактики КВВ.
Целью настоящего исследования стало изучение современных показателей чувствительности грибов рода Candida к антимикотическим препаратам.
Материал и методы
Был проведен анализ чувствительности к антимикотическим препаратам 1052 штаммов грибов рода Candida, выделенных от больных УГК в период с 2010 по 2015 г.: 92 штамма – в 2010 г., 216 – в 2011 г., 223 – в 2012 г., 219 – в 2013 г., 198 – в 2014 г. и 104 штамма – в 2015 г. Культуральная видовая идентификация Candida spp. проводилась с использованием селективной среды Кандиселект (BIO-RAD, Франция). Идентифицированная культура возбудителя исследовалась для определения чувствительности к антимикотическим препаратам. С этой целью использовалась микропанель 60 780 фунгитест, где методом разведений исследовалась чувствительность грибов к 6 антимикотическим препаратам: амфотерицину В, 5-флюороцитозину, флуконазолу, итраконазолу, кетоконазолу, миконазолу в двух различных концентрациях (табл. 1).
Результаты исследования
В течение всего периода исследования доминирующим видом грибов рода Candida среди изолятов, выделенных от больных УГК, оказалась C. albicans, частота обнаружения которой составляла в 2010 г. 90,2%, в 2011 г. – 87,0%, в 2012 г. – 86,1%, в 2013 г. – 86,3%, в 2014 г. – 85,8%, в 2015 г. – 85,6% (табл. 2).
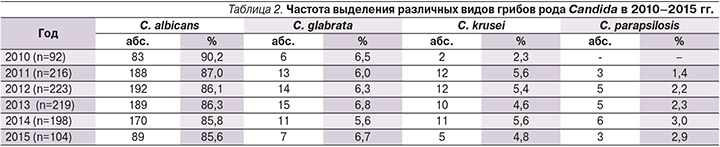
Однако обращало на себя внимание возрастание доли не-albicans-штаммов Candida в структуре УГК за исследуемый период от 9,8% в 2010 г. до 14,4% в 2014–2015 гг. Среди не-albicans-видов Candida на протяжении 2010–2015 гг. наиболее часто выделялась C. glabrata (5,6–6,8%), реже – C. krusei (2,3–5,6%) и C. parapsilosis (1,4–3,0%).
Чувствительность выделенных изолятов грибов к антимикотическим препаратам за изучаемые периоды времени представлена в табл. 3.
Согласно полученным данным, на протяжении 2010–2015 гг. не отмечено резистентности выделенных штаммов к 5-флюороцитозину и амфотерицину В, что в большей степени обусловлено отсутствием применения данных препаратов в терапии урогенитального кандидоза.
В отношении кетоконазола, который также не включен в отечественные и зарубежные рекомендации по ведению больных УГК, наблюдались 100%-ная чувствительность выделенных изолятов C. glabrata, C. krusei, C. parapsilosis и низкий уровень устойчивости C. albicans без выраженной тенденции к динамике показателя v (0–7,3%).
Флуконазол и миконазол – одни из наиболее часто применяемых препаратов в терапии КВВ. В процессе настоящего исследования было установлено, что уровень чувствительности выделенных штаммов C. albicans к флуконазолу снизился за исследуемый период со 100 до 83,1%, к миконазолу – с 98,8 до 79,8%. Также наблюдалось снижение показателей чувствительности к флуконазолу другого возбудителя УГК – C. glabrata: со 100 в 2010 г. до 85,7% в 2015-м. Однако на протяжении всего исследуемого периода не было выделено ни одного резистентного штамма C. krusei и C. parapsilosis к данным препаратам.

Наиболее высокий уровень резистентности Candida был зарегистрирован к итраконазолу, при этом наблюдалось увеличение числа нечувствительных изолятов у всех видов грибов с 2010 по 2015 г. Так, число штаммов C. albicans, не чувствительных к итраконазолу, за исследуемый период возросло с 14,5 до 55,3%, C. glabrata – с 66,7 до 100%, C. krusei – с 0 до 20%, C. parapsilosis – с 0 до 33,3%.
Выводы
На современном этапе этиологический спектр возбудителей урогенитального кандидоза наряду с преобладанием C. albicans характеризуется возрастающей долей не-albicans-видов (C. glabrata, C. krusei, C. parapsilosis). Неоднородная видовая структура заболевания и увеличение показателей резистентности грибов рода Candida к широко применяемым в терапии препаратам азолового ряда (флуконазолу, итраконазолу, миконазолу) обусловливают необходимость постоянного мониторинга чувствительности инфекционных агентов к антимикотическим средствам и оптимизации схем терапии с учетом данных показателей.



