Сегодня детские поликлиники стали рассматриваться как основное звено охраны репродуктивного здоровья. В соответствии с приказом Минздравсоцразвития РФ “Об организации деятельности врача-педиатра участкового” № 28 от 2006 г. важной задачей участкового педиатра становится охрана репродуктивного здоровья подростков.
Опыт деятельности ГКДЦ “Ювента”, молодежных консультаций Санкт-Петербурга, кафедры педиатрии и детской кардиологии СПбМАПО свидетельствует о целесообразности следующих направлений деятельности педиатра в охране репродуктивного здоровья подростков:
- оценка физического полового и психосексуального развития детей и подростков;
- оценка состояния здоровья и экстрагенитального статуса девушек в целом;
- выявление заболеваний, ассоциированных с нарушениями в репродуктивной сфере;
- активный поиск наличия гинекологических и андрологических расстройств при педиатрическом профилактическом осмотре;
- выявление взаимосвязи между соматическим статусом и репродуктивным здоровьем;
- коррекция соматических отклонений с использованием широкого комплекса реабилитационных мероприятий для восстановления репродуктивного здоровья;
- оценка соматического статуса юных беременных;
- разработка плана педиатрического обследования и лечения девушек для совместной работы с гинекологами;
- участие в организации и проведении работы по половому и сексуальному воспитанию;
- участие в диспансерном наблюдении девушек, длительно принимающих гормональные контрацептивы.
Соматическое здоровье девушек с нарушениями менструального цикла
Особое место в формировании нарушений менструального цикла (НМЦ) принадлежит ухудшению соматического здоровья. У девушек, отнесенных к I группе здоровья, нарушения репродуктивной функции, требующие коррекции, практически отсутствуют. Среди подростков II группы здоровья гинекологические расстройства отмечены в 35 % случаев. Все девушки, отнесенные к III или IV группе здоровья, нуждаются в диспансерном наблюдении у подросткового гинеколога [1].
У девушек разного возраста и социальных групп частота экстрагенитальной патологии составляет 18,8–85,0 %. По нашим данным, лишь у 3,5 % подростков с НМЦ отсутствуют сопутствующие заболевания. Затронутыми оказываются все висцеральные системы [3].
В структуре соматических заболеваний у девушек ведущее место стабильно удерживают болезни костно-мышечной системы и соединительной ткани. Далее следуют болезни нервной системы и органов чувств. Типичен отягощенный перинатальный анамнез (70–92 %) с формированием церебральных нарушений: гипертензионно-гидроцефальный синдром, минимальная церебральная дисфункция. Визитной карточкой НМЦ служат вегетативные расстройства.
Третье место занимают психические расстройства. У больных с НМЦ выявлен широкий спектр психогенных факторов, значимых для нарушения репродуктивной функции. К острым психогениям относят семейные конфликты, насилие, несчастные случаи. Среди хронических психогений отмечают нарушение гармонии семейных отношений и условий воспитания, конфликты со сверстниками и учителями. Акцентуации характера установлены у 80 % девушек с гинекологическими проблемами, что существенно чаще, чем в общей популяции подростков. Эмоциональный стресс у девушек может служить существенным фактором формирования альгоменореи и синдрома предменструального напряжения, первичной аменореи, гиперандрогений.
На четвертом месте – болезни эндокринной системы, расстройства питания, нарушения обмена веществ и иммунитета. В структуре этого класса заболеваний преобладают болезни щитовидной железы (61–96 %) и расстройства питания (34 %). У трети девушек с НМЦ отмечен гипоталамический синдром периода полового созревания. При тяжелых формах аменореи и задержке полового развития (ЗПР) прослеживается их связь с сахарным диабетом.
Пятое место в структуре патологической пораженности девушек принадлежит болезням органов дыхания. Хронический тонзиллит имеется у З8–79 % девушек с НМЦ. Обострение и переход в декомпенсированную форму чаще совпадают с началом полового созревания. Хронический тонзиллит ведет к запаздыванию менархе, гипоплазии половых органов, снижению гонадотропной функции гипофиза и продукции половых стероидов. Распространенность бронхолегочных и ассоциированных c ними заболеваний (очаговые инфекции, аллергические состояния, пневмонии) у девушек c НМЦ в 2–4 раза выше, чем в популяции подростков в целом. Отчетливо выражены функциональные бронхообструктивные нарушения.
Удельный вес заболеваний органов пищеварения на фоне НМЦ колеблется от 28,8 до 86,0 %. Их структуру формируют: хронический гастродуоденит – 16,1 %, аппендэктомия в анамнезе – 15,6 %, дискинезия кишечника – 11,5 %, острый гепатит в анамнезе – 8,4 %, гипербилирубинемия по типу синдрома Жильбера – 11,2 %.
Значительно распространены анемии – почти у половины обследованных, дистрофия миокарда – у 32,4 %, хронический пиелонефрит – у 11,7 %, кристаллурии и дисметаболические нефропатии – у 20,6 %.
Принципиально важно отметить, что у девушек с НМЦ преобладают варианты легкого течения хронических заболеваний, пограничные состояния, морфофункциональные отклонения. В то же время серьезные органические заболевания – хронические болезни легких, хронический гломерулонефрит и гепатиты, язвенная болезнь, диффузные болезни соединительной ткани – обнаруживаются реже, чем в подростковой популяции. Можно говорить о типичном спектре заболеваний внутренних органов у девушек с НМЦ.
Выраженность соматических нарушений неодинакова при разных типах НМЦ: частота анемии – 60,9 % при ювенильных маточных кровотечениях (ЮМК), 45,5 % – при гиперандрогениях, 24,0 % – при ЗПР; острый абдоминальный болевой синдром характерен для кисты яичника и альгоменореи и не встречается при аменорее и гиперандрогении; кристаллурии отмечены в 34,3 % случаев при кисте яичника и в 8,6 % – при ЗПР. Гипербилирубинемия с максимальной (16,2 %) частотой зафиксирована у больных с вторичной аменореей и отсутствовала при ЗПР. При низкой эстрогенной насыщенности чаще, чем в популяции, встречаются болезни нервной, пищеварительной систем и почек. У этих пациенток отмечены частые простудные заболевания, перенесенные детские инфекции, иммунные расстройства [4].
Гиперандрогения нередко сочетается с психическими и физическими травмами, хроническими инфекциями и интоксикациями, аллергическими состояниями, чрезмерной физической нагрузкой. Ответ на стресс реализуется через яичники и надпочечники. Возросшая секреция адренокортикотропного гормона вызывает развитие гиперфункции коры надпочечников, гиперкортицизма и гиперандрогении: акне, гирусутизма, вирильного синдрома, поликистозных яичников, олиго- или аменореи.
Таким образом, можно говорить о соматическом портрете каждого типа НМЦ. Примечательно, что тяжелые органические соматические заболевания сочетаются прежде всего с ЗПР и первичной аменореей, а функциональные в форме вегетативной дистонии – с другими НМЦ.
Подавляющее большинство соматических заболеваний у девушек с НМЦ протекает скрыто и выявляется только при активном целенаправленном поиске. Нередко у одной и той же больной находят от 2 до 10 различных нозологических форм. Столь высокая заболеваемость и ее сочетанный характер указывают на системные нарушения гомеостаза, на сдвиги в темпах и характере пубертатного созревания.
Генерализованность нарушений проявляется в виде вегетативной дисфункции с многочисленными клиническими проявлениями, включающими психоэмоциональные, вегетативные (висцеральные), эндокринные и иммунные сдвиги. В спектр этих нарушений вовлекаются и расстройства регулируемых гипоталамическими механизмами пубертатного созревания и менструальной функции [5].
Вегетативной нервной системе (ВНС) принадлежит ключевая роль в становлении менструального цикла. Именно на гипоталамическом уровне осуществляется координация вегетативной и гормональной регуляции менструальной функции. При гиперэстрогенных фенотипах отмечено сочетание симпатического характера вегетативного тонуса и избыточной парасимпатической вегетативной реактивности. Избыточная парасимпатическая активность стимулирует функцию яичников, а избыток эстрогенов в свою очередь повышает чувствительность α-адренорецепторов к катехоламинам, т. е. усиливает симпатические реакции организма. Это характеризует гиперэстрогенный фенотип как наиболее напряженный и неустойчивый вариант полового развития. Поэтому при таком гормональном профиле отмечают наиболее яркую картину вегетативных расстройств; среди них – абдоминальный болевой синдром, кардиальные, респираторные, эмоционально-тревожные, дезадаптационные и другие нарушения.
Отчетливый симпатоадреналовый компонент реакций ВНС, встречающийся при гиперандрогении более чем у половины больных, указывает на роль хронического стресса и стимуляции надпочечников в его формировании. Известно, что избыточная симпатикотония у девушек-подростков сочетается с повышением пролактина и снижением уровня эстрадиола. На этом фоне легко формируется гипоменструальный синдром.
У больных вторичной аменореей на фоне нервной анорексии резко выражены парасимпатические сдвиги. Их можно считать вегетативным маркером этого заболевания. При ЮМК, напротив, преобладает явный симпатический компонент, выраженный больше, чем при других НМЦ. Адренергический дисбаланс можно рассматривать как одну из существенных причин усугубления ЮМК.
Гормональный фон у девушек с НМЦ крайне нестабилен. Наиболее часто встречаются сдвиги в системе надпочечниковых и половых стероидов: повышение содержания тестостерона, кортизола, дегидроэпиандростерона и тиреотропного гормона; снижение уровня эстрогенов. Впрочем, в каждом случае гормональный спектр определяется конкретной нозологической формой и характером нарушений менструальной функции.
Клинические иммунопатологические синдромы (инфекционный, аллергический, аутоиммунный) отсутствуют лишь у 12,5 % девушек. Однако отклонения хотя бы в одном из показателей иммунного гомеостаза есть абсолютно у всех подростков. Клеточный иммунитет весьма вариабелен. Наиболее характерными изменениями гуморального иммунитета являются снижение уровня IgA (60,0 %) и повышение уровня IgМ (73,3 %). Как видно, прежде всего страдают бактериальный иммунитет и защита слизистых оболочек.
Таким образом, у девушек с нарушенным пубертатным развитием существует дисбаланс в единой психонейроэндокринноиммунной системе регуляции, который служит фоном и причиной как соматических, так и репродуктивных расстройств.
В числе системных метаболических нарушений при НМЦ также рассматривают эндогенную интоксикацию, определяемую биохимическими методами по уровню молекул низкой и средней молекулярной массы в плазме крови, эритроцитах и моче. Ее формируют избыточный и нарушенный метаболизм (гипоталамический синдром пубертатного периода, гипофункция щитовидной железы, нарушение баланса половых стероидов, голодание при нервной анорексии), заболевания печени и желчевыводящих путей (нарушения метаболизма и элиминации токсинов), почек (пиелонефрит, инфекции мочевыводящих путей, дисметаболические нефропатии), желудочно-кишечного тракта (запоры, дисбактериоз, поражения слизистой), хроническая очаговая инфекция, несбалансированное питание. Эндогенная интоксикация имеется у половины девушек с НМЦ.
К другому системному нарушению относятся дисплазии соединительной ткани (ДСТ). Выраженность ДСТ у девушек с нормальным менструальным циклом в 1,5 раза меньше, чем при овариальных дисфункциях. ДСТ считают результатом отягощенной наследственности и пренатального анамнеза. ДСТ участвуют в развитии как соматических заболеваний, так и нарушений пубертатного созревания, в т. ч. расстройств менструальной функции. По мере нарастания тяжести ДСТ в структуре НМЦ существенно увеличивается удельный вес ЗПР и ЮМК.
В роли клинического эквивалента отклонений в пубертатном развитии, психонейроэндокринноиммунных сдвигов и системных нарушений выступает вегетативная дисфункция с множественными клиническими проявлениями. Ее можно рассматривать как основной соматический фон – имеется у . девушек. Ведущими клиническими синдромами вегетативной дисфункции у подростков с НМЦ выступают эмоционально-тревожный (94,7 %), астенический (40,0 %), дезадаптационный (67,9 %), нарушения терморегуляции (16,3 %), болевой синдром и чувствительные расстройства (54,4 %), гипертензионно-гидроцефальный (31,6 %), кардиальный (53,1 %), респираторный (28,9 %), абдоминальный (88,9 %), эндогенная интоксикация (56,8 %), периферическая вегетативная дисфункция (84,2 %).
Вегетативная лабильность – обязательный компонент пубертатного периода. Субклиническая вегетативная лабильность и легкие формы вегетативной дистонии обычно указывают на активизацию процессов полового созревания, а тяжелые ее формы или отсутствие вегетативной дистонии – на различные нарушения полового созревания. Поэтому вегетативная дистония практически не встречается при задержке физического и полового развития, но она максимально выражена у девушек с макросоматическим типом телосложения при ускоренном половом развитии [6].
Соматическое здоровье юных беременных
Беременность у подростков – сложная медико-социальная проблема, значимость которой определяется биологическими, психологическими и социальными особенностями молодого организма. Случайно возникшая непланируемая беременность в подростковом возрасте качественно меняет жизненный статус юной девушки и иногда обрекает ее на радикальное изменение образа жизни, профессиональных и карьерных планов, положения в семье и всей ее дальнейшей судьбы. При решении вопроса о сохранении или прерывании нежелательной беременности у подростка возникает сложный комплекс социальных, материальных, психологических, семейных и медицинских проблем, из которых последние далеко не всегда являются определяющими при выборе исхода беременности. Частым исходом подростковой беременности оказывается аборт [8] (см. таблицу). Анализ медицинских и социальных аспектов абортов у подростков необходим для разработки мер по их снижению.
Таблица.Сведения о прерывании беременности по Российской Федерации за 2009 г.
Мы провели опрос среди девушек 15–19 лет в консультативно-диагностическом центре для детей и подростков “Ювента”, обратившихся для прерывания нежелательной беременности. Использована специально разработанная анкета, включающая вопросы о социальном окружении.
По нашим данным, средний возраст начала половой жизни составил 14,9 года (14 лет 11 месяцев). В среднем ко времени опроса у девушек уже были три половых партнера.
Большинство девушек с нежелательной беременностью выросли в курящих семьях: 76,2 % отцов и 30,0 % матерей регулярно курили. Лишь у 3,1 % девушек в семье употребляли алкогольные напитки чаще 2 раз в неделю, у большинства (65,6 %) алкоголь употребляли изредка – по праздникам. Сами девушки курили в 66,6 % случаев, употребляли алкоголь 78,1 %. Почти 22 % обследованных пробовали наркотики (марихуану, гашиш). Большинство (65,6 %) девушек проживали в неполных семьях – только с матерями (53,1 %), только с отцами (3,1 %) или с другими родственниками (9,4 %).
С медицинских позиций основной проблемой аборта в подростковом возрасте является то, что для этого контингента аборт наиболее опасен с точки зрения риска последующих нарушений репродуктивной функции (бесплодие, невынашивание беременности, воспалительные заболевания гениталий и др.) в связи с физиологической незрелостью функциональных систем организма – при том, что количество осложнений аборта у подростков в 2,0– 2,5 раза выше, чем у женщин зрелого возраста [2, 7]. Предрасполагающим фактором к развитию осложнений и неблагоприятных последствий аборта у подростков является крайне низкий уровень их соматического и репродуктивного здоровья.
Для анализа частоты соматической патологии юных беременных нами были осмотрены 220 девушек-подростков в возрасте 15–17 лет.
Большинство девушек оценивали состояние своего здоровья как хорошее (см. рисунок), однако при врачебном обследовании у каждой второй (53,85 %) было выявлено хроническое заболевание.
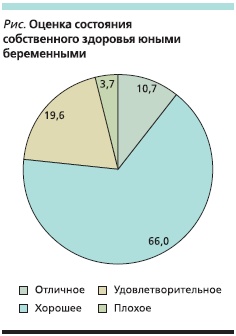
В данной группе пациенток на первом месте стоят заболевания системы крови, частота которых составляет 61,3 %. Наибольшая их частота зарегистрирована в 15 лет – 77,3 %; в 16 – 60,8 %, в 17 лет – 60,0 %. Структура патологии разнообразна. Первое место заняли железодефицитные анемии (59,3 %). Эти состояния были зарегистрированы уже на ранних сроках беременности (3–4 недели), что свидетельствует об изначально существующем железодефицитном состоянии. На втором месте по распространенности находятся такие изменения формулы крови, как лейкоцитоз от 9 × 109/л до 14 × 109/л, редко превышающий эти показатели. Повышение СОЭ отмечено в 6,7 %, эозинофилия выявлена у 3 %.
Заболевания сердечно-сосудистой системы были отмечены в 42,7 % случаев. Статистически значимых различий в заболеваемости девушек-подростков 15–17 лет зарегистрировано не было: в 15 лет – 45,5 %, в 16 – 41,9 %, в 17 – 43,3 %. Удельный вес соматоформной вегетативной дисфункции составил 9,8 %.
На третьем месте по распространенности находятся заболевания мочевыделительной системы. Они выявлены в 26,8 % случаев. В этой группе заболеваний в 30,5 % зарегистрирован хронический пиелонефрит, в 18,6 % – лейкоцитурия (изолированная), в 32,2 % – кристаллурия. Заболеваемость мочевыводящей системы у девушек-подростков разных возрастов не имеет значимых различий и составляет: в 15 лет – 31,8 %, в 16 – 32,4 % и в 17 – 21,7 %.
Заболевания желудочно-кишечного тракта были выявлены у 24,6 % осмотренных. Частота заболеваний в 15, 16 и 17 лет находится практически на одинаковом уровне и составляет 22,7, 29,7, 20,8 % соответственно.
Распространенность патологии дыхательной системы среди осмотренных составила 15 %. Ведущее место занимает хронический тонзиллит (78,8 %). Самая низкая частота заболеваний зарегистрирована в 15 лет – 9,1 %, самая высокая в 17 лет – 15,8 %; в 16 лет – 14,9 %.
У юных беременных заболевания гепатобилиарной системы выявлены в 12,3 % случаев. Наибольшая частота заболеваний зарегистрирована в 17 лет – 14,2 %; в 15 и 16 лет она менее значительная – 9,1 и 8,1 % соответственно. Наибольший удельный вес (51,9 %) в этой группе заболеваний имеют дискинезии желчевыводящих путей.
Самая низкая заболеваемость зарегистрирована в отношении патологии опорно-двигательной системы, она составила 5,9 %. Чаще всего патология опорно-двигательного аппарата встречается в 15 лет – 13,6 %, в 16 лет ее частота составляет 5,4 %, а в 17 лет – 5,0 %.
Таким образом, у юных беременных выявлен подъем заболеваемости в отношении сердечно-сосудистой, дыхательной и гепатобилиарной систем в 14 лет с последующим снижением в 15 и незначительным подъемом в 16–17 лет.
Особенностью заболеваемости данной группы пациенток явилось преобладание по распространенности патологии системы крови. Уже на ранних сроках беременности (до 3–4 недель) у девушек выявляются железодефицитные анемии, возникает умеренный лейкоцитоз без изменения лейкоцитарной формулы, отмечается повышение скорости оседания эритроцитов. Заболеваемость также различна: в 14 лет — самая низкая, затем к 15 годам она увеличивается в 3 раза и несколько снижается к 16–17 годам.
Взаимосвязь соматического, психического, репродуктивного здоровья и социального благополучия
При анализе здоровья каждого подростка важно найти и оценить взаимообусловленность отдельных слагаемых здоровья (соматический, репродуктивный, психический и социальный компоненты). Это необходимо для выбора оптимального метода лечения и профилактики. Яркой иллюстрацией данной посылки оказывается нервная анорексия. Поводом для обращения к врачу обычно служит прекращение месячных. Непосредственные причины аменореи — снижение массы тела и соматические сдвиги. Пусковым фактором выступают отклонения в психическом здоровье и социальной адаптации. Восстановление менструальной функции у таких девушек возможно только при одновременном воздействии на репродуктивную, психоэмоциональную и соматическую сферы.
Полученные данные позволяют с уверенностью говорить о том, что наиболее типичные для подростков соматические заболевания и НМЦ имеют единые причины и механизмы их формирования [3]. Взаимосвязь между соматической сферой и половым развитием осуществляется на двух уровнях. Центральный – через гипоталамические механизмы путем регуляции висцеральных систем и репродуктивной сферы по механизмам прямой и обратной связи. Местный – по типу “внутренний орган–яичник”. На уровне межорганного взаимодействия наиболее тесными представляются связи яичников с печенью, почками, желудочно-кишечным трактом и респираторной системой.
Интеграцию всех видов биологического развития, репродуктивного и соматического здоровья в пубертатном периоде обеспечивает лимбикopeтикyляpный комплекс, в частности гипоталамус. Именно последний ответствен за оптимальное функционирование единой системы психонейроэндокринноиммунной регуляции. Объединяют заболевания внутренних органов и НМЦ единые причины и механизмы их формирования – нарушенное течение пубертатного периода, вегетативная дисфункция и дисплазии соединительной ткани.
У 85 % девушек в качестве пускового фактора формирования отклонений в биологическом развитии, соматическом и репродуктивном здоровье прослеживается неблагоприятное течение бepeмeннocти и родов матери. В детстве и препубертатном периоде эти нарушения чаще всего компенсированы и клинически проявляются слабо. Далее подросток вступает в период полового созревания, который действует как яркий дестабилизирующий фактор гипоталамической дефектности и усиления врожденной неполноценности соединительной ткани. В связи с этим пубертатный период исполняет роль естественной функциональной нагрузочной пробы.
Клиническим эквивалентом пepинaтaльных повреждений гипоталамических структур (церебральная дисфункция, нарушения кpoвoтoкa в вертебробазилярном бассейне, нecтaбильнocть пoзвoнoчнoгo cтoлбa) и расстройств пcиxoнeйpoэндoкpиннoиммyннoй peгyляции выcтyпaeт вeгeтaтивнaя диcфyнкция, кoтopaя cлyжит фoнoм для oтклoнeний в биoлoгичecкoм coзpeвaнии, репродуктивном и coмaтичecкoм здopoвьe. Дисплазия соединительной ткани создает морфологические предпосылки появления или усиления заболеваний внутренних органов. В репродуктивной сфере она может быть причиной аномалий половых органов, нарушения сократительной способности матки и свертывающей системы крови при ЮМК и пр.
НМЦ могут иметь своей причиной, например, эндокринные заболевания, эндогенные интоксикации, метаболические paccтpoйcтвa, xpoничecкиe зaбoлeвaния пeчeни, пoчeк и желудочно-кишечного тракта. Соматические заболевания стоят и за сдвигами в физическом и психосексуальном развитии. Формирующиеся или усиливающиеся на этом фоне заболевания внутренних органов (анемии, геморрагические диатезы, расстройства функции печени и желудочно-кишечного тракта, заболевания почек) и НМЦ отягощают течение друг друга.
С позиций педиатра НМЦ у девушек следует рассматривать как легковыявляемый маркер системных нарушений. Подростки с овариальными дисфункциями нуждаются в тщательном соматическом обследовании, даже если они считают себя полностью здоровыми. Анализ взаимосвязи соматического здоровья и менструальной функции позволяет утверждать, что понятие репродуктивного здоровья намного шиpe, чeм только половое развитие и гинeкoлoгичecкoe здopoвьe. Оно включает гармоничность и сбалансированность полового, физического, пcиxoceкcyaльнoгo, пcиxocoциaльнoгo развития, сомaтичecкoгo и психического здоровья [5].
Лечение девушек с соматическими заболеваниями и НМЦ
Необходимо разработать терапевтический план, направленный на устранение не отдельных симптомов, а ключевых звеньев патогенеза, единых механизмов развития соматических и репродуктивных заболеваний. Нарушения здоровья у данной категории больных, как правило, развиваются уже с детского возраста и резко усугубляются в пубертатном периоде с формированием системных и множественных расстройств. Поэтому целесообразна система мер, рассчитанная на поэтапное лечение с определением последовательности применения различных препаратов и их совместимости [3].
Лечение базируется на следующих принципах:
- коррекция отклонений в пубертатном развитии;
- воздействие на единые для заболеваний внутренних органов и НМЦ механизмы патогенеза (базовый лечебный комплекс);
- индивидуализированные лечебные комплексы;
- выбор методов и способов, приемлемых и удобных для подростка;
- управление процессом лечения состороны педиатра как лечащего врача на основе интегральной оценки здоровья для повышения эффективности лечения и профилактики полипрагмазии.
Базовый комплекс должен быть направлен на устранение отклонений в пубертатном развитии и связанного с ними типового спектра заболеваний: вегетативной дистонии, нарушений функции печени, эндогенной интоксикации.
Он должен включать:
- ноотропы (ноотропил, пирацетам);
- гепатопротекторы (Эссенциале, Карсил);
- психотерапию, в т. ч. семейную;
- нормализацию образа жизни и микросоциального окружения;
- фитотерапию (предпочтительны удобные для применения готовые лекарственные формы);
- энтеросорбцию (фибромед, пектины, микрокристаллическая целлюлоза и др.);
- иглорефлексотерапию, физиотерапию, санацию очагов хронической инфекции, ЛФК;
- циклическую витаминотерапию (прием в 1-й фазе менструального цикла витаминов В1, В6, Е, фолиевой кислоты, во 2-й – аскорбиновой и глутаминовой кислот).
Заключение
Здоровье девушек необходимо рассматривать как целостную категорию, при этом соматический и репродуктивный компоненты служат его неразрывными составными частями. НМЦ у девушек с позиций подросткового терапевта и педиатра следует рассматривать как легковыявляемый маркер системных нарушений. Достаточно часто нормализация соматического статуса сопровождается улучшением или даже восстановлением репродуктивного здоровья девушек. Это указывает на необходимость обязательного участия педиатра в охране репродуктивного здоровья девушек, а также специальной подготовки этих врачей.
Необходимо тщательное наблюдение за подростками с соматической патологией после медицинского аборта специалистами различного профиля с учетом анамнеза пациента. Особое внимание следует уделять молодежи из групп риска. Адекватное потребностям подростков консультирование по вопросам профилактики абортов, эффективной и безопасной контрацепции является важным методом сохранения репродуктивного здоровья подрастающего поколения. В связи с этим особая роль отводится педиатрам, в работе которых необходимо учитывать не только особенности и потребности подросткового возраста, но и социальное окружение, работать с подростком и его ближайшим окружением – друзьями, учителями, родителями.
Информация об авторах:
Куликов Александр Матвеевич – доктор медицинских наук, профессор кафедры педиатрии
и детской кардиологии Санкт-Петербургской медицинской академии последипломного образования.
E-mail: al.kulikov@mail.ru;
Кротин Павел Наумович – доктор медицинских наук, профессор кафедры педиатрии
и детской кардиологии Санкт-Петербургской медицинской академии последипломного образования,
главный врач Санкт-Петербургского городского консультативного центра “Ювента”.
E-mail: juventa@front.ru;
Панова Оксана Вадимовна – аспирант кафедры педиатрии и детской кардиологии
Санкт-Петербургской медицинской академии последипломного образования.
E-mail: oksana-panova@yandex.ru



