Введение
Идея создания специализированного гинекологического отделения для лечения пациенток с инфекционно-воспалительными послеродовыми осложнениями (ИВПО) принадлежит заведующему кафедрой акушерства и гинекологии Ленинградского санитарно-гигиенического института профессору Алексею Семеновичу Слепых. С этой целью в 1976 г. Алексей Семенович предложил выделить часть коек второго гинекологического отделения больницы им. Куйбышева, ныне Санкт-Петербургская городская Мариинская больница, для лечения больных ИВПО. К 1980 г. более половины коечного фонда отделения было профилировано для лечения этого контингента больных.
С 1980 г. к работе отделения активно подключился коллектив второй кафедры акушерства и гинекологии Ленинградского государственного института усовершенствования врачей во главе с заведующей кафедрой, главным акушером-гинекологом Ленинграда профессором Маргаритой Александровной Репиной. В то время был издан приказ Главного управления Здравоохранения Ленинграда о необходимости строгой госпитализации больных с гнойно-септическими послеродовыми осложнениями в гинекологическое отделение больницы им. Куйбышева [1].
До 1990 г. приказ выполнялся неукоснительно. Следует отметить, что действие приказа продолжается и в настоящее время, он не отменен. Под руководством Маргариты Александровны в тот период в отделении велась большая научная работа, были разработаны алгоритмы ведения, обследования и лечения послеродовых «септических» больных [1, 2]. Многих установок мы и сегодня придерживаемся в нашей повседневной деятельности.
Обсуждение полученных результатов
За 40 лет работы отделения отмечаются периоды различной активности в лечении больных с послеродовыми осложнениями, что, вероятно, связано с развитием и становлением самого отделения, а также с политико-экономической обстановкой в нашей стране (рис. 1).
К 1990 г. во исполнение приказа Комитета по здравоохранению 91% больных ИВПО концентрируются в гинекологическом отделении Мариинской больницы. В дальнейшем развал политико-экономической системы и как следствие – снижение доли послеродовых больных в Мариинской больнице до 48% к 1995 г. и далее до 26% к 2000 г. Но начался период восстановления, и уже к 2016 г. 77% родильниц, а в 2017 г. 83% больных получили помощь в нашем отделении.

В начале пути смертность от послеродового сепсиса в больнице им. Куйбышева превышала общегородскую (рис. 2). С 1981 по 1985 г. в нашей больнице погибали 70% септических послеродовых больных. С 1991 по 1995 г. показатели смертности выровнялись. Последние 10 лет отмечается стойкое снижение показателей смертности в Мариинской больнице по сравнению с общегородскими. В 2017 г. они составили 40% в Мариинской больнице и 60% в городе соответственно.
В течение последних 10 лет в Мариинской больнице от сепсиса погибли 11 родильниц. Из них 6 пациенток страдали наркоманией, хроническими вирусными гепатитами В и С, ВИЧ-инфекцией в стадии СПИДа. Трое погибли от ангиогенного сепсиса, 1 больная умерла от уросепсиса на фоне декомпенсации сахарного диабета 1 типа, в 1 случае причиной сепсиса стал пансинусит. И лишь одна пациентка погибла от сепсиса, вызванного метроэндометритом, развившемся на фоне уже имевшейся полиорганной недостаточности, после перенесенной эклампсии.
Общее число больных, получивших помощь в нашем отделении в 2016 г., составило 4715, в 2017 г. – 4694 (рис. 3). Как видно из рисунка, доля всех больных с послеродовыми заболеваниями ежегодно составляет около 8% от общего числа пациентов. На послеродовые инфекционно-воспалительные заболевания приходится несколько больше 5% пациенток, что в 2015 г. составило 248, в 2017 г. – 255 родильниц. Таким образом, практически каждый день в наше отделение поступает пациентка с послеродовым заболеванием.
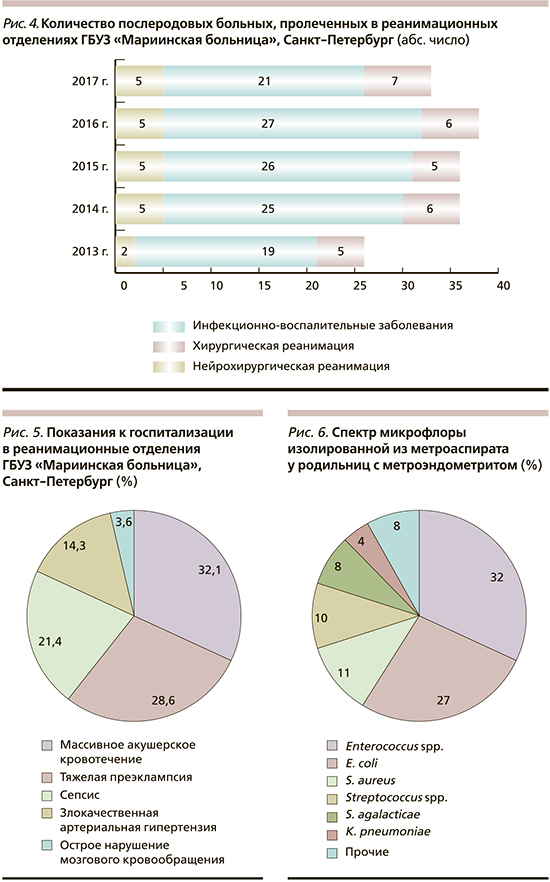
Особого внимания заслуживают больные, получающие лечение в реанимационных отделениях Мариинской больницы (рис. 4). Как правило, это пациентки, переведенные из родильных домов с тяжелейшими осложнениями беременности, родов и послеродового периода. Часто тяжесть их состояния обусловлена тяжелейшей соматической патологией, такой как опухоли головного мозга, нарушения мозгового кровообращения, системные аутоиммунные заболевания, тромбоэмболия легочной артерии и др.
В ряде случаев нам приходилось родоразрешать беременных путем операции кесарева сечения в условиях гинекологического отделения.
Ежегодно в условиях хирургической и нейрохирургической реанимации получают лечение от 24 до 33 женщин. То есть ежемесячно к нам переводятся от 2 до 3 таких тяжелейших больных. Следует отметить, что доля септических больных среди них не превышает 21%. В 2016 г. в реанимационных отделениях пролечены 33 человека, из них всего 5 родильниц с ИВПО.
По данным за 2017 г., в реанимационные отделения Мариинской больницы госпитализированы 28 человек. Из них всего 6 женщин с ИВПО (рис. 5).
Остальные 78% поступивших – это 9 больных, перенесших тяжелую кровопотерю, 8 – с тяжелой преэклампсией/эклампсией, 4 – со злокачественной артериальной гипертензией и 1 пациентка – с острым нарушением мозгового кровообращения. Таким образом, гинекологическое отделение постепенно перепрофилировалось из отделения для лечения больных ИВПО в отделение для лечения всех послеродовых осложнений.
Родильницы с ИВПО – это наиболее тяжелый контингент больных, получающих помощь в нашем отделении. Средний койко-день таких больных в 2017 г. составил 17,5. Средний койко-день послеродовых больных составляет 8,8, что на 3,3 превышает средний койко-день гинекологических больных. Следует отметить, что ряд послеродовых больных, в частности перенесших острое нарушение мозгового кровообращения, проводят в нашей больнице до 1,5 месяцев.
Обследование и лечение больных ИВПО осуществляются в тесном контакте с эпидемиологической службой больницы и бактериологической лабораторией, оснащенной современным оборудованием.
При поступлении в обязательном порядке берутся посевы лохий, выделений из носа, мочи и молока, а в случае выполнения оперативных вмешательств – посевы из полости матки и брюшной полости, по показаниям – посев крови. Сводные данные по результатам микробиологического исследования метроаспиратов представлены на рис. 6.
Основную группу возбудителей ИВПО составляют микроорганизмы, населяющие желудочно-кишечный тракт. На их долю приходится 59%. В 11% случаев причиной метроэндометритов служат золотистый и эпидермальный стафилококки. На долю грамположительной флоры приходится 61%, грамотрицательной (семейство энтеробактерий) – 31%.
Применение микробиологического мониторинга позволило выявить наличие патогенных микроорганизмов, устойчивых к антибактериальным препаратам. Доля метициллинрезистентного золотистого стафилококка составляет 23%, клебсиеллы и кишечной палочки, продуцирующих β-лактамазы расширенного спектра, – 20% от общего количества выделенных возбудителей.
В связи с тем, что исследование проведено на базе отделения, которое работает как Центр вторичной госпитализации («внешняя обсервация»), куда все без исключения родильницы поступают с предшествовавшей в анамнезе госпитализацией в стационар и зачастую с проведенной антибиотикопрофилактикой или даже антибиотикотерапий.
Таким образом, лечение воспалительных процессов, вызванных указанными представителями нозокомиальной флоры акушерских стационаров города, требует больших временных и материальных затрат. Этиотропная терапия подобных больных требует широкого назначения антибиотиков группы карбапенемов и ванкомицина.
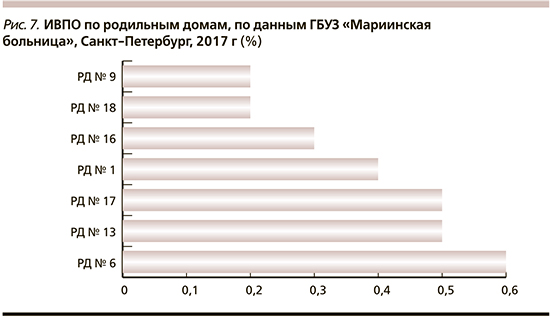
Мы выбрали родильные дома с максимальным количеством родов в 2017 г. (рис. 7). На рисунке представлен процент ИВПО, пролеченных в нашем отделении, от общего количество родов в этих родильных домах. Процент осложнений составил от 0,2 до 0,6%, но если рассматривать абсолютные числа – они приблизительно одинаковые.
У 1/4 пациенток метроэндометрит развивается на фоне остатков плацентарной ткани, в связи с чем мы дополняем консервативную терапию инструментальным обследованием полости матки. Хотелось бы обратить внимание на то, что выскабливание воспаленной матки – это серьезное вмешательство, часто сопровождающееся значительной кровопотерей. В 48% случаев требуется переливание крови, плазмы крови и кровезаменителей.
Бытует мнение, будто основной метод лечения послеродовых осложнений – это хирургический. И если послеродовая больная попадет в больницу, она лишится органа. Это далеко не так.
На сегодняшний день Федеральными стандартами утверждены три абсолютных показания для удаления матки у послеродовых больных. Это сепсис и перитонит, при которых источником инфекции служит матка, и угрожающее жизни маточное кровотечение [3].
Количество экстирпаций матки у послеродовых больных, пролеченных в отделении, не превышает 2,5%.
Заключение
Лечение тяжелых форм ИВПО с учетом возрастающей резистентности возбудителей заболевания, сопутствующей экстрагенитальной патологии требует индивидуального подхода, больших временных, моральных и материальных затрат. Средняя стоимость только лекарственного обеспечения септической больной составляет 59 254 руб., не считая лабораторное и инструментальное обследование, пребывание в реанимационных отделениях и т.д.



