Необходимость поддержания стоматологического здоровья во время беременности обусловлена важностью сохранения здоровья матери и нормального развития плода. Многие авторы ранее отмечали, что во время беременности происходит активный прирост стоматологических заболеваний, а также обострение ранее имевшихся хронических инфекций, как общесоматических, так и в полости рта [4–6, 8]. Несмотря на массу работ, посвященных оказанию стоматологической помощи беременным и их просвещению в области профилактики, распространенность стоматологических заболеваний среди беременных остается высокой [4, 5, 12, 16]. В большинстве случаев это связано с низкой гигиенической культурой, неудовлетворительной гигиеной полости рта и материальными трудностями. Так, по данным авторов [5, 6, 12], при физиологическом течении беременности распространенность кариеса зубов составляет 91,4%, а заболевания пародонта встречаются в 90% случаев, при этом преимущественно острое течение процесса с поражением ранее интактных зубов отмечено в 38% случаев. Патология пародонта встречается в тех случаях, когда уже до беременности были отмечены признаки воспаления или имела место неудовлетворительная гигиена полости рта [9, 12, 16]. Доказано, что патология пародонта служит фактором риска возникновения тяжелых осложнений беременности [9, 12]. К ним относятся гестоз второй половины беременности, преэклампсия, эклампсия. Экстрагенитальные и инфекционные заболевания матери в период закладки и формирования зубочелюстной системы плода могут вызывать отклонения и развитие патологии челюстно-лицевой области. Группой ученых из США были проведены исследования, в результате которых установлено, что низкая масса тела ребенка при рождении напрямую сообщается с наличием заболеваний пародонта у матери в период беременности [17, 21].
Согласно приказу Министерства здравоохранения Российской Федерации «Об утверждении порядка оказания медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)» № 572н от 01.11.2012, осмотр беременных врачом-стоматологом осуществляется 2 раза за всю беременность.
На сегодняшний день помимо стоматологических заболеваний остро стоит проблема развития перинатальной патологии в связи с высокой частотой и значительным ростом соматической заболеваемости среди женщин детородного возраста. Хроническую соматическую патологию имеют 70% беременных женщин, а 76% из них сталкиваются с ее обострениями во время беременности [13]. В современном акушерстве и гинекологии наиболее актуально стоит проблема гестозов, за последние 15 лет не имеющих тенденции к снижению. По данным различных авторов, частота встречаемости гестозов варьируется от 8 до 17% [14, 22]. Благоприятным фоном для развития такой акушерской патологии, как гестоз, невынашивание, плацентарная недостаточность, анемия, кровотечения, служат нерациональное питание, дефициты белков, витаминов, минеральных веществ и наличие хронической инфекции [13, 22].
Таким образом, значение санации полости рта в период беременности бесспорно и важно, а устранение очагов хронической одонтогенной инфекции не только улучшает стоматологический статус беременной, уменьшает риск инфицирования плода, развития дородовых и послеродовых осложнений, но и способствует облегчению или устранению экстрагенитальных заболеваний, что в конечном итоге благоприятно отражается как на здоровье матери, так и на развитии и здоровье будущего ребенка [5, 6].
В отношении профилактики стоматологических заболеваний у беременных опубликованы результаты исследований как отечественных, так и зарубежных авторов [4–6, 19], в которых предложены различные варианты и схемы как индивидуальной, так и групповой работы. На сегодняшний день многие из них и реализованы, и работают. Однако, несмотря на это, распространенность стоматологических заболеваний среди беременных женщин остается высокой. Возникает необходимость проведения стоматологического вмешательства с проведением местного обезболивания, а в некоторых случаях – и рентгенологического контроля [6–8].
Учеными разных стран было отмечено, что наиболее благоприятным периодом для проведения стоматологического лечения остается II триместр беременности, а именно с 15-й по 22-ю неделю гестации, когда уже завершен органогенез плода, сформирована плацента, функционирует фетоплацентарное кровообращение, улучшены показатели иммунологического статуса матери [8, 24]. В I триместре рекомендуется ограничиваться гигиеническими процедурами ввиду возможного высокого риска развития фето- и эмбриопатий, а также недостаточности плаценты. В ходе проведенных исследований коллективом отечественных авторов было установлено, что частота развития выкидышей при стоматологических вмешательствах в I триместре составила в среднем 6–9%, тогда как во II – 2–6% [3].
Это связано не только с тяжестью стоматологического вмешательства, но и с рядом предрасполагающих факторов, таких как:
- I триместр беременности;
- повторные беременности, особенно у многорожавших женщин;
- возраст старше 25 лет;
- отягощенный акушерско-гинекологический анамнез;
- отягощенный анамнез общесоматической патологии (в особенности заболевания печени, почек, кишечника);
- беременность, протекающая с токсикозом;
- использование препаратов, проходящих через плацентарный барьер или грудное молоко;
- особенности эмоционального статуса.
Однако следует отметить, что экстренная стоматологическая помощь должна оказываться на любом сроке беременности с учетом аллергологического статуса и сопутствующей патологии. В любом периоде беременности стоматологическая помощь должна проводиться безболезненно, с использованием современных местных анестетиков, психологических способов коррекции эмоционального состояния, а по показаниям – и премедикации [7]. Установлено, что при применении в период беременности больших доз местных анестетиков возможно угнетение дыхания у новорожденного [8]. В ходе проведенных исследований коллективом авторов были разработаны рекомендации по выбору рационального обезболивания у беременных различных групп при проведении стоматологического вмешательства [12, 15, 16]. Эти рекомендации включают не только схемы выбора местного анестетика и способа обезболивания, но и применение седативных, анальгетических и психотерапевтических методов коррекции дистресса для безопасного и комфортного стоматологического лечения беременных [1, 2, 11] .
При кратковременных вмешательствах рекомендовано использовать препараты на основе 3%-ного мепивакаина без вазоконстриктора, но оптимальным местноанестезирующим препаратом, обеспечивающим эффективное и безопасное обезболивание стоматологических вмешательств у беременных, является 4%-ный артикаин с эпинефрином 1:200000 [10].
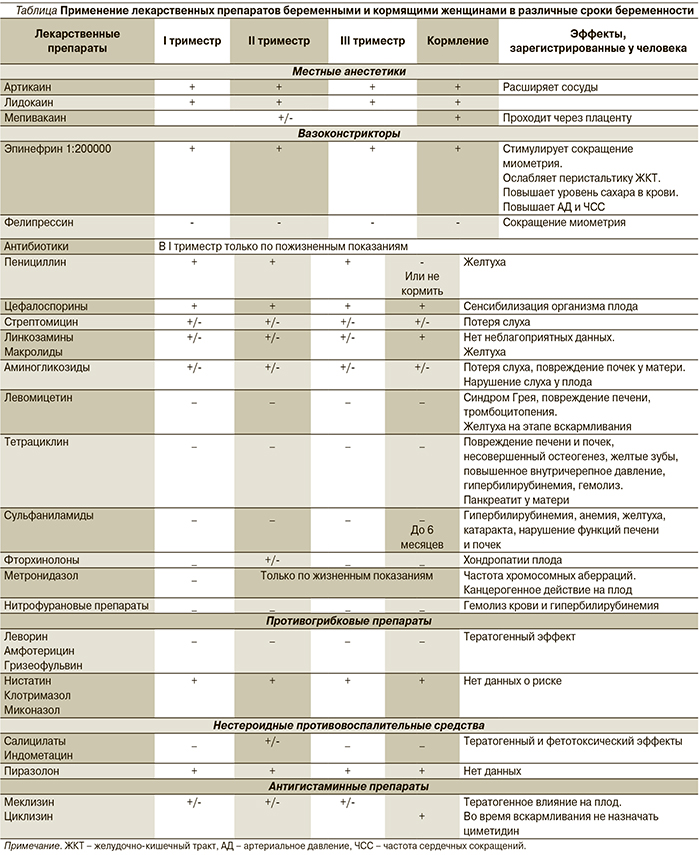
А.А. Цветковой (2014) были разработаны рекомендации по применению лекарственных препаратов беременными и кормящими женщинами в различные сроки беременности, приведенные в таблице.
Одним из наиболее важных вопросов в ежедневной практике врача-стоматолога остается применение рентгенологического обследования во время беременности. В отечественной литературе четкого ответа на данный вопрос мы не нашли. Однако, по данным American College of Radiology (2013), ни один из современных рентгеновских аппаратов не имеет такой силы, чтобы вызвать негативные последствия в развивающемся эмбрионе. Правильность техники выполнения рентгенологического обследования, допустимые дозы лучевой нагрузки, способы и средства защиты от излучения описаны не были [20, 22].
По мнению Л.М. Лукиных (2003), все усилия врачей-стоматологов и пациентов ориентированы на реставрацию зубов, но иссечение кариозной ткани и пломбирование дефекта не могут быть полноценным лечением в условиях усиления патогенности микрофлоры полости рта, а является лишь симптоматическим [5, 6].
Тем не менее четкого алгоритма ведения беременных пациенток врачом-стоматологом не существует, что и составляет предмет нашего дальнейшего исследования.



