Введение
Острый бронхит (ОБ) относится к наиболее актуальным проблемам современной пульмонологии, что связано с высокой заболеваемостью, достигающей 30–40‰ ежегодно [1–2]. По результатам эпидемиологических исследований именно ОБ является одной из наиболее частых причин обращения пациентов за медицинской помощью [3-5]. В США ОБ диагностируется более чем у 2,5 млн человек ежегодно [6], в Великобритании заболеваемость ОБ составляет 40‰ в год [7], а в Австралии каждая пятая причина вызова врача общей практики обусловлена течением ОБ [8].
ОБ – остро или подостро возникшее воспаление бронхиального дерева, преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель (чаще продуктивный) и ассоциированное с характерными признаками инфекции нижних отделов дыхательных путей (одышка, хрипы, дискомфорт в грудной клетке) без возможности их альтернативного объяснения (хронический бронхит, астма, синусит).
В подавляющем числе случаев этио-логическими агентами ОБ у взрослых являются респираторные вирусы (табл. 1).
Спектр возбудителей представлен вирусами гриппа А и В, парагриппа, а также респираторно-синцитиальным вирусом, человеческим метапневмовирусом, реже заболевание обусловлено коронавирусной, аденовирусной и риновирусной инфекцией [9–10]. На долю Bordetella pertussis, Mycoplasma и Chlamydia pneumoniae приходится не более 5% от всех случаев заболевания [11].
Особое место в этиологическом спектре ОБ занимают возбудители, в отношении которых существует возможность применения специфической терапии. Прежде всего это слу-чаи заболевания, вызванные вирусом гриппа. Характерными жалобами пациентов являются кашель (от сухого, часто надсадного, до продуктивного, иногда с отхождением гнойной мокроты), лихорадка, а также жалобы на недомогание и слабость.
M. pneumoniae – относительно нередко встречающаяся инфекция у молодых пациентов (16–40 лет), которая характеризуется фарингитом, общим недомоганием, слабостью, потливостью, и сопровождается длительным постоянным кашлем (в интервале от четырех до шести недель).
В то же время в случае остро развившегося кашля M. pneumoniae как верифицированный возбудитель возникшей инфекции дыхательных путей был документирован менее чем в 1% случаев [11]. Хламидийная инфекция (C. pneumoniae) у взрослых пациентов с диагнозом ОБ выявляется менее чем в 5% случаев. Клинические особенности описываются как фарингит, ларингит, и бронхит; а пациенты наиболее часто в жалобах отмечают хрипоту, осиплость голоса, субфебрильную лихорадку, першение в горле и, как следствие, постоянный малопродуктивный кашель с отхождением слизистой мокроты. Возбудители коклюша и паракоклюша – B. pertussis и B. parapertussis определяются у 10–20% взрослых с кашлем продолжительностью более 2 недель, заболевание в данном случае манифестирует с основной жалобы пациентов на лающий кашель. В тоже время клиническая симптоматика нередко остается неоцененной, а, возможно, и «стертой», вследствие приема больными противокашлевых средств.
Основным симптомом ОБ является кашель, который начинается, как правило, в течение первых двух дней с момента заболевания у 85% пациентов. Другими, наиболее часто встречающимися при ОБ симптомами являются одышка, свистящее дыхание, повышение температуры тела, общее недомогание и сухие хрипы, выслушиваемые при аускультации легких. Учитывая клинические проявления (продуктивный кашель нередко с эспекторацией гнойной мокроты, интоксикацией, дискомфортом в грудной клетке) дифференциальная диагностика должна проводиться, прежде всего, в отношении внебольничной пневмонии. Так, остро возникший кашель, у пациента с субфебрильной температурой тела (менее 38°С), с симптомами инфекции верхних дыхательных путей (боль в горле, насморк), при отсутствии тахикардии (пульс менее 100 уд. в мин), тахипноэ и локальной физической симптоматики является характерной клинической картиной, присущей ОБ вирусной этиологии. Напротив, при наличии у пациента фебрильной лихорадки (более 38°С), ознобов, гнойного характера откашливаемой мокроты, сопровождающегося болью, в груди, усиливающейся на вдохе/кашле, тахипноэ, а также наличие локальной физической симптоматики (укорочение перкуторного звука, бронхиальное дыхание, феномена крепитации, влажных хрипов и д.р.) следует склониться в пользу диагноза внебольничной пневмонии. Однако приводимые выше направления диагностического поиска на практике оказываются клиническими крайностями, а абсолютное большинство пациентов демонстрирует некую усредненную клиническую картину. Кроме всего прочего, кашель с отделением гнойной мокроты не является адекватным свидетельством бактериальной инфекции. Так, частота экспекторации гнойной мокроты при ОБ составляет порядка 48%, а при пневмонии – 65%. А из 10 пациентов с кашлем и гнойной мокротой в течение 1–3 недель пневмония диагностируется только у одного больного [12].
В этих условиях важное значение приобретает необходимость полноценного осмотра больного, анализ аускультативной картины и доступность рентгенологических методов исследования. Абсолютными показаниями для проведения рентгенологического исследования органов грудной клетки амбулаторным больным с жалобами на остро возникший кашель, является выявление в ходе осмотра пациента увеличения частоты сердечных сокращений более 100 в минуту, одышки более 24 в минуту, или температуры тела > 38°С, либо выслушивание при аускультации влажных мелко и крупнопузырчатых хрипов на вдохе и выдохе, а также крепитирующих хрипов на вдохе на стороне поражения. Помимо вышеперечисленного, рекомендовано в обязательном порядке выполнять рентгенологическое обследование у больных пациентов пожилого и старческого возраста.

Фармакотерапия ОБ
Применение антибактериальных препаратов при ОБ, до настоящего времени является краеугольным камнем практической медицины [13–15]. Так, в целом ряде клинических исследований был сделан вывод о том, что антибиотики не оказывают никакого влияния на улучшение состояния пациентов [16]. В тоже время, сообщается о высокой частоте нежелательных явлений, которые сопутствуют антибиотикотерапии [17]. Другой проблемой неоправданного назначения антибиотиков при ОБ является рост устойчивости актуальных респираторных патогенов к антибактериальным препаратам. И лишь в единичных наблюдениях мы найдем свидетельства того, что назначение антибиотиков на амбулаторном этапе сопровождается возможным снижением частоты госпитализаций по поводу инфекций дыхательных путей [18]. Однако, в настоящее время, всеми авторами признается, что единственной клинической ситуацией, при которой оправдано стартовое назначение антибиотиков пациенту с острым кашлем является вероятная инфекция, вызванная B. pertussis. В таком случае рекомендуется назначать макролиды – азитромицин и кларитромицин.
О масштабах данной проблемы мы можем судить по данным фармако-эпидемиологических исследований. Так, в США антибиотики при ОБ назначаются в 55–60% и в большинстве случаев это препараты широкого спектра действия [19]. В российском исследовании проанализировано 572 случая ОБ у пациентов получавших амбулаторное лечение в четырех поликлиниках, городов России: Москва, Нижний Новгород, Санкт-Петербург и Казань [20]. Из 572 случаев амбулаторного лечения ОБ антимикробные препараты применялись в 85,7% (490 больных ОБ). Наиболее часто использовались следующие группы антибиотиков: макролиды (азитромицин, кларитромицин) в 45,8%, «ингибиторзащищенные» пенициллины у 43,7% больных, ранние фторхинолоны (ципрофлоксацин) в 4,9%, значительно реже применялся доксициклин – 1,6%, амоксициллин – 1,8% и ампициллин – 2,2%. В большинстве случаев назначение врачами антибиотиков при ОБ происходит эмпирически, без учета длительности заболевания, проведения каких-либо специфических методов обследования (определение числа лейкоцитов периферической крови с подсчетом лейкоцитарной формулы, микробиологическое исследование мокроты, определение уровня прокальцитонина в крови и пр.). Стоит отметить, что указанная ситуация, вероятно, связана, как с непониманием врачей о преимущественно вирусной этиологии данного заболевания, так и сложившимися «стереотипами» лечения. В качестве аргументации широкого применения антибиотиков при респираторной вирусной инфекции практические врачи нередко уточняют, что назначение антибактериальных препаратов минимизирует риск развития бактериальных осложнений, в т.ч. пневмонии. В то же время такая практика не имеет под собой какой-либо доказательной базы, а приводит лишь к увеличению затрат на медицинскую помощь, повышает вероятность развития нежелательных реакций и является важным фактором формирования и распространения антибиотикорезистентности. Для исправления ситуации, связанной с широким необоснованным назначением антибиотиков при ОБ необходимо проведение масштабных образовательных программ как среди врачей, так и среди пациентов. Кроме того, на наш взгляд целесообразно широкое внедрение в деятельность амбулаторно-поликлинических учреждений практику определения в крови уровня прокальцитонина, который повышается при бактериальных инфекциях (> 0,5 нг/мл), но остается низким при вирусных заболеваниях (не превышает 0,5 нг/мл), что делает возможным его использование для определения показаний к назначению антибактериальной терапии. Аналогичным методом является количественное определение С-реактивного протеина (СРБ). Уровень СРБ ниже 20 мг/л свидетельствует в пользу вирусной этиологии бронхо-легочного заболевания.
Вирусы гриппа А и В являются одними из наиболее актуальных возбудителей ОБ, что, с одной стороны, требует назначения противовирусной терапии. Однако необходимо отметить, что противовирусные препараты целесообразно назначать в случаях, если с момента появления симптомов заболевания прошло не более 48 часов. В то же время в реальной медицинской практике частыми являются ситуации, когда с момента начала заболевания до обращения за медицинской помощью проходит более трех суток.
В настоящее время в качестве этиотропной терапии гриппозной инфекции используются ингибиторы нейроаминидазы (занамивир, осельтамивир). Применение блокаторов М2-каналов (амантадин, римантадин) не рекомендуется, учитывая глобальную резистентность вирусов гриппа к данным средствам. Осельтамивир доступен в лекарственной форме для приема внутрь (капсулы по 75 мг). Согласно результатам клинических исследований препарат достоверно уменьшает продолжительность симптомов гриппа, тяжесть его течения, частоту осложнений. Занамивир используется ингаляционно и рекомендуется для лечения гриппа у лиц старше 5 лет при сроке появления клинических симптомов не позднее 24–48 часов.
Важно понимать, что назначение специфической противовирусной терапии целесообразно и наиболее эффективно в случае вероятного развития гриппозной инфекции в первые двое-трое суток от появления симптомов заболевания. Применение осельтамивира и занамивира наиболее рекомендовано у пожилых пациентов, при наличии факторов риска развития бактериальных осложнений (сахарный диабет, сердечная недостаточность, иммуносупрессии, хроническая обструктивная болезнь легких, заболевания печени и почек); в случае предполагаемого инфицирования вирусом H5N1 (птичий грипп) и вирусом H1N1. Ингибиторы нейраминидазы обладают селективным действием только на нейраминидазу вируса гриппа и не показаны для лечения других респираторных вирусов возбудителей ОБ.
Исходя из преимущественно вирусной этиологии ОБ, определенное значение в данном случае приобретает система интерферона (ИФН) – основной фактор противовирусной защиты человеческого организма, что актуализирует вопрос применения препаратов ИФН для лечения данной нозологии. Система ИФН является естественной защитной системой организма, ее основная роль – ингибирование репликации вирусов. Сывороточный ИФН представляет собой один из первых барьеров, препятствующих вирусной экспансии. Супрессия выработки собственного ИФН сопровождается риском высокой частоты заболеваемости острых респираторных вирусных инфекций, осложненным течением инфекции. Среди причин снижения синтеза ИФН выделяют генетические факторы, стресс, недостаток витаминов и микроэлементов. Нарушение синтеза ИФН особенно характерно для часто болеющих детей, беременных женщин, пожилых людей. Выделяют три основных типа ИФН – ИФН-α, ИФН-β и ИФН-γ, при этом наиболее выраженным противовирусным эффектом обладает ИФН-α, в то время как для ИФН-γ более характерны иммуномодулирующие свойства. Противовирусный эффект ИФН-α опосредован активацией ряда внутриклеточных ферментов, ингибирующих репликацию вирусов. Иммуномодулирующее действие проявляется в первую очередь усилением клеточно-опосредованных реакций иммунной системы, что повышает эффективность иммунного ответа в отношении вирусов и внутриклеточных паразитов. ИФН-α активирует натуральные киллеры, которые лизируют пораженные вирусом клетки. Помимо этого под действием ИФН-α повышается активность T-хелперов, цитотоксических T-лимфоцитов. ИФН-α стимулирует дифференцировку В-лимфоцитов и продукцию ими антител, активирует моноцитарно-макрофагальную систему и фагоцитоз.
Препараты экзогенного ИФН, применяемые для лечения заболеваний, вызываемых респираторными вирусами, доступны в двух лекарственных формах – для интраназального применения и рекомбинантные формы в виде свечей. Перспективы использования интраназальных форм связаны с доказанным в целом ряде клинических исследований профилактическим эффектом [21]. Для лечения ОБ данные препараты не применяются. Определенные перспективы лечения острых респираторных вирусных инфекций и ОБ связаны с применением рекомбинантных форм ИФН в форме суппозиториев, которые обеспечивают длительную циркуляцию ИФН в организме (до 12 часов). В ряде рандомизированных исследований препаратов была показана эффективность препаратов ИФН при лечении острых респираторных вирусных инфекций у детей. При этом мы обладаем результатами лишь одного исследования [22], показавшего эффективность и экономическую рентабельность применения препаратов ИФН при лечении ОБ у взрослых пациентов. В цитируемом исследовании было показано, что применение ИФН в лечении ОБ сопровождается меньшими сроками купирования всех симптомов заболевания, более динамичным регрессом лихорадочного, интоксикационного синдромов, сокращением сроков временной нетрудоспособности пациентов и характеризуется хорошей переносимостью и комплаентностью терапии. Однако важно понимать, что возможности препаратов ИФН реализуются только при их применении в ранние сроки (первые 2–3 суток от появления симптомов заболевания), т.е., когда идет активная вирусная репликация.
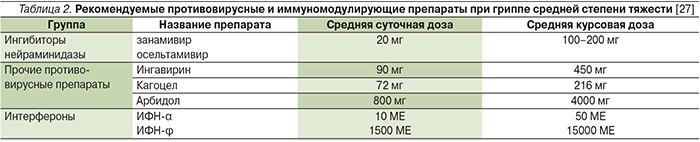
Еще одной группой препаратов эффективных в отношении респираторных вирусов являются индукторы эндогенного ИФН (Кагоцел, Циклоферон, тилорон и др.). Механизм действия препаратов данной группы связан с индукцией синтеза в организме человека собственных ИФН в концентрациях, обладающих противовирусной активностью и циркулирующих в течение длительного времени. Индукторы эндогенного ИФН обладают хорошей переносимостью, их использование вызывает пролонгированную продукцию эндогенного ИФН в физиологических дозах, достаточных для достижения терапевтических и профилактических эффектов [23]. Индукторы ИФН в отличие от препаратов экзогенного ИФН не приводят к образованию в организме пациента антител к ИФН. Препараты данной группы обладают не только антивирусным, но и иммунокорригирующим эффектом. В этом плане одним из наиболее изученных индукторов ИФН является Кагоцел. Кагоцел – высокомолекулярное соединение, синтезированное на основе натриевой соли карбоксиметилцеллюлозы и низкомолекулярного природного полифенола. Препарат является индуктором ИФН-ɑ и ИФН-β, т.е. обладает противовирусным и иммуномодулирующим эффектом. Важно, что препарат обеспечивает самую длительную по сравнению с другими препаратами циркуляцию ИФН, а именно 120 часов после однократного применения. Его эффективность в лечении гриппа и острых респираторных вирусных инфекций, в т.ч. в отношении осложненных форм, независимо от выявленного возбудителя была показана в ряде рандомизированных плацебо-контролируемых многоцентровых исследований [24–26]. Согласно опубликованным результатам, препарат продемонстрировал эффективность в виде более выраженной динамики купирования симптомов гриппа и острых респираторных вирусных инфекций по сравнению с плацебо. А именно наблюдалась нормализация температуры тела в первые 24–36 часов после начала лечения у 70% пациентов, в группе плацебо – у 25%. Исчезновение симптомов интоксикации в те же сроки наблюдалось у 64 и 20% больных соответственно. Сокращение длительности катарального синдрома (кашель, фарингит, трахеит, бронхит, ринит) у 71% пациентов, а в группе плацебо – у 40% [24]. Результаты цитируемых исследований позволили препарату Кагоцел занять свое место в стандартах по ведению больных гриппом (табл. 2).
Выбор противокашлевого препарата при ОБ должен проводиться индивидуально с учетом механизма действия, противокашлевой активности препарата, риска возникновения побочных эффектов, наличия сопутствующей патологии и возможных противопоказаний. Необходимо отметить, что противокашлевые препараты (декстрометорфан, кодеинсодержащие средства) не рекомендуется назначать пациентам с острым кашлем, а также для подавления продуктивного кашля, т.к. в указанной ситуации их назначение может сопровождаться застоем мокроты в дыхательных путях и способствовать развитию инфекционных осложнений. В то же время в клинических ситуациях, когда кашель значительно ухудшает качество жизни больного (болевой синдром, нарушение сна) применение противокашлевых средств может быть востребованным. При кашле с отхождением вязкой мокроты используют мукоактивные препараты: амброксол, ацетилцистеин, сироп плюща. В случае нередкого сочетания продуктивного кашля с бронхообструктивным синдромом применяются комбинированные препараты, обладающие, как муколитическим, так и бронходилатирующим эффектом (Аскорил).
Применение бронхолитиков (сальбутамол, фенотерол, ипраторопия бромид) оправдано у пациентов с неотвязным кашлем и признаками бронхиальной обструкции. В ряде публикаций было показано, что применение ингаляционных кортикостероидов у пациентов с ОБ может сопровождаться снижением интенсивности кашля, однако для подтверждения данного тезиса и выработки рекомендаций по их применению требуется проведение дальнейших клинических исследований [28].
Заключение
Таким образом, для успешного лечения пациента с ОБ необходимо своевременно поставить правильный диагноз, исключив в первую очередь внебольничную пневмонию, и назначить адекватное с учетом клинической ситуации лечение. Так, стартовый режим фармакотерапии амбулаторных больных ОБ без факторов риска бактериальных осложнений (пожилой возраст, наличие тяжелых сопутствующих заболеваний – сахарный диабет, цереброваскулярные заболевания, застойная сердечная недостаточность, хроническая почечная, печеночная недостаточность, алкоголизм, прием системных глюкокортикостероидов) и длительностью заболевания менее 5 дней должен включать мукоактивную и бронхолитическую терапию при наличии показаний, возможно применение препаратов из группы индукторов ИФН, симптоматическое лечение. Применение антибиотиков в данном случае является нецелесообразным. При положительной динамике (регресс лихорадки, клинических симптомов заболевания) продолжить терапию. В случае сохранения лихорадки, отсутствия динамики клинических симптомов необходимо провести обследование больного (общеклинический анализ крови, при наличии лабораторных возможностей определение прокальцитонина, С-реактивного протеина количественным методом, рентгенография органов грудной клетки). При наличии изменений, указывающих на присоединение бактериальной инфекции (рентгенологические данные, свидетельствующие о наличии пневмонической инфильтрации, рост числа лейкоцитов >10×109 /л, палочкоядерных нейтрофилов >10%, содержание прокальцитонина >0,5 нг/мл, СРБ > 50 мг/л), назначить антибактериальную терапию. У пациентов с наличием факторов риска бактериальных осложнений (пожилой возраст, сахарный диабет, цереброваскулярные заболевания, застойная сердечная недостаточность, хроническая почечная, печеночная недостаточность, алкоголизм, прием системных глюкокортикостероидов) и в случае длительности симптомов бронхита более 5 дней необходимо провести обследование больного в указанном формате. При исключении альтернативного диагноза и отсутствии данных за бактериальную природу заболевания (количество лейкоцитов периферической крови менее 10×109 /л, палочкоядерных нейтрофилов <10%, содержание прокальцитонина <0,5 нг/мл, СРБ <50 мг/л, отсутствие рентгенологических изменений) целесообразно назначение индукторов ИФН или препаратов рекомбинантного ИФН (если длительность симптомов заболевания менее двух суток). При наличии указаний на гриппозную инфекцию (клинические и эпидемиологические данные, положительные результаты лабораторных исследований) в случае длительности симптомов заболевания ≤48 часов назначаются ингибиторы нейраминидазы с последующей клинической оценкой эффективности проводимой терапии через 72 часа. В случае же наличия клинических и лабораторных данных за бактериальную природу ОБ принимается решение о назначении антимикробной терапии. Предлагаемый подход к ведению амбулаторных больных ОБ позволит уменьшить частоту необоснованного назначения антибиотиков, тем самым минимизируется частота развития нежелательных явлений, риск селекции лекарственноустойчивых штаммов микроорганизмов.



